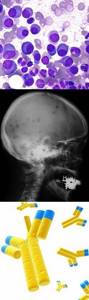
С каждым годом, отчеты врачей утверждают неуклонный рост новых случаев возникновения злокачественных опухолевых заболеваний. Более того, возраст в котором манифестирует рак, становится все моложе с каждым новым случаем.
Встречаются опухоли, которые характеризуются опасным инфильтративным ростом и распространением метастазов, любой локализации в теле человека.
Этот процесс связан с массой факторов, которые следуют за современным человеком – постоянный высокий радиационный фон, загрязненная окружающая среда и хронические стрессы.
Все это отрицательно влияет на иммунитет человека и приводит к развитию опасных для жизни патологий. Об одной из таких патологий и пойдет речь ниже.
Нормальные форменные элементы крови
В МКБ-10 (международная классификация болезней) ее можно обнаружить под кодом С 90.0 – Миеломная болезнь.
Миеломная болезнь берет свое название от греческих корней, которые обозначают опухоль костного мозга. По своему определению это – злокачественное опухолевое заболевание плазмоцитов (дифференцированные В-лимфоциты, которые отвечают за выработку антител к чужеродным агентам, попадающим в организм человека).
В результате обрыва В-лимфоцитарного звена иммунитета, нарушается реактивность организма, что приводит к неспособности к индуцированию ответа на воздействие чужеродных антигенов.
А это значит, что организм бессилен как перед внешними агентами, такими как вирусы, грибки и бактерии, так и перед внутренними, к которым относятся раковые клетки, которые, как известно, постоянно возникают в теле здорового человека.
Миеломные клетки
Современные клиницисты считают, что правильнее называть миеломную болезнь плазмоцитомой, или же множественной миеломой. Это обозначает, что процесс заключается в том, что опухоль поражает В-лимфоциты и приводит к перерождению этих клеток и утрате их функции – возникновению плазмоцитов.
Миеломная болезнь является одним из наиболее часто возникающих заболеваний, поражающих плазмоциты. Она занимает один процент из всех паранеопластических процессов и более десяти процентов от онкологических заболеваний крови.
Каждый год из ста тысяч людей заболевает примерно 3-4 человека, а если учесть, что население Земли достигает почти семи миллиардов, то можно понять, что количество больных достаточно велико, чтобы просто игнорировать эту проблему. Считается, что чаще всего эта патология возникает у афроамериканцев мужского пола после сорока лет.
Плазмоциты – это клетки, которые занимаются продукцией антител, влияющих на общее состояние иммунитета человека в целом. По своей природе – это лейкоциты, которые были образованы В-лимфоцитами и локализуются в красном костном мозге, лимфоузлах, в брыжейке кишечника и миндалинах.
У среднего человека они занимают примерно пять процентов от общего числа клеток костного мозга. Когда их процентное соотношение превышает порог в десять процентов, можно заподозрить развитие миеломной болезни. Главной их функцией является создание иммуноглобулинов, которые находятся во всех биологических жидкостях и обеспечивают защиту организма от чужеродных агентов.
Для того, чтобы лучше понимать процессы, которые протекают в организме человека при этом заболевании, необходимо разобраться в том, как они протекают в норме.
Плазмоциты у здорового человека образуются в результате целого каскада реакций:
- В-лимфоциты, которые взяли свое начала из политопных стволовых клеток красного костного мозга, попадают в лимфатическую систему человека, где они дозревают.
- Далее происходит презентация антигена, который был захвачен моноцитом, макрофагом или другими клетками.
- Активизируется основная функция – выделение необходимого антитела, что превращает клетку в иммунобласт – незрелую клетку иммунной системы.
- В результате активного деления иммунобласта, образуется целая армия клеток, которые способны выделять необходимый вид антител.
- После дозревания этих клеток, происходит активное выделение большого количества иммуноглобулинов, которые и уничтожают антигены и уберегают организм от развития серьезных заболеваний.
Деление плазмоцитов
При возникновении миеломной болезни, на одном из этапов этого каскада превращений, происходит сбой в программе, что приводит к образованию миеломной клетки со злокачественными свойствами.
Из-за способности к неограниченному количеству делений, такая клетка дает в итоге потомство из целой армии себе подобных, что в совокупности называется плазмоцитомой.
Они могут расти в местах развития плазмоцитов, а именно в толщи кости, в мышце, приводить к разрушению костной ткани и образованию пустот, что снижает плотность кости и стойкость к нагрузкам – это ведет к частым переломам.
На фото: Штампованные дефекты в костях черепа при миеломной болезни
Находясь в костном мозге, опухоль продуцирует большое количество патологических иммуноглобулинов, образованных плазмоцитами, которые не принимают участие в иммунном ответе – парапротеинов. Он откладывается в тканях и имеет название «белок Бенс-Джонса». Его наличие возможно обнаружить при проведении анализа крови.
Развитие болезни характеризуется довольно медленными темпами. Для развития полноценной классической клинической картины необходимо не менее 20 лет прогрессирования заболевания. Это приводит к тому, что показатели ранней диагностики миеломной болезни – крайне низки. Более того, после проявления основных симптомов, достаточно нескольких лет для развития несовместимых с жизнью осложнений.
Плазмоциты, развивающиеся при миеломной болезни, способны выделять специфические цитокины, которые обладают следующими эффектами:
- Усиление стимуляции роста миеломных клеток в геометрической прогрессии.
- Снижение иммунитета, в результате нарушается противоопухолевое его свойство, что приводит к еще большему распространению патологических клеток.
- Активация краевых остеокластов, что приводит к лизису костной ткани, снижению ее плотности и частым переломам, которые не сопоставимы с причиняемой нагрузкой на кости. В норме эти клетки активируются при переломах кости для уничтожения погибших клеток кости и стимуляции роста новых, молодых форм, которые образуют костную мозоль и заживляют место перелома.
- Стимуляция роста фибробластов, что приводит к повышению концентрации фиброгена и эластина. В результате повышается показатель вязкости крови и увеличивается частота образования гематом и кровотечений.
- Нарушение белкового обмена, что приводит к патологии почек.
На фото: гистологический препарат плазмоцитомы
Современная онкология до сих пор не способна дать ответ на вопрос об этиологии паранеопластических заболеваний. Но существует масса клинических исследований, которая доказывает причастность некоторых факторов к развитию онкологической патологии по градиенту их присутствия в жизни человека.
Выделяют три стадии миеломной болезни, которые определяются по уровню аномального иммуноглобулина и парапротеина; уровню кальция, гемоглобина и тяжести костных поражений.
Факторы риска развития миеломной болезни:
- Мужской пол. Считается, что триггерным условием при возникновении плазмоцитомы является снижение уровня половых гормонов у мужчин после 40 лет. Женщины же болеют в довольно редких случаях.
- Старший возраст. Процент больных, которые младше сорока лет составляет одну сотую от общего числа заболевших. Связано это со снижением иммунной реактивности организма, которая развивается с возрастом. Клетки просто перестают вырабатываться или утрачивают способность к распознаванию чужеродных антигенов.
- Наследственность. Существует теория, согласно которой миеломная болезнь или плазмоцитома, является генетически детерминированной и чаще развивается у людей, в семейном анамнезе которых были случаи возникновения миеломной болезни. Связано это с тем, что нарушение в каскаде превращений В-лимфоцита обусловлено наличием дефекта гена, который и отвечает за этот процесс.
- Алиментарный синдром. Проблемы с лишним весом доказано негативно влияют на функции иммунитета, что и обуславливает развитие благоприятных условий для опухолевого процесса.
- Хроническое воздействие малых доз радиации. Данные клетки очень подвержены воздействию даже слабых доз радиации. Это способно нарушить процессы передачи генетической информации при делении, в результате чего появится плазмоцит с нарушенным генетическим кодом.
Радиация – одна из причин возникновения миеломной болезни
К сожалению, даже при условии полного исключения перечисленных факторов, нет стопроцентной гарантии того, что заболевание не возникнет. С другой стороны, даже при наличии суммы воздействия этих факторов, заболевание может не возникнуть.
Существуют признаки, которые может заметить не только врач поликлиники, но и сам пациент. На самом деле, опираясь только на перечисленные симптомы, невозможно с уверенностью заявить о заболевании миеломной болезнью, тем не менее, знать их необходимо.
-
Ощущение дискомфорта и боли в костях.
Как было описано выше, опухоль из плазмоцитов, находясь в кости, приводит к разрушению костной ткани и образованию полостей. При нагрузке, форма кости может немного меняться, это и вызывает болевые ощущения. -
Боль в сердечной мышце, в суставах и сухожилиях.
Это развивается из-за отложения в данных органах патологического белка Бенс-Джонсона. Он раздражает болевые рецепторы и возникает постоянное ощущение ноющей боли. -
Частые патологические переломы.
В результате образования пустот и последующего развития остеопороза из-за наличия скопления плазмоцитов, костная ткань становится не устойчивой к нагрузкам даже во время занятия повседневными делами. Возникают патологические переломы при минимальных нагрузках в нетипичных местах. Более всего этому процессу подвержены кости грудной клетки, позвоночного столба и бедер. -
Снижение активности иммунной системы.
Образование лейкоцитов костным мозгом снижается в результате вытеснения кроветворных клеток плазмоцитарной опухолью. Это приводит к снижению резистентности организма перед вирусными, грибковыми и бактериальными заболеваниями. -
Повышение уровня кальция в сыворотке крови.
Разрушение костной ткани приводит к выбросу большого количества кальция в кровь. Это приводит к нарушениям в психической сфере, проблемам с опорожнением кишечника, наличию тошноты, полиурии и слабости. -
Поражение почек при миеломной болезни.
Такое состояние носит название «миеломная нефропатия». Оно развивается как результат отложения свободных кристаллов кальция в протоках почек и последующим образованием камней. Так же поражение развивается из-за повышения уровня в крови продуктов распада белка. Более того, белок Бенс-Джонса, который откладывается в канальцах нефронов, способен вызывать процесс, который называется «нефросклероз». Это нарушает отхождение мочи из почек, развитию гидронефроза, артериальной гипертензии паренхиматозной почечной этиологии и приводит к отекам. -
Снижение количества эритроцитов.
Из-за повреждения эритроцитарного ростка костного мозга, снижается выработка ретикулоцитов и красных кровяных телец. Это проявляется снижением уровня гемоглобина и количества эритроцитов в общем анализе крови. При этом развивается хроническая тканевая гипоксия, слабость, головокружение, бледность кожных покровов и снижение работоспособности. -
Гиперкоагуляция крови.
В результате повышения вязкости плазмы, возникает ничем не обусловленный сладж-феномен и склеивание красных форменных элементов крови в столбики, это дает старт образованию тромбов, которые приводят к носовым кровотечениям, кровоточивости десен, обморокам и частым образованием синяков и гематом.
Внешний вид мазка крови при миеломе
Постановка диагноза миеломной болезни врачом-специалистом, заключается в нескольких этапах действий. Первым делом производится сбор жалоб, семейного анамнеза и анамнеза заболевания. После этого первичный осмотр с постановкой предварительного диагноза. Далее, после применения лабораторных и инструментальных диагностических методов, можно установить окончательный диагноз.
А теперь по порядку:
Биопсия красного костного мозга
Для повышения эффективности от терапевтического вмешательства при миеломной болезни, применяется комбинированная схема лечения, которая включает в себя назначение курса химиотерапии, в состав которой входят токсины, оказывающие негативное действие на миеломные клетки, трансплантация костного мозга и политопных стволовых клеток, радиотерапия и хирургическое вмешательство по поводу единичных плазмоцитом.
Лечение при миеломной болезни довольно длительное и тяжелое для организма из-за своей неспецифической токсичности. Поэтому для компенсации этого состояния назначаются специальные диеты. Питание должно быть богато витаминами, белком и насыщенными жирами. Лечение народными средствами не приносит достоверных результатов, поэтому все же лучше обратиться к специалисту.
Из-за наличия массы патологических процессов в организме, в связи с наличием злокачественного заболевания, применяется обезболивающая терапия, которая в зависимости от стадии заболевания, может включать как ненаркотические анальгетики, так и опиоиды.
Проведение химиотерапии
Как и многие злокачественные заболевания, вероятность полного излечения зависит от стадии, на которой была выявлена миеломная болезнь, активности лечения, индивидуальных особенностей организма человека и соблюдения клинических рекомендаций лечащего врача.
Даже при излечении, опухоль способна рецидивировать. Но при полном отсутствии лечения от миеломной болезни, после появления клинической картины, пациенты умирают в течении двух-трех лет в 100% случаев.
Источник: https://ProtivRaka.su/zlokachestvennye-opuholi/mielomnaya-bolezn-mnozhestvennaya-mieloma.html
Миеломная болезнь – симптомы и прогнозы всех стадий недуга
Болезнь Рустицкого-Калера или миеломная болезнь – это онкозаболевание кровеносной системы. Характерная особенность недуга в том, что из-за злокачественной опухоли в крови возрастает число плазмоцитов (клеток, производящих иммуноглобулины), которые начинают в большом количестве вырабатывать патологический иммуноглобулин (парапротеин).
Множественная миелома – что это простыми словами?
Заболевание множественная миелома – это одна из форм миеломной болезни. Поражающая плазмоциты опухоль при этом недуге возникает в костном мозге.
Статистически чаще встречается миелома костей позвоночника, черепа, таза, ребер, грудной клетки, реже – трубчатых костях организма.
Злокачественные образования (плазмоцитомы) при множественной миеломе захватывают несколько костей и достигают размера 10-12 см в диаметре.
Плазмоциты – это составляющая часть иммунной системы организма. Они производят специфические антитела, защищающие от конкретного заболевания (какой иммуноглобулин нужно производить «подсказывают» специальные клетки памяти).
Пораженные опухолью плазмоциты (плазмомиеломые клетки) бесконтрольно производят неправильные (поврежденные) иммуноглобулины, не способные защитить организм, но накапливающиеся в некоторых органах и нарушающие их работу.
Кроме того, плазмоцитома вызывает:
- снижение количества эритроцитов, тромбоцитов и лейкоцитов;
- усиление иммунодефицита и возрастание уязвимости к различным инфекциям;
- нарушение кроветворения и увеличение вязкости крови;
- нарушение минерального и белкового обмена;
- появление инфильтратов в других органах, особенно часто – в почках;
- паталогические изменения костной ткани в районе опухоли – кость истончается и разрушается, а когда опухоль прорастает через нее, она внедряется в мягкие ткани.
Причины миеломной болезни
Болезнь Рустицкого-Калера изучена врачами, однако по поводу причин ее возникновения в медицинских кругах нет единого мнения. Было обнаружено, что в организме больного человека часто присутствуют лимфатические вирусы Т или В типа, а поскольку из В-лимфоцитов образуются плазмоциты, любое нарушение этого процесса приводит к сбою и началу образования патоплазмацитов.
Помимо вирусной версии, имеются доказательства того, что миеломная болезнь может быть спровоцирована и в результате радиоактивного облучения.
Врачи изучали людей, пострадавших в Хиросиме и Нагасаки, в зоне взрыва на Чернобыльской АЭС.
Было обнаружено, что среди получивших большую дозу облучения высок процент заболевших миеломой и другими заболеваниями, поражающими кровеносную и лимфатическую системы.
Среди негативных факторов, которые повышают риск заболеть миеломной болезнью, врачи называют:
- курение – чем дольше стаж курильщика и больше количество выкуриваемых сигарет, тем выше риск;
- иммунодефицит;
- воздействие на организм токсичных веществ;
- генетическую предрасположенность.
Миеломная болезнь – симптомы
Миеломная болезнь преимущественно возникает в пожилом возрасте, поражая как женщин, так и мужчин. Болезнь Рустицкого-Калера – симптомы и клиническая картина, наблюдаемая у заболевших:
- поражение кроветворной и костной систем;
- нарушение обменных процессов;
- патологические изменения в мочевыделительной системе.
Множественная миелома симптомы:
- самые первые признаки миеломной болезни – боль в костях (в позвоночнике, грудной клетке, костях черепа), спонтанные переломы, деформация костей и наличие опухолевых образований;
- частые пневмонии и другие заболевания, спровоцированные падением иммунитета и ограничением дыхательных движений, вызванным изменениями в костях грудной клетки;
- дистрофические изменения в мышцах сердца, сердечная недостаточность;
- увеличение селезенки и печени;
- миеломная нефропатия – нарушение в почках с характерным повышением белков в моче, переходящее в почечную недостаточность;
- нормохромная анемия – снижение количества эритроцитов и уровня гемоглобина;
- гиперкальциемия – повышенное количество кальция в плазме и в моче, это состояние очень опасно, его симптомы – рвота, тошнота, сонливость, нарушения работы вестибулярного аппарата, психические патологии;
- снижение уровня нормального иммуноглобулина;
- нарушения кроветворения – кровоточивость слизистых, появление синяков, спазмы артерий фаланг, геморрагический диатез;
- парестезии («мурашки»), головные боли, сонливость, переходящая в ступор, судороги, головокружения, глухота, одышка;
- на последних стадиях – снижение веса, повышение температуры тела, серьезная анемия.
Формы миеломной болезни
По клинико-анатомической классификации миеломная болезнь бывает следующих форм:
- солитарная миелома – с одним опухолевым очагом в кости или лимфоузле;
- множественная (генерализованная) миелома – с формированием нескольких опухолевых очагов.
Кроме того, множественная миелома может быть:
- диффузной – в данном случае патологически образования не имеют границ, а пронизывают всю структуру костного мозга;
- множественно-очаговой – плазмоцитома кости развивается на ограниченных участках, а кроме этого, опухоли могут возникать в лимфатических узлах, селезенке.
- диффузно-очаговой – сочетающей признаки диффузной и множественной.
Миеломная болезнь – стадии
Врачи подразделяют три стадии множественной миеломы, вторая стадия является переходной, когда показатели выше, чем в первой, но ниже, чем в третьей (самой тяжелой):
- Первая стадия характеризуется – пониженным до 100 г/л гемоглобином, нормальным уровнем кальция, низкой концентрацией парапротеинов и белка Бенс-Джонса, одним опухолевым очагом размером 0,6 кг/м², отсутствием остеопороза, деформации костей.
- Третья стадия характеризуется – пониженным до 85 г/л и ниже гемоглобином, концентрацией кальция в крови выше 12 мг на 100 мл, множественными опухолями, высокой концентрацией парапротеинов и белка Бенс-Джонса, общим размером опухоли 1,2 кг/м² и более, явными признаками остеопороза.
Осложнения миеломной болезни
Для множественной миеломы характерны осложнения, связанные с разрушающей деятельностью опухоли:
- сильные боли и разрушение костей (переломы);
- почечная недостаточность с необходимостью прохождения гемодиализа;
- постоянные инфекционные заболевания;
- анемия в серьезной стадии, требующая переливаний.
При диагнозе миеломная болезнь дифференциальная диагностика бывает затруднена, особенно в тех случаях, когда отсутствуют явные опухолевые очаги.
Обследованием пациента при подозрении на диагноз миеломная болезнь занимается гематолог, который сначала проводит опрос и выясняет наличие или отсутствие таких признаков как боль в костях, кровотечения, частые инфекционные заболевания.
Далее назначаются дополнительные исследования, позволяющие уточнить диагноз, его форму и степень:
- общий анализ крови и мочи;
- рентген грудной клетки и скелета;
- компьютерная томография;
- биохимический анализ крови;
- коагулограмма;
- исследование количества парапротеинов в крови и моче;
- биопсия костного мозга;
- исследование по методу Манчини на определение иммуноглобулинов.
Миеломная болезнь – анализ крови
При подозрении на диагноз миеломная болезнь врач назначает общий и биохимический анализы крови. Характерны для заболевания следующие показатели:
- гемоглобин – менее 100 г/л;
- эритроциты – менее 3,7 т/л (женщины), менее 4,0 т/л (мужчины);
- тромбоциты – менее 180 г/л;
- лейкоциты – менее 4,0 г/л;
- СОЭ – более 60 мм в час;
- белок – 90 г/л и выше;
- альбумин – 35г/л и ниже;
- мочевина – 6,4 ммоль/л и выше;
- кальций – 2,65 ммоль/л и выше.
Миеломная болезнь – рентген
Важнейших этап исследования при миеломной болезни – рентген. Диагноз множественная миелома диагностика с помощью рентгенографии может полностью подтвердить или оставить под вопросом.
Опухолевые очаги при рентгене видны отчетливо, а кроме того – врач получает возможность оценить степень поражения и деформации костных тканей.
Диффузные поражения на рентгене выявить сложнее, поэтому врачу могут потребоваться дополнительные методы.
Миеломная болезнь – лечение
В настоящее время для лечения миеломной болезни используется комплексный подход, с преимущественным применением лекарственных препаратов в различных комбинациях. Хирургическое лечение требуется для фиксации позвонков из-за их разрушения. Множественная миелома – лечение препаратами включает:
- таргетную терапию, стимулирующую синтез белков, ведущих борьбу с парапротеинами;
- химиотерапию, тормозящую рост раковых клеток и убивающую их;
- иммунную терапию, направленную на стимуляцию собственного иммунитета;
- кортикостероидную терапию, усиливающую основное лечение;
- лечение бисфосфонатами, укрепляющими костную ткань;
- обезболивающую терапию, направленную на снижение болевого синдрома.
Миеломная болезнь – клинические рекомендации
К сожалению, полностью излечиться от миеломной болезни невозможно, терапия направлена на продление жизни. Для этого следует соблюдать некоторые правила. Диагноз миеломная болезнь – рекомендации врачей:
- Тщательно соблюдать лечение, назначенное врачом.
- Укреплять иммунитет не только лекарствами, но и прогулками, водными процедурами, солнечными ваннами (с использованием солнцезащитных средств и во время минимальной солнечной активности – утром и вечером).
- Для защиты от инфекции – соблюдать правила личной гигиены, избегать мест скопления народа, мыть руки перед приемом лекарств, перед едой.
- Не ходить босиком, так как из-за поражения периферических нервов легко пораниться и не заметить этого.
- Следить за уровнем сахара в продуктах, поскольку некоторые лекарства способствуют развитию диабета.
- Сохранять позитивный настрой, поскольку положительные эмоции оказывают важнейшее значение на ход заболевания.
Химиотерапия при множественной миеломе
Химиотерапия при миеломной болезни может проводиться одним или несколькими препаратами. Этот способ лечения позволяет достичь полной ремиссии примерно в 40% случаев, частичной – в 50%, однако рецидивы болезни случаются очень часто, поскольку заболевание затрагивает многие органы и ткани. Плазмоцитома – лечение химиопрепаратами:
- На первой стадии лечения назначенные врачом химиопрепараты в виде таблеток или инъекций принимаются по схеме.
- На второй стадии, если химиотерапия оказалась эффективной, проводится трансплантация собственных стволовых клеток костного мозга – берут пункцию, выделяют стволовые клетки и подсаживают их обратно.
- Между курсами химиотерапии проводят курсы лечения препаратами альфа-интерферона – для максимального продления ремиссии.
Множественная миелома – прогноз
К сожалению, при диагнозе миеломная болезнь прогноз неутешительный – врачи способны лишь продлить периоды ремиссии.
Часто больные миеломой умирают от пневмонии, смертельных кровотечений, вызванных нарушениями свертываемости крови, переломов, почечной недостаточности, тромбоэмболии.
Хороший прогностический фактор – молодой возраст и первая стадия заболевания, самый плохой прогноз – у людей, старше 65 лет с сопутствующими заболеваниями почек и других органов, множественными опухолями.
Множественная миелома – продолжительность жизни:
- 1-2 года – без лечения;
- до 5 лет – средняя продолжительность жизни при миеломной болезни для людей, проходящих терапию;
- до 10 лет – продолжительность жизни при хорошей реакции на химиотерапию и болезни в легкой стадии;
- более 10 лет могут прожить только больные с одним опухолевым очагом, успешно удаленном врачами.
Источник: https://womanadvice.ru/mielomnaya-bolezn-simptomy-i-prognozy-vseh-stadiy-neduga
Миелома — продолжительность жизни
06.08.2018
-
- Для больных с диагнозом миелома продолжительность жизни без лечения редко превышает 2 года.
- Лечение заболеваний при помощи монохимиотерапии или полихимиотерапии,
- а также симптоматическое позволяют продлить жизнь пациенту на 2-5 лет в зависимости от стадии,
- на которой болезнь была диагностирована.
- Прогноз для больных с миеломой не бывает благоприятным – только те, у кого выявлена солитарная ее форма, имеют шанс прожить 10 лет, остальные проживают не более 2-5.
Стадийность болезни
Различают три стадии заболевания, характеризующиеся рядом показателей.
- Начальная, или первая стадия. Уровень гемоглобина крови не ниже 100 г/л. Показатель гематокрита – не менее 32%. Уровень кальция в крови в пределах нормы, парапротеинов мало (для IgG – не более 50г/л, для IgA – не более 30г/л). Уровень белка Бен-Джонса в сутки – не более 4 г. Нарушения костной ткани отсутствуют, рост опухоли наблюдается только на одной кости.
- Терминальная, или стадия 3. Такой диагноз ставится пациенту, если у него наблюдается хотя бы один из следующих признаков. Уровень гемоглобина менее 85 г/л (показатель гематокрита ниже 25%), уровень кальция превышает 2,6 миллимоль на литр, обнаружены опухолевые очаги в трех и более костях, повышена концентрация парапротеина и белка Бен-Джонса, рентгенограмма свидетельствует о развитии остеопороза.
- 2 стадия диагностируется при помощи метода исключения в случае, если показатели пациента хуже, чем при начальной стадии, однако лучше, чем при стадии 3.
Методы лечения и перспектива выздоровления
Для пациентов с диагнозом миелома продолжительность жизни зависит от целого ряда факторов. В первую очередь это своевременность постановки диагноза и раннее начало лечения.
Начальные стадии миеломы позволяют сделать прогнозпродолжительности жизни на уровне от 6-7 до 20 лет. Учитывая тот факт, что данная болезнь чаще встречается среди пожилых людей, свою лепту в ухудшение состояния больного вносят и возрастные изменения в его организме.
https://www.youtube.com/watch?v=LH3SB2FeBp8
Важно понимать, что все методы лечения, используемые при данной болезни, не являются радикальными и направлены на увеличение продолжительности жизни больного и улучшение ее качества.
Применение химиотерапии и лучевой терапии (цитостатических методов, останавливающих размножение опухолевых клеток) должно обязательно сочетаться с симптоматическим лечением, направленным на борьбу с последствиями развития болезни.
Оправдано применение иммуномодуляторов. Лечение облучением применяется только в том случае, если химиотерапия не остановила развитие опухоли.
К числу симптоматических методов относятся хирургические операции, направленные на снятие сдавливания органов, применение препаратов, снижающих уровень кальция, стабилизирующие биохимический и клеточный состав крови.
Монохимиотерапия
Проводится с использованием одного из следующих противоопухолевых препаратов – мелфалан, циклофосфамид, леналидомид.
Их назначают в виде таблеток или инъекций – внутриклеточных или внутривенных. леналидомид назначают вместе с дексаметазоном.
Полихимиотерапия
Проводится по схемам, сочетающим несколько препаратов различной специфичности:
- Схема MP сочетает Мелфалан в таблетках с Преднизолоном.
- Схема М2 предполагает ежедневное внутривенное введение сразу трех препаратов – Винкристина, Циклофосфамида и BCNU (Bis-chloro-Nitrozourea). В первые семь дней курс дополняется комбинацией Мелфалана и Преднизолона.
- Схема VAD предполагает первые четыре дня принимать винкристин и доксирубицин с дексаметазоном. После интенсивного курса назначают прием дексаметазона в таблетках.
- Схема VBNCP. Применяется для пациентов в возрасте до 50 лет. Начинается курс с внутривенного приема Винкристина, Кармустина и Циклофосфамида (1 сутки), параллельно назначается Мелфалан и Преднизолон в течение 7 дней. Через 6 недель введение Кармустина проводят повторно в тех же дозах.
Пересадка костного мозга
Проводится в случае, если проведенная химиотерапия была успешной. Для трансплантации используют собственные стволовые клетки пациента.
Применение иммуномодулирующих препаратов
Во время пауз между химиотерапией эффективно применение различных интерферонов (Альтевира, Интрона А, Реколина).
Снятие болевого синдрома
Проводится при помощи Ибупрофена, Индометацина, Кодеина, Трамадола, Спазгана или Спазмалгона. На терминальных стадиях применяется Морфин или Омнопон.
Купирование гиперкальцемии
Используют препараты, содержащие витамин Д, кальцитонин, преднизолон.
Поддержание почек
С целью нормализации работы выделительной системы назначаются Хофитол, Ретаболил, Празозин, Фуросемид.
Полная ремиссия наблюдается в 40% случаев проведения химиотерапии. Частичная происходит у каждого второго больного.
Однако это не означает излечения болезни – через некоторое время неизбежно рецидивирование, поскольку данная болезнь является системной и оказывает негативное влияние на все органы больного.
Сестринский процесс
- Трудно переценить важность правильно организованного сестринского процесса у больных с диагнозоммножественная миелома последняя стадия.
- Как помочь больному, знают подготовленные медицинские сестры, могут научиться этому и члены семьи больного.
- Они помогают пациенту правильно выбирать продукты питания, обучают уходу за кожей, а также навыкам, снижающим вероятность травматизма, помогают проводить мероприятия по личной гигиене, позволяющие уменьшить риск появления кожных трещин и микротравм.
При назначении глюкортикоидов важно следить за тем, чтобы пациент достаточно пил.
Для стабилизации состояния и снижения вязкости крови может быть назначен плазмафарез и гемодиализ.
(1 votes, average: 5,00
Источник: https://ivotel.ru/diagnostika/mieloma-prodolzhitelnost-zhizni.html
Стадии миеломы
Миелома – это онкология крови, при которой злокачественные клетки инфильтрируют костный мозг и вызывают поражение костной ткани. Существует 3 стадии миеломы, каждая имеет свою клиническую картину, опасность и терапию. Об особенностях каждой более подробно вы узнаете в этой статье.
Характеристика 1 стадии миеломы
Первая стадия отличается небольшим количеством злокачественных клеток. Этот период обычно бессимптомный для пациента. Зачастую у больного отсутствуют клинические знаки, изменения состояния, но в общих анализах крови можно случайно обнаружить увеличение СОЭ.
- Уровень гемоглобина ≥ 100 г/л.
- Показатели кальция в пределах нормы.
- Низкий уровень парапротеинов.
Очаг роста опухоли наблюдается только в одной кости.
Заболевание на начальном этапе невозможно полностью вылечить, поэтому терапия должна быть направлена на замедление развития заболевания, длительную ремиссию, уменьшение симптоматики и количества злокачественных клеток.
Если заболевание вялотекущее, то на начальном этапе агрессивное лечение в виде химиотерапии или лучевой терапии не требуется, только постоянное врачебное наблюдение и поддерживающая терапия (подкожное введение интерферона), которая направлена на нормализацию состояния пациента и восстановление кроветворения.
Если заболевание имеет активную форму протекания, то немедленное врачебное вмешательство требуется обязательно.
Характеристика 2 стадии
Этот этап называют “периодом разгара”. На этой стадии заболевание начинает прогрессировать и повреждает костную ткань. Постепенно клетки кости начинают разрушаться, что приводит к их ослаблению.
Это одно из главных проявлений заболевания, которое сопровождается чувством боли в позвоночнике, ребрах. Боль сначала не постоянная и периодически затухает, практически не устраняется с помощью анальгетиков.
Когда активность болезни начинает увеличиваться, болезненные ощущения становятся невыносимыми и возникают зачастую при движениях. Помимо болей, появляется слабость, похудение, анемия, покалывание в конечностях.
Показатели:
- Гемоглобин 85-100 г/л.
- Уровень кальция повышен.
- Присутствует разрушение кости. Область поражения чаще наблюдается в грудном, тазовом, позвоночном отделах, в конечностях.
2 степени миеломы является редким явлением. Ее диагностируют, когда лабораторные показатели выше, чем при 1-й стадии, но ниже, чем при 3-й. Этап опасен для пациента тем, что у последнего повышается хрупкость костей (что приводит к частым переломам), восприимчивость к инфекциям, происходят сбои в работе почек, появляются ретинопатия и нарушение зрения.
Чтобы ввести заболевание в состояние ремиссии врачи назначают пациенту химиотерапию, лучевую терапию, симптоматическое лечение. Последнее включает в себя хирургическое вмешательство при сдавливании органов, обезболивающие препараты, лечение почечной недостаточности и пр.
Химиотерапия проводится несколькими или одним лекарством. Суть лечения сводится к тому, чтобы нарушить деление раковых клеток с помощью фармакологических средств. Попадая в кровь, химиопрепараты начинают свое действие по всему организму. Они разрушают опухоль и предотвращают ее рост.
Лучевую терапию используют, если химиотерапия оказалась малоэффективной. Во время лечения у пациентов могут возникнуть разные побочные реакции: тошнота, слабость, спутанность сознания, рвота и пр. В этом случае назначаются препараты, которые смягчают действие побочных явлений. Нежелательные реакции возникают в зависимости от дозировки и самого лекарства.
Характеристика 3 стадии
Эта стадия называется терминальной. Количество патогенных клеток достигает большого количества, появляются значительные области поражения кости. Происходит присоединение инфекций, угнетение структур костного мозга, крайнее истощение организма.
Показатели:
- Уровень гемоглобина ≤ 85.
- Высокие показатели кальция ≥ 2.75 ммоль/л.
- Белок в урине ≥ 112 г.
- Выражены множественные поражения кости. Очаги опухоли находятся одновременно в 3 или более костях.
Постепенно рост пациента уменьшается, это связано с оседанием позвонков и сдавливаем спинного мозга. На рентгеновском снимке наблюдаются массивные признаки остеодеструкции, остеопороза. Разрушительные процессы в костях обычно выражены до такой степени, что злокачественные пролифераты можно пропальпировать (особенно в области грудной клетки, ключицы, черепа).
На этом этапе больной миеломой довольно часто получает переломы, т.к. нарушена нормальная структура костей. Больших усилий для этого прикладывать не нужно, достаточно получить ушиб.
Помимо симптомов, характерных 2-й стадии, у пациента наблюдается тромбоцитопения (снижение тромбоцитов, повышенная кровоточивость), панцитопения (дефицит всех видов клеток), истощение иммунной системы, почечная недостаточность (обнаруживают у 50% больных), параамилоидоз, деформация позвоночника, гиперкальциемия, неврологические расстройства.
Лечение этой стадии проводится при помощи химиотерапии, лучевой, симптоматической, иммунной терапии.
Если лечение не помогает остановить развитие опухоли или добиться ремиссии, то врачи применяют трансплантацию стволовых клеток или костного мозга.
Этот метод довольно эффективный и часто помогает в тяжелых случаях. Также, проводится плазмаферез, который помогает очистить кровь от парапротеинов.
Большие опухолевые очаги удаляются с помощью хирургического вмешательства. Также, с помощью операции фиксируются хрупкие кости и устраняется сдавливание сосудов или нервных окончаний.
Эта стадия является смертельно-опасной для пациента. Причиной летального исхода может стать прогрессирование болезни, сепсис, почечная недостаточность и др.
Факторы, влияющие на выживаемость
На выживаемость влияет несколько основных факторов:
- Активность опухолевого процесса.
- Стадия развития.
К критериям ремиссии относят: уменьшение плазмоцитов (не менее, чем на 50%) в костном мозге, моноклонального белка (не менее, чем на 50%) в моче, нормализацию уровня кальция, СОЭ, общего белка в крови.
Если миелома имеет вялотекущий характер развития, то в большинстве случаев прогноз благоприятный. Существуют дополнительные факторы, которые также влияют на выживаемость.
- Общее состояние больного:
От этого фактора зависит то, насколько пациент сможет выдержать интенсивную терапию, которая способствует контролю заболевания на длительное время или полному излечению. Если у организма есть потенциал к восстановлению, то вероятность того, что лечение окажется эффективным, значительно повышается.
Если человек будет поддерживать и укреплять костный аппарат, то это может значительно повысить сопротивляемость организма онкологическому процессу. ЗОЖ, правильное питание, отказ от вредных привычек также положительно влияют на иммунную систему.
Прогноз и сколько живут больные миеломой в зависимости от стадии
Прогноз миеломной болезни, как и других онкологических заболеваний, зависит от стадии и активности развития опухоли. На начальном этапе миелома не имеет выраженной симптоматики рака крови или повреждения костной ткани, что значительно затрудняет диагностику заболевания.
Процент 5-летней выживаемости у пациентов, которые обратились за медицинской помощью на первой стадии развития – 50%, на второй – 36%, на третей – 10%.
Если курс химиотерапии оказался удачным и пациенту удалось достичь ремиссии, то полное исчезновение симптомов наступает в 40% случаев, частичное – в 50%. Но, даже полная ремиссия рано или поздно заканчивается рецидивом, т.к. болезнь поражает достаточно большое количество тканей.
Определение стадии миеломы необходимо для назначения максимально эффективного плана терапии. К счастью, методы лечения и диагностики миеломы постоянно совершенствуются, что улучшает прогноз выживаемости.
Источник: https://orake.info/stadii-mielomy/
Прогноз выживаемости рака легких на 3 стадии: что нужно знать
Сам по себе рак легких — одно из самых распространенных онкологических заболеваний с высоким процентом летальных исходов. В начале развития страшный недуг не имеет ярких клинических проявлений.
Ввиду того, что легкие орган достаточно обширный наличие небольшого образования практически себя не проявляет, но картина меняется кардинальным образом на третьей стадии болезни, где клиника более яркая и имеет ряд признаков существенно влияющих на организм в целом. Констатация болезни в данном периоде развития для пациента ухудшает и без того незавидное его положение.
Главный вопрос, на который ему захочется услышать ответ от лечащего врача – это сколько ему осталось жить. Однозначного ответа на этот вопрос не существует.
Прогноз выживаемости при раке легких 3 стадии сугубо индивидуален, хотя в большей степени он склоняется в не лучшую для больного сторону. Зависеть он будет не только от размера злокачественного образования, но и от гистологических его показателей.
Исход патологии.
Описание 3 стадии рака
Как развивается онкологический процесс.
Прежде, чем проникнуться вглубь проблемы прогнозирования, необходимо охарактеризовать третью стадию и какими признаками она проявляет себя. Стадирование рака органов дыхания, как и других видов онкологии, отталкивается от принятой во всем мире классификации по TNM. Это аббревиатура расшифровывается с латинского: T — опухоль, N — узел, M — перемещение.
Внимание! В первую очередь онкологический процесс на 3 стадии, в отличие от 1 и 2, становится более активным, то есть патология приобретает четкие очертания и имеет все предпосылки для быстрого диагностирования.
Опухоль достигает больших размеров (более 7 см в диаметре), разрастаясь при этом в соседние ткани и органы.
Но главное, что особенно будет неблагоприятно влиять на продолжительность жизни и эффективность лечения – это появление множественных метастазов в лимфоузлах.
Третью стадию по распространенности метастазов в лимфатические узлы подразделяют на 3А и 3В. В первом случае метастазирование достигает близлежащих лимфоузлов и опухоль затрагивает соседние ткани органов: бронхи, трахею, диафрагму.
Подстадия 3В характеризуется увеличением распространенности раковых клеток, при этом поражаются лимфоузлы противоположные пораженному легкому, также затронутыми оказываются диафрагма, середина грудины и оболочка сердца. Если брать во внимание пятилетнюю выживаемость, то 3В значительно ухудшает прогноз.
Также следует отметить, что третья планомерно переходит в четвертую стадию. Четвертая – это самая последняя, и к сожалению «фатальная», лечение на последнем этапе болезни носит паллиативный характер. Грань перехода между последними стадиями относительная, и в этот момент происходит метастазирование в отдаленные органы и лимфоузлы.
Продолжительность жизни.
Немаловажную роль в прогнозировании играют клинические проявления патологии. Больной может сталкиваться с различными видами легочных заболеваний, которые присоединяются в результате опухолевого разрастания.
Гипертермия выражается интоксикацией организма, в результате ателектаза происходит нарушение газообмена в легких. Угнетение иммунной системы приводит к попаданию и размножению патогенных микроорганизмов – в результате развивается пневмония.
Дисфункция в дыхании приводит к появлению отдышки и ухудшению физической деятельности. Во время кашля выделяется мокрота с кровяными вкраплениями, возможно появление коротких кровотечений.
Таким образом, 3 стадия характеризуется метастазированием в соседние лимфоузлы и прорастание опухоли в близлежащие органы и ткани. Фактором, благоприятно влияющим на прогноз выживаемости, является отсутствие отдаленного метастазирования в другие органы.
Однако наличие развитой регионарной сети метастазов в лимфоузлах предопределяет окончательный пессимистический результат – к сожалению, третья стадия, как и четвертая неизлечима. Но, несмотря на весьма неблагоприятный исход, недуг на данном этапе чувствителен к правильно подобранной терапии, которая помогает продлить жизнь больного и успешно бороться с сопутствующими симптомами.
Факторы влияющие на продолжительность жизни при раке легких 3 степени
Как прогрессирует опухоль.
К сожалению, наличие ракового заболевания на третьей стадии в конечном итоге приводит к летальному исходу. Однако это не значит, что борьба останавливается, и больной будет ждать неизбежного конца.
В современной медицине существует ряд методик позволяющих существенно продлить, и увеличить продолжительность жизни. Для этого в онкологической практике введено такое понятие, как прогноз пятилетней выживаемости.
Этот параметр показывает, какой процент онкобольных перешагнет данный рубеж. Прогнозирование составляется исходя из статистических значений, которыми обладает медицина.
На знаменатель, который в конечном итоге выводится, влияние оказывает гистологические показатели опухоли, степень дифференцировки, ее локализация, чувствительность к лечению.
Гистологические показатели
После получения данных гистологии можно сделать более точный прогноз.
Гистологическая характеристика злокачественного образования имеет значение для определения методов лечения, и соответственно существенно влияет на прогностические показатели болезни. Для каждого гистологического типа свойственны определенные маркеры, в различной степени, влияющие на лечение и прогноз недуга.
По гистологическому типу выделяют мелкоклеточный рак (на фото) – самая агрессивная форма. Отличается быстрым распространением метастазов и его относят к неоперабельным видам болезни.
Встречается значительно реже в отличие от других форм онкологии. Клетки опухоли относят к низкодифференцированным. Мелкоклеточный рак легкого 3 стадии имеет следующие показатели пятилетней выживаемости: 3А – 15, 3В -9%.
Какой рак самый опасный.
Немелкоклеточный встречается намного чаще, и не имеет такой агрессивной тенденции к развитию как у мелкоклеточного.
Выделяют следующие типы данной формы:
- крупноклеточный (состоит из крупных клеток);
- плоскоклеточный (развивается из крупных плоскоподобных клеток);
- аденокарцинома (развивается из железистых клеток ).
Соответственно статистический критерий пятилетней выживаемости при немелкоклеточной форме будут иметь следующие значения: 3А – 20%, 3В – 10%.
Крупноклеточный рак относят к группе немелкоклеточного, наряду с плоскоклеточным и аденокарциномой, однако с точки зрения прогноза его показатели ухудшаются.
Негативное влияние на продолжительность жизни оказывает то, что данный тип недуга относят к недифференцированному, который сопровождается генерализацией опухолевого процесса.
При данной гистологической форме больше пяти лет проживут только 8% пациентов.
Плоскоклеточный наиболее распространенный гистологический тип патологии. Его особенностью является низкая чувствительность на лечение химиотерапией.
Плоскоклеточный рак легкого 3 стадии имеет средний показатель пятилетней выживаемости около 22%. Большое влияние на продолжительность жизни пациентов оказывает степень дифференцировки плоскоклеточного типа онкологии. Чем она ниже, чем хуже прогноз.
Можно ли вылечить рак на 3 стадии.
Аденокарцинома в основном имеет периферическую локализацию и этот тип чувствителен ко всем видам лечения, в том числе и к таргетной терапии. Прогноз пятилетней выживаемости составляет 20-25%.
- Таблица прогноза пятилетней выживаемости 3 стадии рака:
- Гистологические показатели болезни на 3 стадииПрогноз 5 летней выживаемости в %Немелкоклеточный3А203В10Крупноклеточный8Плоскоклеточный22Аденокарцинома20-25Мелкоклеточный3А153В9
- Из всего перечисленного можно сделать вывод, что самые предсказуемые и благоприятные формы раковой болезни – это плоскоклеточная и аденокарцинома.
Степень злокачественности
Рак легких может быть неоперабельным.
Большое влияние на продолжительность жизни пациента оказывает степень злокачественности опухоли. Эта степень характеризует активность и агрессивность опухолевого процесса.
Выделяют пять степеней дифференцировки:
- степень не определена;
- высокая (не агрессивная);
- средняя (умеренно-агрессивная);
- низкая (высокоагрессивная);
- недифференцированная (высокоагрессивная).
Понижение дифференцировки увязывают с более злокачественным опухолевым процессом, повышением инвазивноси и способности к метастазированию. Все эти факторы приводят к сокращению продолжительности жизни больного.
Таким образом, степень агрессивности опухоли служит одним из основных критериев для составления прогноза.
Локализация опухоли
Как прогрессирует патология.
Основными факторами, влияющими на продолжительность жизни больного с опухолью в органах дыхания, являются ее гистологические особенности. Однако нельзя обойти стороной такой критерий как локализация болезни. Различают два вида расположения очага поражения – центральный и периферический.
Областью поражения при центральной локализации болезни являются крупные бронхи. Ухудшает прогностические ожидания то, что при крупнобронхиальном расположении очага, злокачественное образование плохо поддается различным видам терапии.
Очаг поражения в правом легком, диагностируется чаще, чем левом. Прогноз при центральном раке правого легкого 3 стадия составляет 20%.
Периферический локализуется в мелких тканях легких и бронхиол. Низкий процент перешагнувших пятилетний рубеж, при данном расположении опухоли, обуславливается бессимптомным течением заболевания на начальных стадиях.
Его обнаруживают, когда болезнь прогрессирует и затрагивает крупные бронхи. Пятилетняя выживаемость при периферической локализации колеблется в районе 10-12%.
Своевременная диагностика
Своевременная диагностика.
Несмотря на то, что третья стадия характеризуется метастазированием в регионарные лимфоузлы, своевременное диагностирование может сыграть важную роль в продлении продолжительности жизни.
Важно! Выявление болезни при переходе ее из второй в третью стадию, позволяет направить терапию на остановку дальнейшего распространение метастазов.
Своевременное диагностирование позволяет взять болезнь под контроль, и подготовить тем самым пациента к хирургическому методу лечения. Однако это касается случаев выявления немелкоклеточного типа болезни.
Лечение
Пациенту показан курс химиотерапии.
Прогнозирование продолжительности жизни, рассмотренное выше, актуально при условии лечения заболевания. Если пациент не проходит через комплекс терапевтических мероприятий или не получает их вовсе, то происходит стремительный переход из 3 в 4 стадию болезни. В этом случае летальный исход наступает значительно быстрее – через 2-3 месяца.
Инструкция для терапии рака легких на третьей стадии предполагает применение трех основных методов: хирургический, химиотерапия, лучевая или радиотерапия. На этапе метастазирования онкология легких очень тяжело поддается терапии, и для решения поставленных задач врач подбирает комплексное и оптимальное лечение.
Особенность течения болезни, при обнаружении метастазов, не позволяет в большинстве случаев применить хирургический метод терапии. Не рекомендуется операция, когда новообразование вышло за пределы пораженного органа или достигло трахеи.
Радикальный метод борьбы с опухолью, в любом случае не применяется при мелкоклеточном раке, так как он протекает более агрессивно. При немелкоклеточной форме операция сочетается с другими методами и не уменьшает риска метастазирования, поэтому, даже после полного удаления легкого будет проводиться химиотерапия и лучевое облучение.
Химиотерапия при раке легких 3 стадии как основной метод лечения проводится при мелкоклеточной форме болезни. Несмотря на то, что данный гистологический тип недуга наиболее агрессивен, и происходит быстрое перетекание из одной стадии в другую, мелкоклеточный тип недуга достаточно чувствителен к химиопрепаратам.
Лучевая терапия при раке легких 3 стадии (на видео в этой статье) позволяет остановить рост первичной опухоли и распространение метастаз. Совместно с химиотерапией, лучевое облучение позволяет значительно повысить эффективность хирургического вмешательства.
Таким образом, радикальный метод наиболее благоприятно влияет на исход лечения болезни, однако далеко не всегда есть возможность его применить. Лучевая и химиотерапия не дают такого положительного результата как операционное удаление опухоли, однако показаний для их проведения значительно больше.
Современная медицина постоянно ищет наиболее результативные комбинации терапевтических методик для излечения онкологии органов дыхания. Цена вопроса оптимальных поисков решений очень высока – продолжительность и качество жизни больного.
Читать далее…
Источник: https://zen.yandex.ru/media/id/59bf9ecc9d5cb3ee0df4e084/5a55fe7b7425f5ba66b40af3