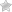9210
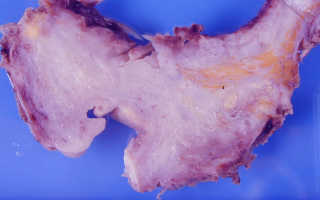
Любая злокачественная эпителиальная опухоль мочевого пузыря, содержащая полностью, частично или очагово анаплазированный уротелий. Основные составляющие диагноза уротелиальной карциномы следующие: форма роста опухоли, степень дифференцировки клеток (G, степень анаплазии) и стадия процесса. Форма роста включает наличие сосочковых структур, инфильтративный рост, структуры карциномы in situ, а также различные их комбинации. Определение степени дифференцировки правомерно для папиллярных и инфильтрирующих карцином.
Следует отметить, что для карциномы in situ оно не применяется. Во избежание ошибок диагностики классификацией ВОЗ строго рекомендовано не относить неинвазивные папиллярные опухоли к карциноме in situ.
Злокачественное новообразование уротелия сосочковой структуры. В отличие от папиллом и папиллярных опухолей с низким риском малигнизации эти новообразования характеризуются структурной и ядерной атипией различной степени выраженности, которая оценивается по шкале от 1 до 3. поскольку степень прогрессии значительно отличается для каждой из трех степеней.
Степень дифференцировки опухолей неоднородной структуры определяется по наименее дифференцированным участкам, т. е. наивысшей степени анаплазии.
Первая степень анаплазии (G1) — высокодифференцированный рак характеризуется легкой структурной и клеточной атипией (рис. 2.7). В отличие от уроте-лиальных папиллярных опухолей с низким риском малигнизации в данном случав имеется небольшое нарушение полярности ядер, их размера, формы, структуры хроматина. Рис. 2.7. Папиллярным уротелиальный рак, G1. Папиллярные структуры с легкой клеточной атипией Окраска гематоксилином и эозином. х200 Митозы редки, но могут встречаться по всей толщине эпителиального пласта. G1 соответствует I степени в классификации ВОЗ 1973 г. или низкой степени уротелиальной карциномы и степени IIА в большинстве европейских центров. Риск прогрессирования стадии заболевания составляет около 13%. Вторая степень анаплазии (G2) — умереннодифференцированный рак — считается промежуточной. Она отличается от G1 преимущественно нарастанием структурной атипии с сохранением некоторых элементов организации, т. е полярности и мономорфности, что отсутствует в опухолях G3 (рис. 2.8). Рис. 2.8. Папилпирный уротелиальный рак, G2. Папиллярные структуры с умеренной степенью атипии. Окраска гематоксилином и эозином. х200 Эти признаки не изменились по сравнению с классификацией ВОЗ 1973 г. и оцениваются как степень IIВ в большинстве европейских центров. Третья степень анаплазии (G3) — низкодифференцированный рак — характеризуется выраженным клеточным полиморфизмом с отсутствием полярности. утратой поверхностных клеток (нарушение вызревания), вариабельностью ядерных параметров, многочисленными патологическими митозами (рис. 2.9 и 2.10). В классификации ВОЗ 1973 г. соответствует III степени, так же как в Европе, и high-grade опухолей в других центрах. Поздние стадии рака наблюдаются более чем у 65% пациентов. Рис. 2.9. Папиллярный уротелиальный рак, G3. Выраженный клеточный полиморфизм в опухоли. Окраска гематоксилином и эозином. х200 Рис. 2.10. Папиллярный уротелиальный рак, G3. Выраженный клеточный полиморфизм в опухоли. Окраска гематоксилином и эозином. х400 В классификации ВОЗ 2004 г. в отдельную рубрику выделена неинвазивная папиллярная уротелиальная карцинома низкой степени анаплазии (low-grade) и высокой степени анаплазии (high-grade). Low-grade папиллярная неинвазивная карцинома выявляется в 5 случаях на 100 000 человек ежегодно. В 70% случаев опухоль локализуется на задней или боковой стенке мочевого пузыря. При цистоскопии выявляется экзофитная папиллярная опухоль: одиночная — в 78% наблюдений, множественная — в 22%.
Если в опухоли встречаются очаги низкодифференцированной карциномы, ее следует относить к high grade папиллярным карциномам. Экспрессия цитокератина (СК)20, CD44, р53 и р63 составляет среднее значение между таковой в папиллярной опухоли с низким риском малигнизации и в папиллярной карциноме высокой степени анаплазии.
Опухолевые клетки имеют преимущественно диплоидный набор хромосом. High-grade папиллярная неинвазивная карцинома — опухоль с преобладанием умеренно выраженной структурной и клеточной атипии.
При цистоскопии могут выявляться образования, варьирующие от сосочковых до солидно-узловых. Поражение может быть как одиночным, так и множественным. Экспрессия СК20, р53 и р63 более выражена, чем в low-grade карциноме.
Опухолевые клетки обычно анеуплоидные.
Уротелиальная опухоль, распространяющаяся за пределы базальной мембраны. Как и папиллярные опухоли, они дифференцируются по шкале G1-G3 в зависимости от степени ядерной анаплазии, но часть центров разделяет их на «low-grade» и «high-grade» — категории. Макроскопическая картина весьма разнообразна: опухоли могут быть папиллярными. полиповидными, нодулярными, солидными, изъязвленными и эндофитными. Большинство опухолей рТ1 папиллярные, низкой или высокой степени анаплазии. Карциномы рТ2-4 обычно непапиллярные, высокой степени анаплазии.
Менее благоприятным прогнозом отличаются многоочаговые опухоли, образования размером более 3 см. Наличие фоновых изменений в виде карциномы in situ повышает риск рецидива и прогрессирования.
Метастатическое поражение лимфоузлов и системная диссеминация всегда связаны с плохим прогнозом заболевания. К морфологическим факторам прогноза относят степень анаплазии, стадию и некоторые другие специфические признаки.
Так, наличие сосудистой инвазии в опухолях рТ1 снижает 5-летнюю выживаемость до 44 %.
Глубина инвазии должна оцениваться во всех биоптатах. Классификация TNM рекомендует включение специальной анатомической информации для определения стадии опухолевого процесса (табл. 2.2).
Таблица 2.2. TNM-классификация рака мочевого пузыря
Наличие инвазии собственной пластинки слизистой оболочки необходимо отмечать в патологоанатомическом заключении, хотя это может быть чрезвычайно трудно при тангенциальных срезах через покровный уротелий или гнезда фон Брунна. При неинвазивных папиллярных поражениях базальная мембрана сохраняет ровный четкий контур в отличие от прерывистых контуров в инвазивных комплексах. В зоне инвазии характер стромы часто отличается от других участков, т. е. имеется фиброз, склероз и воспалительная инфильтрация. Необходимо указывать, обширная или очаговая инвазия собственной пластинки имеется в биоптате, но при этом термин «поверхностный рак» не должен употребляться, так как смешиваются две стадии: рТа и рТ1. Отдельно следует остановиться на мышечной пластинке слизистой оболочки. Эти тонкие разрозненные мышечные пучки заложены в середине собственной пластинки слизистой оболочки параллельно поверхности, частично рядом с тонкостенными сосудами (рис. 2.11). Рис. 2.11. Инфильтративная уротелиальная карцинома. Инвазия опухоли в мышечную пластинку слизистой оболочки, мышечный слой стенки мочевого пузыря интактен. Окраска гематоксилином и эозином. х100 Инфильтративный рост в этой зоне не может трактоваться как мышечная инвазия. Термин «мышечная инвазия» не сов сем корректен, поскольку не проводит различий между мышечной пластинкой слизистой оболочки (muscularis mucosae) и собственно мышечным слоем (muscularis propria) или между поверхностной и глубокой мышечной инвазией. Рекомендуется указывать наличие собственно мышечного слоя, чтобы урологи были информированы о глубине взятия материала. По нашему опыту, мышечная пластинка слизистой оболочки крайне редко визуализируется в биопсийном материале, особенно при сосочковых поражениях, а собственно мышечный слой присутствует чаще в материале после трансуретральных резекций, так как при биопсии материал берется, как правило, поверхностно. При оценке инвазивных карцином в ряде руководств рекомендуется указывать и способ стромальной инвазии. Считается, что опухоль, инфильтрирующая строму «широким фронтом» (рис. 2.12), менее агрессивна, чем «щупальцеобразный»» рост (рис. 2.13 и 2.14). Выделяют также три других типа инвазивного роста опухоли: микропапиллярный, микрокистозный и гнездный. Рис. 2.12. Инфильтративная уротелиальмая карцинома. Инвазия «широким фронтом». Окраска гематоксилином и эозином. х200 Рис. 2.13. Инфильтративная уротелиальная карцинома. Опухоль инвазирует строму отдельными широкими тяжами. Окраска гематоксилином и эозином. х200 Рис. 2.14. Инфильтративная уротелиальная карцинома. «Щупальцеобразная инвазия». Окраска гематоксилином и эозином. х200
Источник: https://medbe.ru/materials/mochevoy-puzyr-onkologiya-i-rak/urotelialnaya-perekhodnokletochnaya-kartsinoma-mochevogo-puzyrya/
Классификация уротелиального рака мочевого пузыря, стадии, симптомы, лечение
- Уротелиальный рак мочевого пузыря ‒ болезнь, возникающая чаще после 50 лет.
- Первые признаки этого злокачественного заболевания мочеполовой системы проявляются в виде примеси крови в моче и периодических болей внизу живота.
Общие сведения о заболевании
Термином «рак» в медицине обозначают злокачественное новообразование, состоящее из измененных клеток. Выстилающий мочевой пузырь эпителий носит название уротелий.
Соответственно, заболевание в виде злокачественной опухоли из измененных клеток этой ткани будет называться уротелиальным раком. Злокачественное новообразование мочевого пузыря более часто поражает боковые его стенки.
Первым признаком болезни на фоне полного здоровья зачастую является лишь примесь крови в моче.
Классификация
- Переходноклеточная карцинома мочевого пузыря классифицируется по характеру роста опухоли, изменениям в клетках и наличию либо отсутствию метастазов.
- Таблица 1.
| Уротелиальная папиллома с низким потенциалом злокачественности | Папиллярная опухоль без признаков озлокачествления. Потенциально может переродиться в рак | нет | нет | G0 |
| Поверхностная уротелиальная карцинома | Папиллярная карцинома низкой степени злокачественности | нет | нет | G1 |
| Уротелиальная карцинома с начальными признаками инвазии | Карцинома с хорошо различимыми признаками раковых изменений в клетках | да | возможны локальные метастазы | G2 |
| Уротелиальная карцинома с выраженными признаками прорастания | Папиллярная карцинома с выраженными признаками раковых изменений клеток | да | метастазы локальные и отдаленные | G3 |
Папиллома с низким потенциалом злокачественности по клеточному строению почти не отличается от нормального эпителия. Между тем это возвышающееся образование, отличное от нормы.
В дальнейшем при воздействии канцерогенных факторов оно может переродиться в рак.
Поверхностная злокачественная опухоль располагается лишь в пределах эпителиального слоя и не прорастает в стенку. Такой вид рака клиницисты называют «рак на месте».
При своевременном обнаружении и правильном лечении возможно полное исцеление. Опухоль обычно расценивается как высокодифференцированный переходноклеточный рак мочевого пузыря.
Уротелиальная злокачественная опухоль с начальными признаками инвазии имеет все признаки ракового перерождения эпителия.
Вместе с тем инвазия опухоли в стенку органа выражена минимально. Папиллярная карцинома такой степени при отсутствии метастазов легко поддается полному излечению.
В случае низкой дифференцировки клеток опухолевой ткани карцинома прорастает во все слои стенки пузыря. Метастазы такой опухоли можно обнаружить и на отдалении от пораженной области.
Гистологически различают два типа уротелиального рака: тот, что сохраняет признаки строения исходной эпителиальной ткани, и анапластический (не поддающийся классификации) тип.
Временами раковые клетки перерождаются таким образом, что полностью теряют сходство с исходной тканью и становятся похожими на многослойный плоский эпителий. Такая опухоль носит название плоскоклеточной карциномы.
Причины уротелиального рака
Следует отметить следующие вероятные причины развития рака мочевого пузыря:
- хронические воспалительные заболевания;
- травматизация слизистой;
- вредные привычки;
- химические канцерогенные факторы;
- радиационные канцерогенные факторы.
По статистике, папиллярная уротелиальная карцинома чаще возникает у лиц, страдающих хроническим циститом и мочекаменной болезнью.
Постоянные травмы эпителия конкрементами и кристаллами солей, очаги хронического микробного воспаления приводят к метаплазии (перерождению) эпителия. Потенциально эти участки могут дать начало росту опухолевой ткани.
- Вредные привычки также служат провоцирующим фактором, так как снижают уровень защитных сил организма.
- Доказано, что на возможность образования опухолей мочеполовой системы влияет и наследственность.
- Канцерогенные факторы в виде агрессивных химических соединений, выделяющихся с мочой, и повышенный радиационный фон существенно увеличивают риск возникновения карциномы.
Стадии и симптомы болезни
Течение карциномы мочевого пузыря клинически подразделяется на четыре стадии.
При первой стадии рака прогноз самый благоприятный. В этом случае опухолевое перерождение локализуется лишь в пределах слоя эпителиальных клеток.
При второй стадии опухолевые клетки прорастают в подслизистый и мышечный слой. В этот период появляются первые клинические признаки в виде примеси крови в моче. Вероятно и появление жалоб на эпизодические боли внизу живота.
В случаях третьей стадии опухолевого процесса клетки рака вызывают поражение близлежащих лимфоузлов. При исследовании в них можно определить очаги разрастания перерожденных эпителиальных тканей.
Гематурия на этой стадии болезни более выражена. Мочеиспускание болезненное, с частыми позывами.
Единичные увеличенные лимфатические узлы легко определяются на ощупь. В том случае, если опухоль начинает распадаться, моча больного приобретает гноевидный мутный вид.
Если карцинома имеет вид узла на ножке, такое образование может создавать периодическое препятствие нормальному току мочи.
При четвертой стадии болезни метастазы обнаруживают не только в близлежащих лимфатических узлах, но и в отдаленных органах.
В этот период состояние больных отягощается симптомами общей интоксикации из-за распада опухоли. Присоединяется раковая дистрофия печени и почек, что резко усугубляет клиническую картину.
В связи с ростом образования в область тазовых органов могут возникать пузырно-влагалищные и пузырно-кишечные свищи. Развивается вялотекущий тазовый перитонит.
Болевой синдром носит постоянный характер, усиливающийся при мочеиспускании. Мочевой пузырь заполнен сгустками крови и кусочками распадающейся раковой ткани. Моча из-за этого приобретает мутный красноватый цвет и гнилостный запах.
Диагностика
Диагноз «рак мочевого пузыря», как и многих опухолей мочеполовой системы, устанавливают преимущественно по результатам инструментальных исследований.
В случае появления жалоб на кровь в моче врач-уролог направляет пациента на КТ либо МРТ. На компьютерной томограмме выявляется очаговое утолщение слизистой оболочки либо наличие узла в стенке органа.
Диагностика заболевания в дальнейшем проводится при помощи специального прибора − цистоскопа. Опухоль на слизистой оболочке имеет вид возвышающегося рыхлого участка.
В ходе такого осмотра производят забор фрагмента опухолевой ткани для дальнейшего микроскопического исследования. Окончательный диагноз выставляет врач-гистолог после изучения специальных гистологических препаратов.
УЗИ-исследование органов брюшной полости помогает установить наличие отдаленных метастазов, спаек и установить стадию опухолевого процесса.
Из лабораторных методов используют анализ мочи с выделением осадка из эпителиальных клеток. При цитологическом исследовании осадка можно выявить клетки карциномы.
Анализ крови на онкомаркеры также поможет установить диагноз.
Лечение уротелиального рака
Среди способов лечения преобладают хирургические методики. Наиболее распространенный метод при начальных стадиях опухолевого процесса ‒ выжигание клеток злокачественного новообразования электрокоагулятором либо лучом лазера.
Наибольший эффект такое лечение дает при уротелиальной карциноме мочевого пузыря градации G1.
Еще один способ оперативного вмешательства ‒ трансуретральная электрорезекция. При этом ткани опухоли иссекают специальным прибором − резектоскопом, который вводится в пузырь при эндоскопии.
Методики иссечения хорошо помогают в случаях папиллярного типа опухоли, без прорастания ее в стенку.
Если уротелиальный рак прорастает во все слои стенки пузыря, показана частичная резекция мочевого пузыря. Ее проводят через разрез по средней линии живота, иссекая пораженный участок органа.
В тяжелых случаях производят цистэктомию − удаление мочевого пузыря полностью вместе с прилежащими лимфатическими узлами. Для оттока мочи из организма мочеточники при этой методике выводят в просвет сигмовидной кишки.
К нехирургическим методам лечения относятся лучевая терапия и химиотерапия. Оба этих способа применяют обычно при третьей либо четвертой стадии болезни для замедления роста метастазов.
Прогноз
Наиболее благоприятный прогноз при высокодифференцированном раке мочевого пузыря. В случае своевременной диагностики и полноценного хирургического лечения больного можно считать полностью здоровым.
При уротелиальной карциноме мочевого пузыря градации G2 дальнейшее течение болезни зависит и от наличия либо отсутствия метастазов. При проведении курсов химиотерапии прогноз лечения благоприятный.
Профилактические меры
Самый действенный метод профилактики карциномы мочевого пузыря — это своевременное лечение болезней мочевыделительных органов. Обращение к урологу при появлении крови в моче поможет поставить диагноз на ранних стадиях.
В послеоперационном периоде в течение первого года необходимо проходить обязательную контрольную цистоскопию каждые 3 месяца. В дальнейшем эту процедуру повторяют через полгода.
Нужно помнить, что вредные привычки и малоподвижный образ жизни способствуют возникновению хронических болезней мочевыделительной системы.
Отказ от курения и злоупотребления спиртным, активный образ жизни помогут в предупреждении онкологической патологии.
Источник: https://propochki.info/mochevoj-puzyr-i-mocheispuskanie/urotelialnyj-rak-mochevogo-puzyrya
Виды карциномы мочевого пузыря и ее признаки
Главная › Злокачественная опухоль
Содержание
- 1 Виды
- 2 Причины
- 3 Симптомы
- 4 Выявление опухоли
- 5 Меры терапии
Карциномой мочевого пузыря называют новообразование злокачественного характера, поражающее ткани мочевыделительного органа. Опухоль встречается в основном у людей пожилого возраста — старше 60 лет, но иногда диагностируется и у молодых пациентов.
Виды
Злокачественная опухоль мочевого пузыря протекает в разных формах, имеющих свои особенности развития. Выделяют такие типы патологии как:
- Папиллярная карцинома. Относится к неинвазивным видам образований, поэтому обладает наиболее благоприятным течением. Опухоль растет в полость органа, не дает метастазы, не вызывает разрушение тканей. Очаг может единичным и множественным, похожим на цветную капусту.
- Фиброзная карцинома. Формируется из клеток соединительной ткани мочевого пузыря. Также обладает небольшой степенью агрессивности. Но если не вылечить патологию вовремя, опухоль стремительно перерастет в низкодифференцированную агрессивную карциному, которая сложно подается устранению.
- Уротелиальная карцинома мочевого пузыря. Данная форма отличается высоким уровнем агрессии, рано дает метастазы в разные части организма. Диагностируется довольно часто.
Также существует карцинома in situ мочевого пузыря. Встречается она в редких случаях, представляет большую опасность для здоровья, имеет склонность к постоянным изменениям. При такой патологии прогноз неутешительный.
Причины
Переходно-клеточная карцинома мочевого пузыря или иной тип онкологии мочевыводящих органов не возникает сам по себе. Клетки начинают мутировать вследствие влияния неблагоприятных факторов. Врачи относят к предрасполагающим явлениям следующее:
- Курение и злоупотребление алкоголем. В сигаретном дыме и спиртных напитках содержится большое количество вредных веществ, которые после переработки проникают в мочевой пузырь для дальнейшего выведения. Они оказывают негативно воздействие на слизистую оболочку органа, что повышает вероятность развития рака.
- Влияние химических веществ. Вредные вещества, попадающие в организм, в конечном счете оказываются в мочевыделительной системе, отрицательно воздействуя на нее. Наиболее опасны такие компоненты как мышьяк, различные красители, резиновые изделия.
- Лекарственные средства. Длительный прием некоторых препаратов способен вызвать мутацию клеток.
- Развитие цистита. Заболевание представляет собой воспалительный процесс, при котором создаются хорошие условия для деления атипичных структур.
Также к возможным причинам относят наследственность. Риск развития онкологии повышается в несколько раз, если в семье были онкобольные.
Симптомы
Первоначальная симптоматика при карциноме in situ мочевого пузыря или ином виде патологии напоминает признаки цистита. У пациента возникает болезненность в области поражения. Она проявляется как при мочеиспускании, так и в состоянии покоя. Также больные жалуются на чувство неполного опорожнения мочевого пузыря, ложные позывы, недержание мочи.
Опухоль приводит к развитию гематурии, при которой наблюдаются кровянистые примеси в моче. В запущенных случаях, когда новообразование прорастает в соседние ткани, образуются свищи во влагалище или кишечнике.
Помимо данных признаков у пациентов снижается вес тела, появляется отвращение к пище, постоянно ощущается слабость во всем теле.
Выявление опухоли
При наличии малейших нарушений в деятельности мочевого пузыря следует как можно быстрее посетить специалиста. Доктор проведет внешний осмотр и назначит обследование. В комплекс мероприятий входит экскреторная урография. Она помогает определить стадию развития патологии.
Также назначают анализ крови, мочи, ультразвуковое исследование брюшной полости. Для того, чтобы выяснить, является ли опухоль злокачественной, проводят гистологию.
Меры терапии
Лечение карциномы мочеточника и мочевого пузыря осуществляется разными способами в зависимости от стадии заболевания, размера опухоли и прочих факторов. Медицина предлагает следующие методы:
- Оперативное удаление. Новообразование удаляется вместе с частью здоровых тканей. Также устраняют и пораженные лимфатические узлы. Объем операции зависит от обширности поражения.
- Химиотерапия. Метод заключается во введении в кровь цитотоксических средств, которые губительно воздействуют на раковые клетки. Такое лечение влечет за собой много серьезных осложнений, так как препараты влияют и на здоровые ткани.
- Лучевая терапия. Представляет собой облучение. Методика менее агрессивная, но все же вызывает некоторые побочные явления.
Также пациентам назначают лекарства для активизации работы иммунной системы, так как при онкологических заболеваниях защитный механизм организма ослабляется.
Прогноз при карциноме мочевого пузыря после терапии зависит от своевременности лечения. Положительный исход наблюдается при ранней диагностике болезни. Поэтому важно вовремя обращать внимание на нарушения в работе мочевыделительных органов.
Виды карциномы мочевого пузыря и ее признаки Ссылка на основную публикацию
Источник: https://opake.ru/zlokachestvennaya-opuhol/karcinoma-mochevogo-puzyrya/
Уротелиальный рак мочевого пузыря
Чаще всего, в 90% случаев, онкоопухоли локализуются в эпителиальном слое мочевого пузыря. В их образовании непосредственное участие принимают слизистые клеточные структуры, которые в медицинской терминологии называют уротелий или переходные. Поэтому такая форма патологии имеет 2 названия – переходноклеточный или уротелиальный рак мочевого пузыря.
Уротелиальный рак мочевого пузыря
От того, в какой именно части стенки мочевика зародился онкологический процесс, выделяют 2 вида карцином:
- Поверхностная. Развивается из самых верхних, слизистых, клеток, выстилающих изнутри мочевой пузырь. Эта разновидность онкоопухоли диагностируется чаще всего.
- Инвазивная. Аномальные клеточные структуры проникают глубоко в стенки органа, поражая мышечные структуры.
Частота возникновения патологического состояния такого типа обуславливается функциональной нагрузкой, возложенной на моченакопительный орган.
Когда он пустой, выстилающие его переходные клетки располагаются плотными слоями, а после наполнения жидкостью и растягивания перераспределяются в один ряд. В связи с этим в контакт с токсичными отходами, содержащими канцерогены, вступают все поверхностные клеточные структуры.
Длительное воздействие мочи провоцирует в клетках начало их трансформации (изменения строения) и приводит к аномальному бесконтрольному росту и появлению агрессивности.
Классификация: виды, типы и формы карциномы
Чтобы не ошибиться в подборе наиболее адекватного в каждом конкретном случае протокола лечения, специалист должен знать, по какому типу происходит развитие онкоопухоли. Для систематизации этих данных все карциномы принято классифицировать по нескольким критериям.
Так онкоопухоль, развившуюся из поверхностных переходных клеток эпителиального слоя подразделяют на 3 гистологические формы:
- Уротелиальная карцинома мочевого пузыря g1. Это высокодифференцированное новообразование с низкой злокачественностью. Изменения в клеточных структурах незначительны, поэтому большинство из них не утратило способности к нормальному функционированию. Высокодифференцированный уротелиальный рак мочевого пузыря отличается замедленным ростом, также он не склонен к прорастанию. Онкоопухоль такого типа лучше всего поддаётся полному излечению.
- Уротелиальная карцинома мочевого пузыря g2. Умеренно дифференцированный тип патологии, поражающий поверхностные эпителиальные структуры мочевого пузыря практически полностью. Клетки этой разновидности онкоопухоли приобретают значительные отличия в строении от нормальных и более быстрый рост, чем высокодифференцированные. Из них формируется первичный злокачественный очаг.
- Уротелиальная карцинома мочевого пузыря g3. Низкодифференцированная опухоль, с высокой степенью агрессии. Все без исключения здоровые клетки эпителия при этой форме патологического состояния подвергаются мутации. Уротелиальная карцинома мочевого пузыря низкой дифференциации характеризуется быстрым ростом и активным метастазированием.
Гистологический тип ракового новообразования оказывает непосредственное влияние на объём оперативного вмешательства, необходимого для максимально эффективной терапии. Также опухоль такого типа классифицируют и по внешнему виду.
Здесь выделяется папиллярная уротелиальная карцинома мочевого пузыря, выглядящая как бородавчатые наросты на внутренней поверхности органа. В некоторых случаях у них может присутствовать явно выраженная ножка.
Второй разновидностью, образующейся значительно реже, является язвенная опухоль, внешне похожая на имеющую размытые очертания воспалённую язву.
Исходя из степени распространённости в толщину стенок опухоли, карциному делят на 3 вида:
- Неинвазивный папиллярный уротелиальный рак мочевого пузыря. Он локализуется на внутренней слизистой поверхности мочевого пузыря. Опухоль менее агрессивна и не даёт метастаз.
- Инвазивная уротелиальная карцинома мочевого пузыря. Злокачественные структуры активно прорастают в глубокие слои мышц моченакопительного органа.
- Метастатическая. Аномальные клетки проникают в лимфоток и разносятся лимфой по всему организму, достигая даже самых отдалённых его участков.
В переходноклеточном новообразовании, независимо от характера его развития и типа роста, наряду с плоскоклеточной метаплазией встречаются участки с железистой. Если преобладают плоскоклеточные аномальные структуры, специалисты отмечают более неблагоприятное течение недуга.
Стадии уротелиального рака мочевого пузыря
Как и любая другая онкология, карцинома, развивающаяся из уротелиальных клеток эпителия, не возникает одномоментно. Для того, чтобы полностью озлокачествиться, она должна пройти несколько этапов.
Выделяют следующие стадии рака мочевого пузыря такого типа:
- 1 степень. Аномальные структуры располагаются исключительно на поверхности эпителия. Мышечные волокна на этом этапе не повреждаются, также не происходит метастазирования в регионарные лимфоузлы. На этой стадии можно достаточно легко справиться с недугом, однако выявление его в это время большая редкость и чаще всего бывает случайной находкой.
- 2 степень. Онкоопухоль начинает прорастать в мышечные слои. Нередко оказываются поражёнными и лимфоузлы, но в близлежащие ткани и органы метастазы не прорастают. На этом этапе болезнь выявляется чаще, так как у большинства людей появляется в моче кровь, что требует проведения медицинского обследования.
- 3 степень. Карцинома, состоящая из уротелиальных клеток, распространяется по всему органу, окружающим его лимфоузлам и близлежащим органам. Прогноз болезни на этом этапе значительно ухудшается, а благоприятный результат болезни зависит исключительно от особенностей организма онкобольного.
- 4 степень. Она по праву считается самой опасной, так как не поддаётся радикальному хирургическому лечению. Метастазы прорастают в самые отдалённые участки организма. Лечение в этом случае может быть только паллиативным, то есть направленным не на избавление от онкоопухоли, приводящее к полному выздоровлению, а на уменьшение мучительной симптоматики.
Важно! Стадия развития уротелиального рака мочевого пузыря оказывает непосредственное влияние на выбор терапевтической методики. Онкобольным эта информация необходима для того, чтобы они имели возможность представлять предстоящий вариант лечения и психологически настроиться на длительную и трудную борьбу с недугом.
Причины возникновения уротелиального рака мочевого пузыря
Точных причин, способных спровоцировать появление в мочевом пузыре карциномы уротелиального типа, на сегодняшний день не выявлено, однако существуют убедительные доказательства того, что на её возникновение непосредственное влияние оказывают канцерогены.
Чаще всего, до половины случаев, опухоль мочевого пузыря, развивающуюся из уротелиальных клеток эпителия, диагностируют у курильщиков. Причём в основном страдают те люди, у которых функциональный полиморфизм (многообразие форм) N-ацетилтрансферазы-2 (системы, отвечающей за детоксикацию) менее выражен.
Чтобы узнать о наличии этой генетической патологии, достаточно сдать специальный анализ крови.
Существует и несколько факторов риска, при наличии которых в жизни пациента уротелиальная карцинома мочевого пузыря разовьётся очень быстро:
- длительные задержки мочи при психологических или физиологических проблемах с мочеиспусканием;
- бесконтрольный приём некоторых лекарственных препаратов;
- проводимая ранее лучевая терапия органов малого таза;
- врождённые дефекты моченакопительного органа;
- хронические воспалительные процессы в мочевом пузыре;
- работа на химических производствах;
- злоупотребление алкоголем.
Важно! Минимизировать риск развития рака мочевого пузыря можно только в том случае, если устранить факторы, способные спровоцировать недуг. Если это невозможно, как в случае с проводимыми ранее курсами ЛТ, необходимо максимально повысить внимание к состоянию своего здоровья и при появлении малейших тревожных признаков обращаться к врачу за консультацией.
Симптомы и проявление уротелиальной карциномы мочевого пузыря
Опасность рака мочевого пузыря заключается в его практически бессимптомном протекании на начальных этапах развития онкологического процесса, когда можно добиться полного выздоровления пациента.
Основной патологический признак, кровь в моче, появляется только на 2 стадии, но в это время терапевтические мероприятия становятся намного сложнее и шансы на жизнь у человека значительно сокращаются.
Помимо гематурии о том, что развивается уротелиальный рак мочевого пузыря, предположительно может сказать следующая симптоматика:
- частые позывы помочиться и ночное (а на более поздних стадиях и дневное) недержание мочи;
- чувство жжения в промежности или лобковой области;
- болезненность во время мочеиспускания;
- появление в нижней части спины болей;
- неожиданные спазмы мочевого пузыря.
Необходимо помнить! Все эти признаки сходны с симптоматикой уретрита, цистита или простатита, но если они появились, следует немедленно обратиться к врачу, чтобы определить истинную причину, спровоцировавшую появление негативной симптоматики. Только своевременное обнаружение патологического процесса даст человеку шансы на дальнейшую жизнь.
Диагностика заболевания
При появлении у человека признаков, свидетельствующих о том, что у него, возможно, развивается уротелиальный рак мочевого пузыря, специалисты применяют следующий типовой диагностический алгоритм:
- Лабораторное исследование мочи для обнаружения в её осадке атипичных клеток и повышенного содержания эритроцитов, подтверждающих гематурию.
- Биохимический анализ крови на онкомаркеры и общий для выявления анемии.
- УЗИ органов малого таза. Опытный специалист с помощью этого исследования может выявить опухоль мочевого пузыря.
- Рентгенография. Она показывает наличие злокачественных очагов в мочевом пузыре и почках.
- МРТ и КТ. С помощью этих диагностических методик специалисты выявляют даже самые маленькие карциномы, определяют место их локализации и могут обнаружить проросшие метастазы.
- Цистоскопия. Самый информативный метод эндоскопического обследования внутренней поверхности органа, во время которого проводится забор биопсийного материала для гистологического исследования.
Использование в онкологической практике этих диагностических методик позволяет специалисту получить точные результаты патологической картины в моченакопительном органе, поставить правильный диагноз и, соответственно, назначить в каждом конкретном случае наиболее адекватный курс терапии.
Лечение уротелиальной карциномы мочевого пузыря
Выбор терапевтической методики, ведущий онколог, осуществляет на основании многих факторов. В первую очередь учитываются размеры новообразования, его характер и степень агрессивности, наличие регионарных поражений лимфоузлов или метастаз в отдалённых и близлежащих внутренних органах.
Чтобы вылечить уротелиальный рак мочевого пузыря, специалисты применяют в различных комбинациях следующие терапевтические варианты:
- Если карцинома находится на начальном этапе развития и локализуется только в поверхностном эпителиальном слое, проводится частичное удаление опухоли мочевого пузыря.
- На любом этапе болезни, кроме её неоперабельной стадии, в моченакопительный орган вводится вакцина БЦЖ, разрушающая аномальные клеточные структуры.
- После того, как патологическое состояние достигнет 2-3 стадии, требуется радикальная цистэктомия. Эта операция при раке мочевого пузыря включает в себя дополнительную резекцию придатков и матки у женщин, а у мужчин удаляется предстательная железа.
После того, как проведут цистэктомию, необходимо одномоментно решать проблему с мочевыведением. Для этого выбирают один из трёх вариантов – создают стому (отверстие на брюшной стенке, требующее постоянного ношения мочеприёмника), выводят мочеточники в нижний отдел кишечника или формируют искусственный моченакопительный орган, что является оптимальным вариантом.
При невозможности проведения операции или категоричном отказе пациента от резекции ему назначаются химиотерапия или лучевая терапия. В некоторых случаях требуется сочетанное применение этих лечебных тактик.
Как дополнительное вспомогательное средство применяется и народное лечение.
Во время проведения лечебных мероприятий и длительное время после них необходимо корректировать питание, не допуская попадания в ежедневный рацион продуктов, содержащих канцерогенные вещества.
Метастазы и рецидив при уротелиальном раке мочевого пузыря
Отделение аномальных клеток от материнской онкоопухоли происходит в разное время и зависит от степени её злокачественности. Если опухоль мочевого пузыря низкодифференцированная, метастазы могут появиться уже на первых этапах болезни.
Чаще всего метастатический рак мочевого пузыря клинически проявляет себя через год-два после обнаружения злокачественного новообразования и проведения курса лечения.
Метастазирование карциномы, развивающейся на стенках моченакопительного органа, происходит чаще всего лимфогенным путём.
На запущенных стадиях болезни аномальные клетки могут распространяться контактно, прорастая в ткани близлежащих органов, или с током крови. В последнем случае они достигают самых отдалённых участков организма, формируя в них вторичные злокачественные очаги.
Возникновение процесса метастазирования зависит от следующих факторов:
- гистологическое строение и степень злокачественности онкоопухоли;
- место локализации первичной карциномы в мочевом пузыре;
- стадия развития новообразования.
От всех этих факторов зависит и вероятность рецидивирования болезни. Чаще всего рецидив развивается в первые два года после радикальной цистэктомии, но не исключаются случаи его возникновения и спустя много лет.
Сколько живут пациенты с уротелиальной карциномой?
От онкоопухоли, развивающейся из эпителиальных клеток мочевого пузыря умирают в основном в том случае, когда присутствует обширное метастазирование в отдалённые органы и клеточные структуры.
В настоящее время прогноз жизни при уротелиальной карциноме мочевого пузыря выглядит следующим образом:
- 5 лет проживают 25% пациентов с метастазами в регионарных лимфоузлах;
- 2-х годичная выживаемость отмечается при отдалённом метастазировании во внутренние органы;
- 6 месяцев для жизни отводится большинству онкобольных с запущенной стадией болезни, метастазами в костные структуры и наличии сопутствующих заболеваний.
Почти все случаи раннего летального исхода отмечаются у пациентов с агрессивным, высокой степени злокачественности раком мочевого пузыря, поэтому важно, как можно раньше выявить эту страшную болезнь. Только своевременное начало адекватного лечения рака мочевого пузыря на начальном этапе развития даёт шансы 90% онкобольных на полное выздоровление.
Источник: http://onkolog-24.ru/urotelialnyj-rak-mochevogo-puzyrya.html
Рак мочевого пузыря: причины, симптомы и лечение в статье уролога Лелявин К. Б
Дата публикации 13 февраля 2018 г.Обновлено 22 июля 2019 г.
Рак мочевого пузыря — заболевание, при котором в тканях мочевого пузыря образуются злокачественные клетки. Мочевой пузырь расположен в нижней части живота и выполняет резервуарную функцию. В него по мочеточникам из почек поступает моча. Изнутри полость этого органа выстилает особый тип эпителия — уротелий.
Ежегодная мировая статистика свидетельствует о более чем 430 000 новых случаев заболевания (330 380 мужчин и 99 413 женщин), и эта цифра продолжает возрастать.
[7] В России рак мочевого пузыря занимает третье место среди других онкоурологических заболеваний, после рака предстательной железы у мужчин и рака почки у женщин (26,2% от всех злокачественных новообразований мочеполовой системы).[1] В 2016 г.
в нашей стране было впервые зарегистрировано 16465 случаев заболевания: 12635 у мужчин и 3830 у женщин.[1] В структуре онкологической заболеваемости на долю рака мочевого пузыря в 2016 г. приходилось 4,6%.[1]
В США, где за год выявляется от 57-60 тыс. новых случаев РМП и ежегодно умирают 12,5 тыс. больных, эта патология занимает 5-е место среди всех злокачественных новообразований, четвертую позицию по частоте опухолей среди мужчин и девятую среди женского населения.
[7] На долю РМП у мужчин, проживающих в США, приходится 7%, он уступает раку толстой кишки (9%), легких (14%) и предстательной железы (19%).
Американское онкологическое общество (ACS) в 2018 году в США прогнозирует регистрацию новых случаев рака мочевого пузыря у 81190 человек, из них 62 380 мужчин и 18 810 женщин.[7]
Это заболевание также является серьезной проблемой для стран Европейского союза.
Так, в 2012 году там было выявлено 124000 новых случаев, более 50000 человек умерло, стандартизованный показатель заболеваемости составил 19,1 у мужчин и 4,0 у женщин, а общие затраты на лечение составили 4,9 млрд. евро.
[4] Самые высокие показатели заболеваемости среди стран ЕС были зарегистрированы в Бельгии (31 у мужчин и 6,2 у женщин), а самые низкие в Финляндии (18,1 у мужчин и 4,3 у женщин). По прогнозам, к 2030 году количество заболевших РМП может увеличиться до 219 000.
Факторы риска:[2][4]
- Табакокурение. У курильщиков злокачественные опухоли мочевого пузыря развиваются в 4-7 раз чаще, в отличие от некурящих;
- Возраст. Шансы диагностировать рак мочевого пузыря увеличиваются с возрастом. 90% людей с этим заболеванием старше 55 лет, а средний возраст людей с этим диагнозом — 73 года.
- Пол. У мужчин в 3-4 раза чаще развивается РМП, чем у женщин, но для последних заболевание чаще становится смертельным;
- Раса. Показатели заболеваемости у белых мужчин в два раза выше, чем у чернокожих, и в восемь раз, чем у индейцев. Чернокожие вдвое чаще погибают от этого заболевания;
- Химические вещества. Некоторые промышленные и природные химические вещества, а также употребление хлорированной воды и содержащегося в воде мышьяка могут увеличить риск развития рака мочевого пузыря;
- Лекарственные препараты. Фенацетинсодержащие анальгетики повышают риск заболевания РМП в 2,0–6,5 раза при их постоянном применении;
- Хронические заболевания мочевого пузыря. Камни, инфекции мочевого пузыря, а также использование катетеров у парализованных людей могут увеличить риск развития рака мочевого пузыря;
- Водный режим. Доказана обратная связь между объемом потребляемой жидкости и риском РМП.[7] У мужчин с наибольшим потреблением жидкости (более 2531 мл/день) риск РМП был приблизительно вдвое ниже, чем в группе с наименьшим потреблением (1290 мл/день). Установлена статистически значимая зависимость между потреблением жидкости
Источник: https://ProBolezny.ru/rak-mochevogo-puzyrya/
Уротелиальный рак
Рак мочевого пузыря
Уротелиальный рак мочевого пузыря (уротелиальная карцинома, переходно-клеточный рак мочевого пузыря) в структуре различных типов рака мочевого пузыря занимает ведущее место по частоте выявления.
По сравнению с другими видами онкологических заболеваний уротелиальный рак мочевого пузыря — довольно распространенное и социально-значимое злокачественное заболевание, которым преимущественно заболевают мужчины среднего и старшего возраста.
Этот вид рака агрессивно развивается и быстро метастазирует в близлежащие органы и лимфатические узлы.
В большинстве случаев (до 80%) уротелиальный рак диагностируется на стадиях, когда раковая опухоль находится “на поверхности” и серьезный патологический процесс не успел распространиться в другие органы и системы.
При выявлении неинвазивного рака мочевого пузыря возможно полное излечение. Однако, согласно статистике, около 30% всех случаев неинвазивного рака мочевого пузыря вскоре рецидивируют, поэтому даже после успешной терапии рака рекомендуется регулярно контролировать возможное развитие рецидива болезни.
Лечение
Выбор тактики лечения рака и прогноз для пациента зависит от множества факторов, начиная от стадии, на которой злокачественное новообразование удалось обнаружить, заканчивая тем, насколько агрессивной является опухоль.
На ранних стадиях проводится хирургическое удаление опухоли методом лапароскопической хирургии. Если терапия уротелиального рака начинается на более поздних стадиях заболевания, помимо удаления опухоли хирургическим путем применяются другие методы лечения.
В составе комплексного лечения уротелиального рака также применяются:
- лучевая терапия (радиотерапия);
- химиотерапия (в частности, таргетная терапия);
- радиохирургия на системе КиберНож.
Лучевая терапия проводится в пределах, где ранее локализовалась опухоль. Преимущественно для радиотерапии используется линейный ускоритель с функцией IMRT.
Это современный метод радиотерапи, который позволяет направлять высокие дозы ионизирующего излучения непосредственно в границы ложа опухоли и вероятных путей метастазирования (в т.ч. в лимфоузлы).
При этом здоровые ткани вокруг зоны облучения остаются максимально защищенными.
При распространении заболевания за пределы мочевого пузыря актуальным становится применение радиохирургии на КиберНоже. Радиохирургия позволяет за несколько сеансов с высокой точностью удалить единичные и множественные метастазы уротелиального рака различного размера. Точность КиберНожа составляет до 0,04 мм.
Диагностика
При подозрении на уролеталиальный рак первым этапом проводится ультразвуковое исследование (УЗИ) почек и мочевого пузыря, а также цитоскопия — специальное визуальное диагностическое исследование слизистой оболочки мочевого пузыря.
Для постановления точного диагноза (типа злокачественного новообразования, инвазивности, наличия метастазов), от чего и зависит правильно подобранное лечение, проводится также компьютерная томография (КТ) и магнитно-резонансная томография (МРТ), и в том числе разного рода лабораторные исследования мочи и крови.
Причины и факторы развития
Существует много причин, по которым может развиться рак мочевого пузыря. Одним из главных факторов, влияющих на возникновение опухоли в пределах мочевого пузыря является воздействие разного рода канцерогенов, в частности, никотина, сахарозаменителей, различных медикаментов и т.д.
Инфекционные заболевания мочевого пузыря, хронический цистит, а также воздействие на организм вирусов онкогенного типа, могут повлечь за собой развитие уротелиального рака.
Немаловажную роль в развитии рака мочевого пузыря играет наследственный фактор. Наличие уротелиального рака в семейной истории заболеваний существенно повышает предрасположенность к данному виду рака.
Симптомы
Рак мочевого пузыря на самой ранней стадии, когда заболевание носит неинвазивный характер (то есть, опухоль локализуется только лишь в тканях мочевого пузыря), удается диагностировать благодаря симптомам, которые могут побудить пациента обратиться за медицинской помощью.
Большинство симптомов рака мочевого пузыря связаны с проблемами при мочеиспускании, в частности:
- частые позывы
- боли и жжение во время мочеиспукания
- наличие примесей крови в моче
На более поздних стадиях уротелиального рака также могут присоединиться боли в костях и суставах, и тянущие боли в области почек.
Источник: https://spizhenko.clinic/zabolevaniya/opuholi-mochepolovoj-sistemy/urotelialnyj-rak-mochevogo-puzyrya-lechenie-diagnostika-simptomy

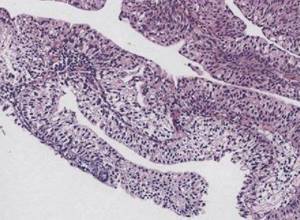 Рис. 2.7. Папиллярным уротелиальный рак, G1. Папиллярные структуры с легкой клеточной атипией Окраска гематоксилином и эозином. х200 Митозы редки, но могут встречаться по всей толщине эпителиального пласта. G1 соответствует I степени в классификации ВОЗ 1973 г. или низкой степени уротелиальной карциномы и степени IIА в большинстве европейских центров. Риск прогрессирования стадии заболевания составляет около 13%. Вторая степень анаплазии (G2) — умереннодифференцированный рак — считается промежуточной. Она отличается от G1 преимущественно нарастанием структурной атипии с сохранением некоторых элементов организации, т. е полярности и мономорфности, что отсутствует в опухолях G3 (рис. 2.8).
Рис. 2.7. Папиллярным уротелиальный рак, G1. Папиллярные структуры с легкой клеточной атипией Окраска гематоксилином и эозином. х200 Митозы редки, но могут встречаться по всей толщине эпителиального пласта. G1 соответствует I степени в классификации ВОЗ 1973 г. или низкой степени уротелиальной карциномы и степени IIА в большинстве европейских центров. Риск прогрессирования стадии заболевания составляет около 13%. Вторая степень анаплазии (G2) — умереннодифференцированный рак — считается промежуточной. Она отличается от G1 преимущественно нарастанием структурной атипии с сохранением некоторых элементов организации, т. е полярности и мономорфности, что отсутствует в опухолях G3 (рис. 2.8). 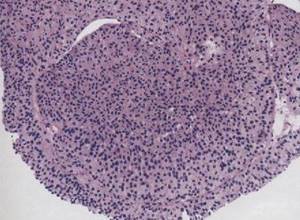 Рис. 2.8. Папилпирный уротелиальный рак, G2. Папиллярные структуры с умеренной степенью атипии. Окраска гематоксилином и эозином. х200 Эти признаки не изменились по сравнению с классификацией ВОЗ 1973 г. и оцениваются как степень IIВ в большинстве европейских центров. Третья степень анаплазии (G3) — низкодифференцированный рак — характеризуется выраженным клеточным полиморфизмом с отсутствием полярности. утратой поверхностных клеток (нарушение вызревания), вариабельностью ядерных параметров, многочисленными патологическими митозами (рис. 2.9 и 2.10). В классификации ВОЗ 1973 г. соответствует III степени, так же как в Европе, и high-grade опухолей в других центрах. Поздние стадии рака наблюдаются более чем у 65% пациентов.
Рис. 2.8. Папилпирный уротелиальный рак, G2. Папиллярные структуры с умеренной степенью атипии. Окраска гематоксилином и эозином. х200 Эти признаки не изменились по сравнению с классификацией ВОЗ 1973 г. и оцениваются как степень IIВ в большинстве европейских центров. Третья степень анаплазии (G3) — низкодифференцированный рак — характеризуется выраженным клеточным полиморфизмом с отсутствием полярности. утратой поверхностных клеток (нарушение вызревания), вариабельностью ядерных параметров, многочисленными патологическими митозами (рис. 2.9 и 2.10). В классификации ВОЗ 1973 г. соответствует III степени, так же как в Европе, и high-grade опухолей в других центрах. Поздние стадии рака наблюдаются более чем у 65% пациентов. 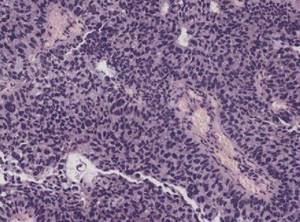 Рис. 2.9. Папиллярный уротелиальный рак, G3. Выраженный клеточный полиморфизм в опухоли. Окраска гематоксилином и эозином. х200
Рис. 2.9. Папиллярный уротелиальный рак, G3. Выраженный клеточный полиморфизм в опухоли. Окраска гематоксилином и эозином. х200 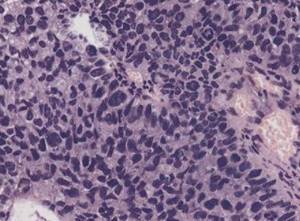 Рис. 2.10. Папиллярный уротелиальный рак, G3. Выраженный клеточный полиморфизм в опухоли. Окраска гематоксилином и эозином. х400 В классификации ВОЗ 2004 г. в отдельную рубрику выделена неинвазивная папиллярная уротелиальная карцинома низкой степени анаплазии (low-grade) и высокой степени анаплазии (high-grade). Low-grade папиллярная неинвазивная карцинома выявляется в 5 случаях на 100 000 человек ежегодно. В 70% случаев опухоль локализуется на задней или боковой стенке мочевого пузыря. При цистоскопии выявляется экзофитная папиллярная опухоль: одиночная — в 78% наблюдений, множественная — в 22%.
Рис. 2.10. Папиллярный уротелиальный рак, G3. Выраженный клеточный полиморфизм в опухоли. Окраска гематоксилином и эозином. х400 В классификации ВОЗ 2004 г. в отдельную рубрику выделена неинвазивная папиллярная уротелиальная карцинома низкой степени анаплазии (low-grade) и высокой степени анаплазии (high-grade). Low-grade папиллярная неинвазивная карцинома выявляется в 5 случаях на 100 000 человек ежегодно. В 70% случаев опухоль локализуется на задней или боковой стенке мочевого пузыря. При цистоскопии выявляется экзофитная папиллярная опухоль: одиночная — в 78% наблюдений, множественная — в 22%. 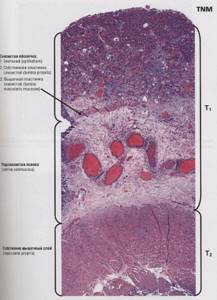 Рис. 2.11. Инфильтративная уротелиальная карцинома. Инвазия опухоли в мышечную пластинку слизистой оболочки, мышечный слой стенки мочевого пузыря интактен. Окраска гематоксилином и эозином. х100 Инфильтративный рост в этой зоне не может трактоваться как мышечная инвазия. Термин «мышечная инвазия» не сов сем корректен, поскольку не проводит различий между мышечной пластинкой слизистой оболочки (muscularis mucosae) и собственно мышечным слоем (muscularis propria) или между поверхностной и глубокой мышечной инвазией. Рекомендуется указывать наличие собственно мышечного слоя, чтобы урологи были информированы о глубине взятия материала. По нашему опыту, мышечная пластинка слизистой оболочки крайне редко визуализируется в биопсийном материале, особенно при сосочковых поражениях, а собственно мышечный слой присутствует чаще в материале после трансуретральных резекций, так как при биопсии материал берется, как правило, поверхностно. При оценке инвазивных карцином в ряде руководств рекомендуется указывать и способ стромальной инвазии. Считается, что опухоль, инфильтрирующая строму «широким фронтом» (рис. 2.12), менее агрессивна, чем «щупальцеобразный»» рост (рис. 2.13 и 2.14). Выделяют также три других типа инвазивного роста опухоли: микропапиллярный, микрокистозный и гнездный.
Рис. 2.11. Инфильтративная уротелиальная карцинома. Инвазия опухоли в мышечную пластинку слизистой оболочки, мышечный слой стенки мочевого пузыря интактен. Окраска гематоксилином и эозином. х100 Инфильтративный рост в этой зоне не может трактоваться как мышечная инвазия. Термин «мышечная инвазия» не сов сем корректен, поскольку не проводит различий между мышечной пластинкой слизистой оболочки (muscularis mucosae) и собственно мышечным слоем (muscularis propria) или между поверхностной и глубокой мышечной инвазией. Рекомендуется указывать наличие собственно мышечного слоя, чтобы урологи были информированы о глубине взятия материала. По нашему опыту, мышечная пластинка слизистой оболочки крайне редко визуализируется в биопсийном материале, особенно при сосочковых поражениях, а собственно мышечный слой присутствует чаще в материале после трансуретральных резекций, так как при биопсии материал берется, как правило, поверхностно. При оценке инвазивных карцином в ряде руководств рекомендуется указывать и способ стромальной инвазии. Считается, что опухоль, инфильтрирующая строму «широким фронтом» (рис. 2.12), менее агрессивна, чем «щупальцеобразный»» рост (рис. 2.13 и 2.14). Выделяют также три других типа инвазивного роста опухоли: микропапиллярный, микрокистозный и гнездный. 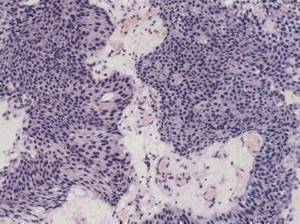 Рис. 2.12. Инфильтративная уротелиальмая карцинома. Инвазия «широким фронтом». Окраска гематоксилином и эозином. х200
Рис. 2.12. Инфильтративная уротелиальмая карцинома. Инвазия «широким фронтом». Окраска гематоксилином и эозином. х200 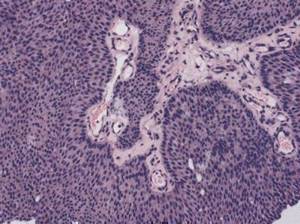 Рис. 2.13. Инфильтративная уротелиальная карцинома. Опухоль инвазирует строму отдельными широкими тяжами. Окраска гематоксилином и эозином. х200
Рис. 2.13. Инфильтративная уротелиальная карцинома. Опухоль инвазирует строму отдельными широкими тяжами. Окраска гематоксилином и эозином. х200 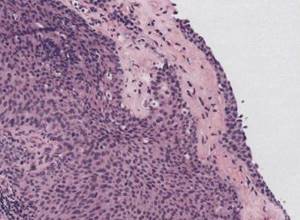 Рис. 2.14. Инфильтративная уротелиальная карцинома. «Щупальцеобразная инвазия». Окраска гематоксилином и эозином. х200
Рис. 2.14. Инфильтративная уротелиальная карцинома. «Щупальцеобразная инвазия». Окраска гематоксилином и эозином. х200