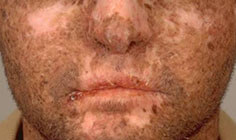
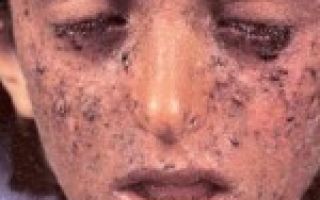
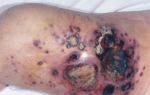
Фото пигментной ксеродермы не так часто встречается в сети, поскольку заболевания является достаточно редким. В мед. литературе его называют лентикулярным меланозом или пигментной атрофодермией.
Характеризуется множественными воспалениями, атрофией дермы, злокачественными новообразованиями, конъюнктивитом и кератитом. Процессы последовательно сменяют друг друга, заболевание носит хронический характер, часто возникают рецидивы. Поддается ли лечению данная патология и почему она возникает?
Что такое пигментная ксеродерма: этиология заболевания
Лентикулярный меланоз – генетическое аутосомно-рецессивное заболевание репарации ДНК, провоцирующее сильнейшую чувствительность кожного эпидермиса к УФ-лучам. Болезнь очень редкая, в странах Европы и Америки встречается в среднем один больной на миллион, в Японии и странах Азии чаще – на сто тысяч. Больше всего больных в Бразилии.
Наиболее часто ксеродерма диагностируется у детей, рожденных от близкородственных связей.
Обнаруживают злокачественное лентиго у изолятов – относительно небольшие популяции людей (до 1000 человек) с незначительным уровнем брачной иммиграции по субъективным причинам или религиозным убеждениям.
Для демов и изолятов типичен относительно низкий естественный прирост населения, но с большим количеством генетических заболеваний.
В механизме развития заболевания лежит генетический сбой синтеза ДНК, в результате чего происходит его разрушение короткими ультрафиолетовыми лучами. В организме больного в принципе не вырабатываются ферменты, нейтрализующие излучение.
Постепенно геном полностью разрушается, что приводит к онкогенным мутациям. Пигментную атрофодермию не случайно называют предраковым состоянием кожи, причем с каждым годов концентрация генов-онкогенов и супрессоров опухолевого роста только увеличивается.
Симптомы заболевания
Начальная стадия заболевания диагностируется уже в возрасте 1 года, хотя часть пациентов сталкивается с первыми проблемами в пубертатном периоде, когда происхдит гормональная перестройка организма.
На первом этапе для пациентов характерны:
- легкие ожоги даже при отсутствии прямых солнечных лучей;
- повышенная фоточувствительность;
- светобоязнь;
- лентигинозная сыпь.
- На следующей стадии отмечаются:
- преждевременное старение кожи;
- фотокератоз;
- новообразования на коде лица и шеи;
- карциномы;
- меланомы.
Наибольшая концентрация карцином приходится на условно открытые участки тела – лицо, шея, голова, плечи. Основной удар приходится на зрение. В 9 из 10 случаев отмечается фотобоязнь, конъюнктивиты и другие патологии глаз.
У детей отмечается задержка умственного развития, спастичность, гипо- или арефлексия.
Причины возникновения
Ранее было сказано, что это наследственное заболевание. За развитие пигментной ксеродермы отвечает аутосомный ген, приводящий к врожденному дефекту эксцизионной репарации, что связано с отсутствием активности УФ-эндонуклеазы.
В культуре клеток здорового человека после облучения УФ-лучами в дозе 10 Дж/м через 20 часов из ДНК исчезает до 90% тиминовых димеров (со скоростью 40000 димеров в час), в то время как в клетках больных XPI димеры вообще не удаляются из ДНК.
Не установлено достоверно, кто виновен в передаче аутосомного гена – по материнской или отцовской линии. Но это всегда следствие близкородственных связей, начиная с 5-го поколения.
Стадии меланоза
Заболевание прогрессирует постоянно. Стадии четко обозначены по симптоматике.
Начальная стадия
Впервые диагностика проводится у малышей в возрасте до 2-х лет в весенне-летний период. На открытых участках кожи появляются множественные высыпания красноватого и розового цвета с легко снимающимися чешуйками, веснушки и разноцветные пятна.
По мере того, как ребенок находится на солнце, появляются новые высыпания, но и прежние никуда не уходят. Кроме косметических дефектов никаких других проблем не наблюдается – нет температуры, подавленного состояния, зуда и пр.
Вторая стадия
На следующем этапе клинические проявления генерализуются. Теперь на коже подростка появляются очаги атрофии, венозные расширения, гиперпигментированные участки. Кожа буквально пестрит всеми цветами радуги и свободных от пигмента участков становится все меньше. С течением времени появляются трещины, плотные корки, бородавки.
Опасно то, что наряду с поверхностным эпидермисом удар приходится на соединительные и хрящевые ткани – там процесс протекает аналогично. Постепенно меняется форма ноздрей и ушных раковин, веки выворачиваются наружу, роговица глаза темнеет.
Третья стадия
Приходится на юношеский возраст – 15-18 лет. В это время происходит активное наращивание злокачественных опухолей. Недавние бородавки довольно быстро трансформируются в меланомы, ангиосаркомы, трихоэпителиомы, кератомы. Метастазы переходят во внутренние органы.
- Наряду с внешними проявлениями на коде отмечается умственная отсталость пациентов в любом возрасте, замедляется рост костного скелета, уменьшается размер черепной коробки.
- В подростковом возрасте диагностируется ксеродермическая идиотия (синдромом Де Санктиса-Каккьоне), для которой характерны следующие признаки:
- микроцефалия – заметное уменьшение черепной коробки;
- слабоумие – психиатрический интеллектуально-мнестический синдром;
- недоразвитость мозжечка и гипофиза – задевается патологией и головной мозг, и центральная нервная система в целом;
- парез – неполный паралич
- задержка роста и т.д.
Диагностика заболевания
Несмотря на то, что болезнь имеет явно-выраженные признаки, при недостатке опыта или знаний ее можно перепутать с другими генетическими заболеваниями нейродегенеративного характера, например, синдром Коккейна.
Кожные покровы при подозрении на лентикулярный меланоз обследуются с помощью монохроматора. Это спектральный оптико-механический прибор, предназначенный для выделения монохроматического излучения. Принцип работы основан на дисперсии света, позволяет определить степень чувствительности кожи к воздействию лучей УФ-спектра.
Для подтверждения или опровержения диагноза обязательно проводится биопсия — метод исследования, при котором проводится прижизненный забор клеток или тканей (биоптата) из новообразований на коже. Допускается исследование мелких фрагментов, но с обязательным захватом части здоровых клеток.
Более прогрессивной методикой считается забор пунктата – капли жидкости из накожного новообразования. Подобная пункционная биопсия позволяет с вероятностью 90% подтвердить или опровергнуть злокачественную природу наростов.
Оперативная и пункционная биопсия исследуют только ткани. С помощью данных методов невозможно установить диагноз атрофодермия. Врач-дерматолог изучает этиопатогенез в комплексе и назначает адекватное лечение с учетом состояния больного, возраста и стадии болезни. Обязательно больной встает на учет у онколога.
Лечение ксеродермы
При обнаружении заболевания на ранних стадиях практикуется амбулаторное лечение, направленное на снижение чувствительности к УФ-излучению.
Для этих целей назначают витаминную терапию с использованием:
- никотиновой кислоты (витамины PP) – оказывает вазодилатирующее действие на уровне мелких сосудов, улучшает микроциркуляцию, повышает фибринолитическую активность крови;
- ретинола (витамин A) – жирорастворимый витамин, антиоксидант, необходимый для зрения и костей, здоровья кожи, волос и работы иммунной системы;
- витаминов группы B – поддерживают функционирования нервной системы, головного мозга, сердца и сосудов, улучшают защитные функции организма от агрессивной внешней среды.
Для обработки пораженных участков тела, в том числе с наростами и уплотнениями назначают кортикостероидные препараты. Могут применять в виде монотерапии – только кортикостероидные мази, или в сочетании с цитостатиками, направленными на угнетение размножения и деления раковых клеток.
Обязательно больному назначают курс антигистаминной терапии для нормализации работы внутренних органов и прием десенсибилизирующих средств. Это группа лекарственных веществ, предупреждающих или ослабляющих клинические проявления повышенной чувствительности организма к различным чужеродным веществам, вызывая состояние гипосенсибилизации.
Для защиты кожи от солнца назначают специальные крема, мази и спреи с максимальным SPF.
- Указанное выше лечение касается только первых двух стадий болезни под обязательным наблюдением онколога.
- На третьей стадии пигментной ксеродермы, когда происходит необратимое разрушение центральной нервной системы и психики больного лечение проводится в диспансере под наблюдением невропатолога и психиатра.
- Одновременно с дерматологом, онкологом и невропатологом, больного должен наблюдать офтальмолог, так как глаза поражаются наравне с кожей лица.
Увеличить выживаемость позволяет своевременное хирургическое удаление бородавчатых папиллом. Именно они первыми проходят трансформацию в злокачественные новообразования и выпускают метастазы. Чем раньше будет диагностирована ксеродерма, тем быстрее будет принято решение об удалении папиллом.
При большом скоплении бородавчатых наростов применяются следующие методы:
- криодеструкция – воздействие на кожу низкотемпературным агентом, в частности, жидким азотом, вызывающее разрушение патологически измененных тканей;
- лазерная терапия – полностью убирает нарост без повреждения здоровых тканей, отсутствует кровотечение – одновременно с удалением производится запаивание кровеносных сосудов;
- электрокоагуляция (прижигание) – широко распространенный метод удаления новообразований на коже с помощью электрического тока определенной силы и частоты.
Риски наследования меланоза
Как было сказано ранее, злокачественное лентиго — аутосомно-рецессивное заболевание, то есть у подавляющего большинства людей семейный анамнез не отягощен. В России случаи ленгиомы встречаются крайне редко – 1 пациент на полтора миллиона. Наиболее частые случаи диагностики – в Японии и Бразилии.
- Для родителей, у которых родился ребенок с диагнозом пигментная атрофодермия, риск родить в дальнейшем с той же патологией 25%.
- Даже изолированные общества не всегда сталкиваются с массовыми признаками заболевания, так как должно пройти не меньше 5 поколений близкородственных связей, чтобы генетический груз достиг серьезной отметки.
Пример из медицинской практики. Пациент 3 года, родители – уроженцы Японии, не болели ксеродермой. Проводилась консервативная, профилактическая и поддерживающая терапия в течение 12 лет.
В 15-летнем возрасте пациент скончался от стремительного развития метастатической меланомы. В семье еще 2 детей, ни у кого пигментная ксеродерма не диагностирована.
При этом в последующем риск рождения ребенка с патологией увеличивается вдвое.
Прогноз и профилактика
К сожалению, даже при своевременном лечении заболевание прогрессирует. Основная группа пациентов – более 80% — не доживает до 18 лет. В медицинской практике встречались редкие случаи 50-летних больных пигментной ксеродермой, но это редчайшие исключения, на которых невозможно провести сколь-нибудь реальную статистику.
Консервативное и оперативно лечение позволяют облегчить состояние пациента, снизить фоточувствительность и болезненные ощущения, но полностью излечить человека не могут.
Источник: https://syponline.ru/pigmentnaya-kseroderma-foto-prichiny-diagnostika-lechenie
Пигментная ксеродерма: риски развития онкопатологии кожи и продолжительность жизни
Мужской и женский пол подвержен заболеванию в равной степени. Распространенность, например, в Японии составляет в среднем 1:40 тыс. — 100 тыс., а в европейских странах и США — 1:250 тыс. — 1 млн. населения.
Генетика и механизм развития заболевания
В числе всех злокачественных опухолей 10% приходится на рак кожи, который развивается, преимущественно, у людей пожилого возраста. В среднем в 90% его локализация — открытые участки тела, причем в основном — лицо и шея. Это подтверждает предположение о роли избыточного ультрафиолетового облучения в качестве пускового фактора в механизмах развития рака кожи.
В норме, благодаря репаративным процессам, поврежденная ультрафиолетовым излучением ДНК клеток кожи постоянно восстанавливается посредством различных генетических механизмов, основным из которых является, так называемое, эксцизионное восстановление.
Оно заключается в распознавании в цепи ДНК поврежденного однонитевого нуклеотидного участка и эксцизии (вырезании) этого сегмента посредством фермента ДНК-полимеразы.
Одновременно на базе дополнительной (такой же, но неповрежденной) нити, используемой в качестве шаблона, происходит синтез нового нуклеотидного сегмента (репликация) и «вшивание его на место удаленного.
Еще один из механизмов — фотореактивация, суть которой состоит в возвращении поврежденной ДНК в прежнее (нормальное) биохимическое состояние без удаления или замены поврежденного генетического материала. В этих процессах принимают участие не меньше семи различных специфических ферментов.
Постепенно с годами сегментов ДНК, поврежденных ультрафиолетовыми лучами, становится все больше, а возможности и скорость геномных или послерепликационных репаративных процессов замедляется, что приводит к накоплению мутаций онкогенного характера и активности супрессоров (стимуляторов) роста опухоли.
Причины развития пигментной ксеродермы заключаются в значительном снижении или в полном отсутствии функциональной способности ферментов, которые обеспечивают репаративные процессы в клетках эпидермиса, накоплении поврежденных сегментов и мутаций в основных генах ДНК, в результате чего злокачественные опухоли развиваются приблизительно на 50 лет раньше, чем в нормальном состоянии.
Для этой патологии характерен аутосомно-рецессивный тип наследования, при котором родители могут быть клинически здоровыми, но несут в себе одну измененную копию гена.
В настоящее время известны 8 форм пигментной ксеродермы, соответственно числу поврежденных генов.
7 из них контролируют синтез белков, участвующих в эксцизионной репарации, а восьмой — в синтезе фермента «ДНК-полимераза η», которая вовлечена в процесс репликации ДНК.
Симптомы патологии
Иногда выделяют пять, но чаще три стадии клинического течения заболевания — эритематозную, или воспалительную, пойкилодермическую и опухолевую. Однако такое деление очень условное и практического значения не имеет.
Наиболее характерными признаками болезни являются:
- Ранний возраст проявлений патологии.
- Необычно высокая степень чувствительности к солнечному свету (в 60%).
- Пигментная сыпь красного, коричневого, темно-коричневого и светлого цвета, в основном округлой или овальной формы и с четкими очертаниями (по типу лентиго). Преимущественная локализация — на лице и шее, меньше — на предплечьях и тыльной поверхности кистей, еще меньше — на участках, прикрытых однослойной одеждой.
- Пойкилодермия — атрофические участки кожи в виде истончения и сморщивания в сочетании с телеангиэктазиями, чередованием зон сниженной и повышенной пигментации в виде сетки.
- Высокий риск развития злокачественных новообразований кожи и внутренних органов.
- Поражение органов зрения и неврологическая симптоматика.
Кожные проявления пигментной ксеродермы
У новорожденных кожные покровы нормальные. Впервые пигментная ксеродерма лица и шеи часто проявляется у детей первого месяца жизни. При воздействии солнечных лучей у них развиваются отечность и эритема (покраснение). Последняя сохраняется необычно долго — до 2-х – 3-х недель, в отличие от банального солнечного ожога (несколько дней).
Даже при кратковременном и незначительном облучении на фоне эритемы могут появиться пузыри, напоминающие ожог второй степени. Учитывая отсутствие признаков повышенной светочувствительности (в 40%), такая реакция, как правило, не вызывает подозрений на наличие пигментной ксеродермы, если отсутствуют данные анамнеза.
Первые предположения об этой патологии могут возникнуть в возрасте ребенка приблизительно 1-2 года, а в редких случаях заболевания (5%) и после 14 лет, когда на открытых кожных зонах (на лице, шее, конечностях) после солнечного облучения весной и летом появляются избыточно пигментированные пятна, напоминающие веснушки (лентиго), с чешуйками эпидермиса.
Одновременно с ними нередко возникает повышенная фоточувствительность (светобоязнь) и поражение глаз в виде блефарита и конъюнктивита, что в определенной степени облегчает диагностику.
В дальнейшем поражение глаз становится более серьезным (85%) — усиливается выраженность сосудов конъюнктивы, развиваются кератит, роговичное помутнение, поражение радужки (атрофические процессы в зрачковой краевой зоне и в строме, гиперпигментация), выворот слизистой оболочки век и опухоли на них, снижение и полная утрата зрения.
Кроме того, с течением времени среди пятен гиперпигментации появляются участки с пониженной пигментацией, телеангиэктазиями, чешуйчатыми наслоениями, беловатыми атрофическими рубцами, в результате чего кожа приобретает пеструю окраску. Характерными симптомами пигментной ксеродермы являются кожная атрофия и гипопигментация на спинке носа и отсутствие гиперпигментированных пятен в подбородочной области.
Нередко возникает актинический гиперкератоз в виде большого числа разрастаний бородавчатого и гиперкератотического типа, имеющих различную форму, что считается предраковым состоянием.
В результате атрофии кожи развиваются ее сухость, грубость и шероховатость.
В одних местах она сморщенная, в других — натянутая и блестящая, ее невозможно собрать в складки, появляются трещины, экзематозные зоны, эрозии и язвы.
Атрофические и рубцовые процессы также приводят к истончению хрящей ушной раковины и носа, возникают язвы на слизистых оболочках век, выпадают ресницы, сужаются (атрезия) ротовое и носовые отверстия. Нередко лицо полностью обезображивается.
Поражение слизистой рта и нервной системы
Пигментная ксеродерма в полости рта проявляется телеангиэктазиями и ангиомами (сосудистые опухоли), предраковой патологией (лейкоплакией), актиническим (солнечным) хейлитом, представляющим собой стойкий воспалительный процесс красной каймы губ с ее истончением, злокачественными опухолями кончика языка и губ, чаще нижней.
У 18-30% больных с 2-хлетнего возраста отмечаются поражение периферической нервной системы и опухоли центральной нервной системы.
Они проявляются прогрессирующим снижением слуха, дефицитом интеллекта и умственной отсталостью, параличом глазодвигательных нервов, мышечными спазмами и нарушением координации движений, снижением или полным отсутствием сухожильных нервных рефлексов, эпилептическими припадками и т. д.
Риски развития рака кожи
В основном злокачественные новообразования при этом заболевании развиваются уже в 8-летнем возрасте и характеризуются высокой агрессивностью.
Достаточно быстро происходит распад опухолей и их раннее метастазирование.
Наиболее частая форма рака кожи — это плоскоклеточный рак, но не исключена возможность развития базальноклеточного рака, меланомы, а также сочетание этих трех видов опухолей.
Меланомы у больных с пигментной ксеродермией развиваются в 2 000 раз чаще, а плоско- и базальноклеточный рак — в 10 000 раз чаще, по сравнению с лицами того же возраста без этой патологии.
По времени опухоли раньше развиваются у тех детей, у которых отсутствовала повышенная фоточувствительность в первый год их жизни. Это объясняется запоздалой защитной реакцией на воздействие солнечного света.
Кроме того, значительно (в 20 раз) увеличен риск развития лейкемии, рака легких и органов пищеварения, саркомы головного мозга.
Лечение пигментной ксеродермы
Методов терапии самого заболевания не существует.
В связи с этим главное внимание уделяется профилактическим мерам воздействия, целью которых является снижение влияния солнечного света и уменьшение риска развития новообразований.
Необходимо постоянное наблюдение педиатра, дерматолога, окулиста, невролога и, желательно, психолога, в связи с вынужденным замкнутым образом жизни и серьезными психо-социальными последствиями.
К защитным мерам относятся пребывание на улице только в позднее вечернее и ночное время.
Днем необходимо использовать головной убор, солнцезащитные очки с боковыми щитками, одежду из плотной ткани или специальных видов тканей, применять фильтры от солнечных лучей с высоким фактором SPF для открытых зон тела. Автомобильные стекла и окна жилого помещения должны быть тонированными или снабжены солнцезащитной пленкой.
Из-за высокого риска развития злокачественных образований необходимо избегать контакта с канцерогенными факторами, которыми являются:
- табачный дым;
- различные виды излучения — ультрафиолетовое, рентгеновское, гамма и ионизирующее;
- токсины некоторых видов плесневого грибка, устойчивые к температурной обработке и содержащиеся в тыквенных семенах, арахисе, кукурузе, в длительно хранящихся травяных сборах и в молоке коров, питающихся зараженными кормами;
- различные вещества химического происхождения — растворители и нефтепродукты, пероксиды и диоксины, нитриты и нитраты, асбест и др.
В связи с пребыванием ребенка, преимущественно, в темноте, рекомендуется прием витамина “D” и препаратов кальция. Необходимо постоянное применение таких глазных капель, как «Искусственная слеза», «Гипромеллоза», «Систейн», «Офтагель», а также капель с содержанием глюкокортикостероидов — «Максидекс», «Офтан-дексаметазон», «Дексапос», и др.
Местно на кожу применяются крем «Имиквимод», фторурацилоая мазь, внутрь — 13-цисретиноевая кислота, действующий компонент которой изотретиноин. Некоторые надежды на улучшение состояния больных пигментной ксеродермой связаны с местным применением репаративных ферментов — ДНК-фотолиазы, бактериофаг-T4-эндонуклеазы.
Кроме того, должны быть своевременная диагностика очагов плоско-, базальноклеточного рака кожи и актинического кератоза и ликвидация их посредством электрокоагуляции, криодеструкции, хирургического иссечения, а также выявление и удаление опухолей внутренних органов.
Прогноз болезни неблагоприятный. Ее длительность составляет в среднем 10-20 лет. Несмотря на это ранняя диагностика и пожизненное соблюдение защитных мер от солнечного и других видов излучения дают возможность продлить жизнь почти половине больных детей до 40 лет, а в отдельных случаях — до 70 лет.
Источник: https://BellaEstetica.ru/dermatologiya/pigmentnaya-kseroderma.html
Пигментная ксеродерма
Рассматривая данные статистики, можно сделать вывод, что такое заболевание, как пигментная ксеродерма, встречается у одного человека из 250000. Наибольшая локализация больных людей сосредоточена в государствах Средиземноморского побережья Африки и Среднего Востока.
Данной болезни в равной степени подвержены индивиды как мужского, так и женского пола разных лет, но ее особенность в том, что чаще всего первичные признаки проявляются у пациентов детского возраста. Как правило, рассматриваемая болезнь передается по наследству и отмечается у детей, родителями которых являются близкородственные половые партнеры.
Особенности диагноза ксеродерма и его симптомы
Пигментная ксеродерма – это заболевание аутосомно-рецессивного характера, истоки которого заложены на генетическом уровне. Оно связано с мутацией генов, которые принимают участие в регенерации ранее поврежденных ДНК.
Ксеродерма проявляется чувствительностью к ультрафиолетовому излучению и зачастую является начальной стадией онкологического заболевания.
Первые признаки данного заболевания могут проявляться уже в детском возрасте – со второго или третьего года жизни ребенка. Начальными симптомами могут быть следующие:
- покраснение;
- шелушение;
- воспаление;
- появление веснушек;
- избыточная пигментация.
Подобные признаки отмечаются на коже после пребывания на солнце. По мере увеличения проведенного под солнечными лучами времени они проявляются острее.
По ходу развития заболевания симптомы становятся более явными. Среди них могут быть:
- усиление пигментации;
- появление сосудистых звездочек;
- атрофия некоторых участков кожи, которая может затрагивать ее глубокие слои;
- появляются трещинки, язвы, бородавки;
- возможно истончение хрящей носа и ушей, деформация рта, выворот или воспаление век – блефарит.
Подобный диагноз часто сопровождается конъюнктивитом, помутнением роговицы глаза – кератитом, светобоязнью или светочувствительностью.
Запущенная стадия ксеродермы сопровождается появлением образований на внутренних органах или опухолей – ангиомы, меланомы или кератомы. Подобные образования могут быть как доброкачественными, так и злокачественными.
Выделяют две формы осложнений пигментной ксеродермы, которые затрагивают деятельность центральной нервной системы:
- Синдром Де Санктиса-Каккьоне, который проявляется в сбое работы нервной системы. Часто возникают такие симптомы:
- глухота;
- наличие судорог;
- слабоумие;
- задержка роста и развития;
- микроцефалия — уменьшением размеров черепа, а также особенности развития гипофиза и мозжечка;
- замедление полового созревания.
- Синдром Рида, который зачастую сопровождает диагноз ксеродерма и проявляется у детей в виде задержки развития, замедления роста скелета и микроцефалии.
Так как диагноз пигментной ксеродермы является генетическим заболеванием, важно знать, было ли подобное заболевание у родителей или ближайших родственников. Подобная информация будет полезной при составлении анамнеза пациента при обнаружении первых признаков болезни.
Причины возникновения заболевания
Другими причинами иногда называют следующие:
- Подобный диагноз может быть спровоцирован возрастанием количества порфиринов.
- Иногда ксеродерма вызвана отсутствием в соединительной ткани фермента УФ-эндонуклеазы или ее дефицитом.
- Дополнительная причина — недостаток в организме РНК-полимеразы.
- Еще одним фактором может служить резкое снижение иммунитета или замедление его формирования.
Своевременная диагностика заболевания
Своевременная диагностика болезни, точный диагноз и грамотное лечение столь тяжелого и опасного заболевания может дать возможность благополучного исхода или улучшения качества жизни пациента на некоторый период времени.
Первичные симптомы болезни видны невооруженным взглядом – воспаление, изъязвление, шелушение кожи. Дополнительное условие для выявления заболевания – пребывание на солнце усиливает признаки ксеродермы. Подобные изменения кожных покровов должны быть сигналом для незамедлительного посещения врача.
- При медицинском осмотре пациента доктор подтверждает наличие первых симптомов столь неприятного диагноза и собирает историю болезни пациента – особенности здоровья и течения болезни, ее сроки, анамнез родственников и наличие генетических заболеваний.
- Далее проводятся лабораторные исследования, результаты которых позволяют понять степень развития заболевания и стадию поражения тканей, что в дальнейшем даст возможность выбрать правильный метод лечения.
- К лабораторным способам диагностики можно отнести следующие:
- Использование монохроматора – специализированного прибора, применение которого необходимо для оценки чувствительности кожных покровов к воздействию ультрафиолетовых лучей.
- Гистологическое исследование или биопсия, для которой требуется забор новообразованных, атипичных тканей, а также части здоровых клеток — материала для исследования. Процедура может проводиться несколькими способами:
- методом электрохирургии;
- При подозрении на наличие новообразований пациента направляют к онкологу для исключения развития злокачественной опухоли или принятия скорейших мер для ее лечения или удаления.
- В случае наличия изменений в работе центральной нервной системы может потребоваться консультация врача невролога.
- Полезным будет комплексное обследование пациента – сдача анализов крови, мочи, осмотр врача офтальмолога и дерматолога.
Как вылечить ксеродерму
Если известен диагноз – ксеродерма, то нужно обязательно придерживаться рекомендаций врача. Они зависят от тяжести заболевания, результатов анализов и общего состояния пациента, и должны быть назначены в индивидуальном порядке.
Первичные признаки заболевания требуют периодического осмотра врача, поэтому допускается их амбулаторное лечение, с посещением медицинского учреждения для контрольного осмотра. В случае подозрения или появления симптомов осложнения заболевания пациенту требуется нахождение в стационаре и соответствующее лечение.
При обнаружении злокачественных образований лечение назначает врач онколог. В некоторых случаях может потребоваться хирургическое вмешательство. Этот же метод может применяться в случае необходимости удаления бородавчатых образований.
Не последнее место в лечении ксеродермы должно занимать укрепление иммунитета человека – могут применяться различные витаминные комплексы с содержанием витаминов А, РР, В и других.
Прогноз жизни пациентов и возможные риски
В большинстве случаев пациенты с диагнозом пигментной ксеродермы не доживают до возраста 16-20 лет. Такая тенденция связана с развитием тяжелых осложнений, таких как:
- меланома кожи злокачественного характера;
- базалиома или базально-клеточная раковая опухоль;
- плоскоклеточный рак кожи;
- септические осложнения;
- осложнение заболеваний глаз – кератиты, блефарит;
- деформация наружных органов – носа, рта, ушных раковин;
- новообразования внутренних органов, как доброкачественные, так и злокачественные.
Исходя из статистических данных и выявленных осложнений прогноз данного заболевания скорее неблагоприятный, но есть данные, что некоторые пациенты с таким диагнозом доживали до 50 лет. Исход заболевания зачастую зависит от особенностей здоровья человека, течения болезни и уровня медицинского обслуживания.
В большинстве случаев генетические заболевания сопровождаются неблагоприятным исходом, что обусловлено их тяжестью и локализацией на генном уровне. В подобных случаях важны современные методы диагностики и незамедлительное лечение, что может несколько улучшить качество жизни пациента или стать причиной благоприятного исхода.
Источник: http://pokozhe.ru/novoobrazovaniya/predrakovye/kseroderma.html
Пигментная ксеродерма
Пигментная ксеродерма представляет собой группу редких наследственных заболеваний кожи, характеризующихся кожными вздутиями, возникающими после воздействия солнечных лучей. В некоторых случаях боль и образование вздутий могут возникнуть сразу после контакта солнечных лучей с кожной поверхностью.
Острый солнечный ожог и стойкое покраснение / воспаление кожи (эритема) также являются ранними клиническими особенностями пигментной ксеродермы. В большинстве случаев эти особенности становятся очевидными сразу после рождения или в течение следующих трех лет. В других случаях эти проявления начинают развиваться позже в детстве или, реже, уже в взрослой жизни.
Другие клинические особенности пигментной ксеродермы включают некроз, слабость и рубцевание кожи.
Пигментная ксеродерма связана с высоким риском развития некоторых форм рака кожи, а также, в некоторых случаях, с карликовостью, умственной отсталостью и / или с задержкой развития.
Пигментная ксеродерма классически подразделяется на семь подтипов (группы комплементации) на основе различных дефектов в способности организма восстанавливать ДНК, поврежденную ультрафиолетовым светом: A, B, C, D, Е, F, G.
В дополнение к этим подтипам исследователи определили еще одну форму расстройства, известную как V (вариантный тип), которая характеризуется, с одной стороны, нормальной или почти нормальной способностью организма восстанавливать УФ-индуцированные повреждения ДНК, но с другой, однако, проблемами в репликации ДНК с УФ-повреждениями во время деления клеток.
Пигментная ксеродерма. Причины
Как мы уже говорили ранее, пигментная ксеродерма является гетерогенным заболеванием. Каждый тип пигментной ксеродермы вызывается мутациями в разных генах:
- Классический тип (А) вызывается мутацией в локусе 9q22.3.
- Тип В вызывается мутацией в локусе 2q21.
- Тип С вызывается мутацией в локусе 3p25.
- Мутации гена ERCC2, который расположен в локусе 19q13.2-q13.3, как полагают исследователи, играют определенную роль в возникновении пигментной ксеродермы типа D.
- Тип E вызывается мутациями в локусе 11p12-p11.
- Мутации гена ERCC4, который расположен в локусе 16p13.2-p13.1, были выявлены у лиц с пигментной ксеродермой типа F.
- Мутации в локусе 13q33 были были обнаружены у лиц с пигментной ксеродермой типа G.
У лиц с пигментной ксеродермой типа V исследователи идентифицировали мутации в гене hRAD30, который является человеческим аналогом (гомологом) дрожжевого гена RAD30.
По мнению некоторых исследователей, ген hRAD30 (как и его дрожжевой аналог) кодирует ДНК-полимеразу, которая позволяет клеткам делиться без ошибок путем «обхода» УФ-повреждений ДНК (димеры тимина). Это помогает минимизировать риск возникновения некоторых видов рака кожи, которые могут быть вызваны воздействием солнечного света.
Соответственно, у лиц с пигментной ксеродермой типа V, мутации гена hRAD30 приводят к нарушению репликации УФ-поврежденных ДНК и к повышенной восприимчивости к развитию УФ-индуцированного рака кожи.
Пигментная ксеродерма. Симптомы и проявления
Девушка с пигментной ксеродермой
Появление большого количества веснушек и чрезвычайно повышенная реакция на солнечный свет (светочувствительность), характеризующаяся образованием пузырей на коже – самые ранние клинические признаки пигментной ксеродермы.
В некоторых случаях боль и образование вздутий могут произойти сразу же после контакта с солнечными лучами. Острый солнечный ожог и стойкое покраснение / воспаление кожи (эритема) также являются ранними особенностями пигментной ксеродермы.
В большинстве случаев эти клинические особенности становятся очевидными сразу после рождения или в возрасте до трех лет. В других, более редких случаях, они становятся очевидными позже.
Дополнительные аномалии кожи также часто развиваются, в том числе ненормальное потемнение кожи (гиперпигментация), уменьшенная пигментация кожи (гипопигментация) и / или чрезмерное рубцевание.
Маленькие красные кожные поражения (телеангиэктазии) могут развиться из-за неправильного расширения кровеносных сосудов.
Кожа может стать ослабленной и чрезмерно хрупкой, а это может привести к дегенеративным (атрофическим) изменениям.
В наиболее тяжелых случаях часто отмечаются следующие проблемы с глазами и окологлазной областью: воспаление роговицы (кератит), конъюнктивит, помутнение хрусталика глаза, вывернутые наружу веки (эктропион) или завернутые внутрь (заворот).
Пигментная ксеродерма также ассоциируется с несколькими типами доброкачественных и злокачественных опухолей. В некоторых случаях эти опухоли появляются в возрасте до пяти лет.
Кожные раковые опухоли, индуцированные солнечным светом (например, злокачественная меланома, базально-клеточный рак и плоскоклеточный рак), обычно развиваются на голове, шее и лице.
Люди с пигментной ксеродермой также могут иметь склонность к развитию определенных доброкачественных (не раковых) опухолей кожи: опухоли, состоящие из кровеносных сосудов (ангиомы), кератоакантомы, опухоли век, роговиц и / или кончика языка. Тяжесть кожных и глазных аномалий может зависеть от тяжести воздействия ультрафиолетового света.
Необычно медленное развитие, карликовость, задержка умственного развития и неврологические нарушения также могут быть связаны с пигментной ксеродермой.
Пигментная ксеродерма. Диагностика
В некоторых случаях пигментная ксеродерма может быть заподозрена еще до рождения (по результатам проведения специализированных тестов). Такие предродовые проверочные процедуры могут проводиться в семьях с положительной историей на пигментную ксеродерму.
В большинстве других случаев пигментная ксеродерма диагностируется или подтверждается в младенчестве или детстве на основе тщательной клинической оценки, по характерным физическим проявлениям, по детальному изучению истории болезни пациента и семейной истории, а также по результатам некоторых специализированных лабораторных тестов.
Пигментная ксеродерма. Лечение
Людям с пигментной ксеродермой необходимо свести к минимуму контакт с солнечным светом (в максимально возможной степени) для защиты от ультрафиолетового излучения: ограниченное времяпровождение на открытом воздухе в дневное время, специальные солнцезащитные кремы, солнцезащитные очки и одежда с двойными слоями тканей, тонировка оконных стекол дома и в машине. Лица с этим заболеванием также должны принимать соответствующие меры предосторожности и не допускать контакта с некоторыми химическими канцерогенами (например, сигаретный дым).
Раннее хирургическое удаление и / или другие соответствующие меры лечения кожных опухолей (новообразований) имеет важное значение для людей с пигментной ксеродермой. Другое лечение только симптоматическое и поддерживающее.
Источник: http://redkie-bolezni.com/pigmentnaya-kseroderma/
Пигментная ксеродерма: всё о патологии (2019)
В медицинской практике пигментная ксеродерма встречается редко. Это тяжелое генетическое заболевание, которое несет опасность для человеческой жизни. Болезнь связана с нарушением восстановления клеток ДНК эпидермиса, поэтому он становится сильно чувствительный к ультрафиолетовым лучам.
Какие же особенности недуга? Что делать больным, чтобы сохранить себе жизнь? Наверняка такие вопросы интересуют многих людей.
Особенности пигментной ксеродермы
Пигментная ксеродерма – это заболевание, особенностью которого является наследственный дефект. В организме здорового человека присутствуют ферменты, помогающие нейтрализовать негативное влияние ультрафиолета на кожный покров. У больного на ксеродерму его нет, или он почти не работает.
С помощью определенных белков восстанавливаются ткани, которые пострадали от лучей ультрафиолета. Но у больного в них начинается мутация.
В результате увеличивается численность патологических клеток. С каждым годом их становится больше, что может привести к появлению рака кожи.
Пигментная ксеродерма развивается из-за высокой чувствительности к ультрафиолету. Но существует еще вредный фактор, который может спровоцировать патологию. Она способна появиться вследствие чрезмерной чувствительности к радиации.
Эти негативные факторы провоцируют такие изменения:
- нарушается пигментация;
- происходят атрофические изменения в кожном покрове;
- наблюдается ороговение кожи, атипия клеток, дистрофия соединительных тканей;
- повышается риск развития рака.
Часто пигментная ксеродерма сопровождается изменением здорового вида конечностей, так как у человека присутствует врожденное сращивание пальцев на руках или ногах.
Кроме этого, от заболевания способно пострадать здоровье зубов, появиться облысение. Также у многих больных задерживается рост.
Причины появления
Выяснив, какие особенности пигментной ксеродермы, что это такое, возникает вопрос, какие возможные факторы провоцируют появление заболевания. Патология развивается вследствие таких причин:
- наличие аутосомного гена, который передается от родителей малышу;
- нехватка фермента УФ-эндонуклеазы, который находится в клетках соединительной ткани;
- дефицит РНК-полимеразы;
- увеличение численности порфиринов.
Симптомы
Пигментную ксеродерму кожи условно делят на 4 стадии, которые имеют свои особенности и симптомы.
| С рождения и до 2 лет | Когда ребенок рождается, кожа на вид кажется здоровой. Но на протяжении первого месяца возникает пигментация. Ее видно на шее и лице. Если малыш пребывает на солнце, у него краснеет кожа, появляется отечность. Чтобы исчезло покраснение, нужно подождать 2-3 недели, что и отличает заболевание от ожога, который проходит за пару дней. Даже если малыш будет находиться короткий период на солнце, начнут появляться пузыри. Такие симптомы напоминают ожог второй степени. Зачастую родители не подозревают возникновение опасного заболевания на этом этапе развития. |
| 2-4 года | Первые явные признаки патологии видны, когда ребенку будет около 2-3 лет. Симптомы проявляются после долгого нахождения на солнце. Часто заболевание дает о себе знать в весенний или летний период, когда присутствует высокая солнечная активность. На открытых местах кожи начинают появляться пятна, которые шелушатся. Через некоторое время они преображаются в неравномерную обильную пигментацию. После каждого пребывания на улице у малыша становится больше этих пятен. |
| От 4-5 лет | Когда пройдет 2-3 года, видна активизация проявлений патологии. Это говорит о том, что началась следующая стадия пигментной ксеродермы, презентации высококвалифицированных медиков детально описывают этот процесс. На этом этапе появляются очаги атрофии, сильная пестрая пигментация. Внешний вид кожи напоминает собой радиационный дерматит хронического характера. На некоторых местах на теле появляются трещинки, язвы, пятна покрываются корочками. С такими симптомами ребенок не живет полноценной жизнью. На пятнах способны вырастать наросты, которые напоминают бородавки. На этом этапе развития патологии происходит поражение хрящевой и соединительной ткани. Страдают и становятся тоньше хрящи носовой части лица, ушей, что приводит к деформации. Также деформируется ротовое отверстие. Ксеродерма продолжает прогрессировать, начинают развиваться блефариты, могут выворачиваться веки, выпадать ресницы. Достаточно часто такие дети боятся света, у них мутнеет роговица, текут слезы. |
| Подростковый возраст | В юношеском возрасте наблюдается последняя стадия развития заболевания. На этом этапе больной сталкивается с возникновением новообразований на зонах поражения, которые могут иметь доброкачественный или злокачественный характер. Стоит уделять особое внимание бородавкам, которые появляются, так как они с легкостью могут преобразиться в раковые клетки. Также возможно метастазирование в другие органы организма. |
Бывают разные типы наследования пигментной ксеродермы. Она может иметь неврологическую форму. В этом случае ребенок будет умственно отсталым. Медики выделяют два синдрома такой формы болезни:
- Синдром Рида. Симптомы патологии дополняет замедление роста костного скелета. Также наблюдается микроцефалия, которая характеризуется уменьшением черепной коробки. Такие дети отстают в психическом и умственном развитии.
- Синдром Де Санктиса-Каккьоне. Его еще называют ксеродермической идиотией. В таком случае у ребенка будут наблюдаться нарушения функций центральной нервной системе, которые ярко себя проявляют.
Диагностика пигментной ксеродермы
Невозможно не заметить проявление пигментной ксеродермы, фото которой можно посмотреть в интернете. Если врач подозревает развитие этой опасной болезни, для подтверждения диагноза ему нужно провести диагностику.
Для этого используется специальный прибор, который называется монохроматор. С его помощью происходит изучение эпидермиса. Задача доктора заключается в выявлении чрезмерной чувствительности кожного покрова к ультрафиолетовым лучам.
Также дерматолог отправляет больного на биопсию. Она представляет собой специальное лабораторное изучение тканей новообразования.
Чтобы провести биопсию, используется элемент, который недавно появился. Для такого анализа требуется взять материал. Чтобы это сделать, применяется скальпель или другие современные методы.
Небольшой участок кожного покрова срезается, после чего он отправляется на исследование. Такие манипуляции позволяют подтвердить или опровергнуть конкретный диагноз.
Лечение патологии
Если врач поставил диагноз пигментная ксеродерма, лечением нужно заниматься немедленно. Проблема в том, что не существует определенных методов терапии такой патологии.
Лечение представляет собой профилактические меры, помогающие снизить проявление болезни. Если заниматься профилактикой, можно снизить риск появления новообразований.
Ребенка нужно систематически показывать педиатру, окулисту, дерматологу, а также неврологу. Рекомендуется посещать психолога, ведь малышу приходится жить в замкнутом пространстве, что может серьезно нарушить психику.
Чтобы защитить свою кожу, человеку с данным заболеванием рекомендуется находиться на улице только поздним вечером или ночью. Другими словами, больному нужно избегать солнечных лучей.
Если необходимо выйти на улицу в дневное время, стоит соблюдать определенные правила:
- Нужно предоставить коже максимальную защиту. Для этого применяется головной убор, очки, имеющие боковые щитки, вещи из плотного материала.
- Стоит обзавестись фильтрами, защищающими от ультрафиолета. Они должны иметь самые высокие факторы защиты. Такими средствами смазываются открытые части тела.
- На окна в доме или автомобиле стоит наклеить специальные пленки, которые защищают от солнца.
Человек с пигментной ксеродермой рискует столкнуться с новообразованием злокачественного характера. Чтобы снизить риск появления рака, нужно не допускать контакта больного с канцерогенными факторами.
Сюда можно отнести табачный дым, любые излучения, токсические вещества определенных разновидностей плесневого грибка, химические предметы и жидкости.
Ребенок вынужден большую часть времени находится в темноте, поэтому ему дают лекарства с содержанием витамина D и кальция. Из-за обильной слезоточивости страдает здоровье глаз.
Врачи выписывают различные глазные капли. Это может быть «Искусственная слеза» или «Систейн». Также ребенку назначаются капли с глюкокортикостероидами.
Больному необходимо смазывать пораженные места специальными мазями, к примеру, «Имиквимод». Улучшают состояние человека репаративные ферменты.
Их также выписывает врач, если была выявлена пигментная ксеродерма, рефераты профессоров медицинских наук могут детальнее описать лечение этой тяжелой болезни.
Но стоит помнить, что нельзя лечиться самостоятельно. В обязательном порядке нужно показывать ребенка врачам.
Если на кожном покрове появляются наросты, стоит отправляться к врачу. Больной нуждается в регулярном осмотре и исследовании кожи специалистами, ведь в любой момент может начать развиваться рак. Как только врачи выявляют злокачественное новообразование, они удаляют его различными методами.
Пигментная ксеродерма является тяжелым заболеванием, которое имеет неблагоприятные прогнозы. С такой болезнью люди живут до 10-18 лет. Но если патологию вовремя обнаружат, а больной будет пожизненно соблюдать правила, рекомендации и назначения врача, тогда у него есть шанс прожить до 40-45 лет, так как в Европе есть опыт лечения с более 40-летней выживаемостью.
Пигментная ксеродерма: причины, симптомы, лечение обновлено: Сентябрь 3, 2019 автором: Наталья Булгакова
Источник: https://plastichno.com/cosmetology/pigmentnaya-kseroderma