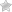Симптомы, данные осмотра пациента, инструментальное обследование и анализы крови позволяют предположить наличие опухоли.
В большинстве случаев подтвердить свои подозрения врачи должны путем изучения образца тканей или клеток (биоптата) под микроскопом.
Метастазы рака в кости и первичная костная опухоль нередко вызывают одинаковые признаки и симптомы. Для подтверждения характера новообразования врачу требуется результат биопсии.
Признаки и симптомы злокачественных опухолей костной ткани
Боль
Боль в пораженной кости является cамой частой жалобой, которую предъявляют пациенты с костными опухолями. В первое время боль возникает периодически.
Она может усиливаться при нагрузках на кость (например, усиление боли в ноге при ходьбе) или ночью. Постоянный характер боль приобретает по мере роста опухоли.
Интенсивность боли нарастает при активности и может привести к хромоте при поражении костей ноги.
Припухлость
Припухлость в этой же области появляется спустя несколько недель после возникновения боли. Прощупать уплотнение или опухолевидное образование можно в зависимости от расположения опухоли.
Переломы
Переломы для костей не характерны. Хотя злокачественная опухоль может ослаблять кость, в которой она возникла. Если на месте развития опухоли или рядом с ней возникает перелом, то пациент отмечает внезапную сильную боль в конечности, которая несколько месяцев до этого периодически побаливала.
Другие симптомы
Злокачественные опухоли могут вызывать потерю веса и утомляемость. Соответствующие симптомы вызывает распространение опухоли на внутренние органы.
Другие состояния, такие как травмы или артрит, гораздо чаще вызывают боли в костях или припухлость. Тем не менее, если подобные симптомы без видимой причины сохраняются долгое время, следует проконсультироваться с врачом.
Методики визуализации при костных опухолях
Рентгенологическое исследование
На рентгенограмме хорошо видны большинство костных опухолей. Кость в месте расположения опухоли выглядит «изъеденной» или как полость в цельной кости.
В некоторых случаях вокруг костного дефекта можно увидеть опухоль, которая распространяется на рядом расположенные ткани. Злокачественный характер опухоли радиолог может предположить по рентгенологическим признакам.
Но подтвердить его подозрения способна лишь биопсия.
Рентгенография органов грудной клетки проводится для того, чтобы выявить распространение опухоли в легкие.
Компьютерная томография (КТ)
КТ — это рентгенологическая процедура, которая позволяет получить детальное изображение поперечных срезов тканей всего организма. КТ-сканер, вращаясь вокруг тела пациента, создает множество снимков. Полученные снимки с помощью компьютера совмещаются в единое изображение среза тканей. Аппарат делает снимки множества срезов области тела, которую необходимо обследовать.
КТ помогает определить стадию злокачественной опухоли. Данное исследование может выявить распространение опухоли в другие органы. Сканирование выявляет поражение лимфатических узлов и отдаленных органов.
Перед проведением процедуры пациента могут попросить выпить некоторое количество контрастного вещества. Оно помогает увидеть контуры кишечника, и поэтому некоторые его области нельзя спутать с опухолью. Кроме этого, определенный вид контрастного вещества иногда вводиться внутривенно. Это помогает лучше увидеть отдельные структуры организма.
КТ применяется также для ориентирования биопсийной иглы при подозрении на метастазы. В ходе процедуры, которая носит название пункционная биопсия под контролем КТ, пациент находится на специальном столе. В это время радиолог продвигает пункционную иглу по направлению к опухоли. Снимки проводятся до тех пор, пока врач не убедится в правильном расположении иглы внутри новообразования
КТ длится намного дольше, чем обычная рентгенологическая процедура. В это время пациент должен неподвижно лежать на столе. Часть тела, которую необходимо обследовать, располагается внутри сканера.
Магнитно-резонансная томография (МРТ)
МРТ-сканер используюет вместо рентгеновских лучей радиоволны, которые создает с помощью мощного магнита. Энергия радиоволн поглощается тканями, а затем высвобождается определенным образом в зависимости от вида ткани и заболевания.
В некоторых случаях для лучшего отображения опухоли внутривенно вводится контрастное вещество под названием гадолиний. Компьютер переводит высвобожденные тканями радиоволны в очень детальное изображение какого-либо участка организма.
МРТ является наилучшим методом выявления костных опухолей. МРТ особенно полезен для обследования головного и спинного мозга. По сравнению с КТ, процедура МРТ менее комфортна для пациента.
Она требует больше времени: нередко целого часа. Аппарат издает глухие стучащие звуки, которые раздражают некоторых пациентов.
Поэтому отдельные диагностические отделения для подавления этих звуков предоставляют наушники.
Радионуклидное сканирование костей (остеосцинтиграфия)
Выявить распространение опухоли на другие кости помогает это исследование. Оно обнаруживает метастазы раньше, чем обычная рентгенография. Объем повреждения кости первичной опухолью также может определить остеосцинтиграфия.
Пациенту перед исследованием внутривенно вводится радиоактивное вещество технеция дифосфонат. Радиоактивность данного вещества не вызывает долгосрочных эффектов и крайне мала. Технеций «притягивается» пораженными костными клетками.
Эти области будут видны на снимке как серые или черные зоны, которые называются «горячими». Заподозрить злокачественную опухоль позволяет наличие подобных участков. Но также могут выглядеть и другие костные заболевания, такие как артриты или инфекции.
Для того, чтобы отличить состояния друг от друга, необходимо проведение биопсии.
Позитронно-эмиссионная томография (ПЭТ)
При ПЭТ используется глюкоза, которая содержит радиоактивный атом. Испускаемая радиоактивность фиксируется специальной камерой. Так как злокачественные клетки обладают повышенным метаболизмом, они поглощают большие количества радиоактивного сахара.
ПЭТ помогает выявить опухоль, где бы она в организме ни располагалась. В некоторых случаях данная методика позволяет разграничить доброкачественные и злокачественные опухоли.
Для лучшего выявления некоторых видов рака ПЭТ иногда совмещают с КТ (методика ПЭТ-КТ).
Биопсия
Биопсия — это забор образца ткани с целью ее последующего изучения под микроскопом. Это единственный способ выявить злокачественность опухоли. При наличии рака биопсия подскажет врачу, является ли опухоль первичной или представляет собой метастаз. Для диагностики злокачественных опухолей костей используется несколько образцов тканей и клеток.
Метод проведения биопсии зависит от наличия признаков злокачественности, и от наиболее вероятного вида опухоли в данном случае. Образца, полученного при пункционной биопсии, достаточно для выявления некоторых видов опухолей. Крупные образцы требуются для диагностики других новообразований. Их можно получить при хирургической биопсии.
Пункционная биопсия
Выделяют два вида пункционной биопсии: тонкоигольная биопсия и толстоигольная биопсия. Перед проведением процедуры необходимо местное обезболивание. Для тонкоигольной аспирационной биопсии хирург выбирает тонкую иглу, присоединенную к шприцу.
С ее помощью из новообразования производится удаление небольшого количества жидкости и содержащихся в ней клеток. Если опухоль располагается глубоко врач продвигает иглу внутрь, ориентируясь по изображениям на экране компьютера, полученным при КТ.
При толстоигольной биопсии врач для получения небольшого цилиндрического образца ткани (около 1-1,5 см в длину и 0,3 см диаметром) использует широкую иглу.
Многие специалисты полагают, что при диагностике первичных опухолей костей толстоигольная биопсия обладает преимуществами перед ТАБ.
Хирургическая биопсия кости
Данная процедура требует разреза на коже, для обеспечения хирургу доступа к опухоли. Так он сможет иссечь небольшой образец ткани. Биопсия называется эксцизионной, если опухоль удаляется целиком, а не только небольшой ее фрагмент. Подобная процедура нередко проводится под общим наркозом.
Источник: http://www.rusmedserv.com/bonecancer/diagnostics/
Гистологическая классификация опухолей костной ткани (ВОЗ)
В общей структуре новообразований нашего организма рак костей занимает всего 1-4%. Он бывает первичный и вторичный. Опухоли имеют разнообразное гистологическое строение и стадии. Эти важные факторы влияют на характер течения болезни и прогноз выживаемости.
Классификация TNM не является полной без указания гистологического типа опухоли. От него зависит темпы и характер роста образования, соответственно – методы борьбы с ним, а также прогноз выживаемости. Определяется гистологический тип рака кости изначально на основании данных рентгенологического или томографического обследования, но точный диагноз ставиться только после биопсии.
Ниже приведена морфологическая классификация костных поражений согласно ВОЗ за 2013 год. В ней, кроме доброкачественных и злокачественных, выделена подгруппа пограничных новообразований. Они не образовывают метастазы (или делают это крайне редко), но имеют быстрый темп роста, а также в значительной мере влияют на костную ткань и окружающие структуры.
| Доброкачественные | Пограничные | Злокачественные |
| 1. Хрящевые опухоли | ||
| Хондрома, Остеохондрома, Остеохондромиксома, Энхондрома, Периостальная хондрома, Подногтевой экзостоз, Беспорядочная паростальная костнохрящевая пролиферация, Синовиальный хондроматоз | Хондробластома, Хондромиксоидная фиброма, Атипическая хрящевая опухоль |
Хондросаркома (центральная, первичная, вторичная, дедифференцированная, мезенхимальная, светлоклеточная) |
| 2. Остеогенные | ||
| Остеоид-остеома, Остеома | Остеобластома | Остеосаркома (классическая, паростеальная, периостальная, хондробластическая, фибробластическая, остеобластическая, телангиэктатическая, мелкоклеточная, телангиэктатическая, высокодифференцированная, низкодифференцированная, вторичная) |
| 3. Фибробластические опухоли | ||
| Десмопластическая фиброма | Фибросаркома | |
| 4. Фиброгистиоцитарные опухоли | ||
| Доброкачественная фиброзная гистиоцитома | — | Злокачественная фиброзная гистиоцитома |
| 5. Гемопоэтические опухоли | ||
| — | — | Плазмаклеточная миелома, Солитарная плазмацитома, Первичная неходжкинская лимфома |
| 6. Гигантоклеточная опухоль (остеокластическая) | ||
| Гигантоклеточные новообразования мелких костей | Гигантоклеточная опухоль | Озлокачествление (саркома) в гигантоклеточной опухоли |
| 7. Опухоли из нотохорды | ||
| Доброкачественная опухоль нотохорды | — | Хордома |
| 8. Сосудистые опухоли | ||
| Гемангиома | Эпителиоидная гемангиома | Ангиосаркома, Эпителиоидная гемангиоэндотелиома |
| 9. опухоли мышечного генеза | ||
| Лейомиома | — | Лейомисаркома |
| 10. Опухоли жировой ткани | ||
| Липома | — | Липосаркома |
| 11. Опухоли неясного генеза | ||
| Простая киста кости, Фиброзная дисплазия, Остеофиброзная дисплазия, Хондромезенхимальная гамартома, Болезнь Розай-Дорфмана |
Аневризмальная костная киста, Лангергансоклеточный гистиоцитоз, Очаговое поражение одной кости, Множественное поражение костей, Болезнь Эрдxаим-Честера |
— |
| 12. Прочие опухоли | ||
| — | — | Саркома Юинга, Адамантинома, Недиференцированная плеоморфная саркома |
Доброкачественные костные опухоли
Доброкачественные опухоли костей встречаются в 3 раза реже, чем злокачественные. Их особенность – медленный рост, спокойное течение, редкие случаи рецидивов.
При лабораторном исследовании их клетки более зрелые, показывают высокий уровень дифференцировки, напоминают «материнские» (от которых произошли). Обычно доброкачественные образования представляют собой отграниченный узел.
Они могут развиваться очень медленно, долгими годами, и при этом никак себя не проявлять, либо сопровождаться малозаметными симптомами.
Рассмотрим самые часто встречающиеся виды доброкачественных новообразований
| Гистологический тип | Особенности | Принцип лечения, прогноз |
| Остеома (до 10% от всех доброкачественных костных опухолей) | Встречается у людей моложе 30 лет. Остеома происходит из слоев периоста. Представляет собой нарост на «ножке». В зависимости от того, из какой ткани состоит остеома, ее подразделяют на губчатую, компактную и смешанную. Чаще она развивается в бедренной и плечевой кости, а также костях черепа. Протекает во многих случаях бессимптомно, поэтому ее находят случайно, нащупав опухлость на кости | При сильных болях или нарушении функций конечности остеому удаляют хирургическим путем. После операции рецидивы возникают очень редко, поэтому прогноз благоприятный |
| Остеохондрома (35-40%) | Развивается плечевой или бедренной кости, реже – в костях таза. Болеют преимущественно молодые люди от 10 до 25 лет. По виду остеохондрома бугристая, состоит из нескольких узлов. Снаружи она безболезненная, плотная, неподвижная. Может долгое время протекать бессимптомно, а на фоне травмы – ускорить рост. Малигнизирует в хондросаркому | Остеохондрому удаляют вместе с частью здоровой кости, с последующей резекцией, что приводит к стойкому выздоровлению |
| Остеоид-остеома (до 10%) | Пик заболеваемости приходится на 10-25 лет. Локализация – большеберцовая, бедренная и плечевая кость. Характеризуется участком склероза с просветом внутри. Припухлость и другие внешние проявления – отсутствуют. Главный симптом – сильные, тупые боли | Лечение – хирургическое, с полным удалением очага. Прогноз – благоприятный |
| Гигантоклеточная опухоль (5-20%) | Чаще встречается в возрасте 20-40 лет. Располагается в зоне метафиза и эпифиза длинных трубчатых костей. Приводит к истончению кортикального слоя кости, возникновению на ранних этапах видимой опухлости и болей (особенно по ночам) | Лечение комбинированное (химиотерапия + операция + облучение). Рецидивы встречаются в 30% случаев, в связи с чем прогноз менее благоприятный. Чем для остеомы. Излечение происходит в 70-80% случаев |
| Хондрома (10-15%) | Хондрому находят в костях кисти и стопы, иногда – в ребрах, костях таза и позвоночника. Представляет собой четко отграниченную опухоль, с участками некроза и кровоизлияний. Бывают единичные и множественные образования. Первый признак – ноющая боль, нарушение подвижности суставов, переломы | Лечение – хирургическое. Прогноз зависит от вида хондромы. На поздних стадиях появляется высокая вероятность озлокачествливания |
Читайте здесь: Топ список продуктов при раке шейки матки
Злокачественные опухоли костей
Злокачественные опухоли костей (или рак кости), в отличие от доброкачественных, более агрессивные. Они быстро растут, при этом инфильтрируя окружающие ткани.
На поздних стадиях рак может распространяться по всему организму (метастазировать), образовывая вторичные опухоли. Его влияние на организм более сильное, симптомы – выраженные и опасные.
Клетки злокачественных образований низкодифференцированные. Иногда даже невозможно определить, из какой ткани они произошли.
Стоит отметить, что многие доброкачественные опухоли костей могут малигнизировать и переродиться в злокачественные. В таблице представлены наиболее часто встречающиеся злокачественные костные опухоли.
| Гистологический тип | Особенности | Лечение и прогноз |
| Остеосаркома (до 60% от всех злокачественных костных опухолей) | Это высоко злокачественный рак, с быстрыми темпами роста и метастазирования. Чаще встречается в возрасте от 10 до 20 лет. Возникают остеосаркомы преимущественно в области бедер, плечевых, малоберцевых, лучевых и локтевых костей. Остеосаркома бывает остеолитическая (форма – веретенообразная, приводит к истончению стенки кости) и остеопластическая (плотная, отграниченная опухоль, распространяется по всей кости, приводя к разрушению тканей). Симптомы: прогрессирующая боль, опухлость, патологические переломы, гиперкальцеэмия | Основным выбором терапии данного вида рака костей является комбинация хирургической резекции, дооперационная и послеоперационная химиотерапия. Для укрепления костей назначают курс бисфосфонатов. Показатели выживаемости низки – только 30% людей живут более 5 лет |
| Саркома Юинга (10-15%) | Это распространенная форма рака среди детей мужского пола. Этиология и гистогенез до конца не изучен. Известно, что она развивается в диафизе длинных и коротких трубчатых костей. Саркома Юинга часто метастазирует в другие кости | Основной метод лечения – лучевая терапия. Ее могут дополнять химиопрепаратами. Операции применяют редко, так как они малоэффективны. В связи с появлением метастаз уже спустя 11 месяцев, прогноз для саркомы Юинга неблагоприятный. 5-летний рубеж преодолевают 10% больных |
| Хондросаркома (13%) | Область поражения – длинные кости бедра, ребер, таза, лопатки. Хондросаркома – это рак костей хрящевого типа, бывает твердой и мягкой консистенции, с местами обызвествления. Метастазирует поздно, обычно – по кровотоку, в легкие. Первый симптом – боль и наличие видимой опухоли. Затем возникают двигательные нарушения и нарушения подвижности сустава | Основным методом считается хирургическое вмешательство, так как хондросаркома стойкая к облучению и химиопрепаратам. Если начать лечение на начальной стадии, то прогнозы хорошие (10-летняя выживаемость составляет 30%) |
Читайте здесь: Плоскоклеточный рак пищевода
Как видно из приведенных данных, прогнозы для злокачественных опухолей намного хуже. Хотя, в любом случае, даже при доброкачественных образованиях, важным остается своевременное обращение к врачу, которое позволяет провести операцию как можно раньше. Также многое зависит от стадии, вида рака и возраста пациента.
Источник: https://znat.su/gistologicheskaia-klassifikaciia-opyholei-kostnoi-tkani-voz.html
Опухоли костей и суставов
Опухоли были известны человечеству давно, но только с развитием патологической анатомии, гистологии и особенно рентгенологии опухоли костей были выделены в отдельный раздел. В 1922 Кодмен (США) собрал большой рентгенологический материал из опухолей костей, впервые его систематизировал и классифицировал.
Опухоли — это новообразования, возникающие из клеток структурных элементов кости (надкостницы, хряща, костного мозга, сосудов и т.п.) как органа. Чтобы включить опухоль в определенную группу, нужно, чтобы совпадали ее клинический, рентгенологический и гистологический диагнозы.
Существует много классификаций опухолей. Большинство из них основано на распределении опухолей по тканевому происхождению и гистологической структуре. Опухоли костей могут быть первичные и вторичные, доброкачественные и злокачественные.
В отдельную группу выделяют пограничные процессы в костях, из которых могут возникать вторичные злокачественные опухоли, и опухолевидные (костно-хрящевые экзостозы, фиброзная дисплазия, болезнь Оллье, Педжета, неостеогенная фиброма, эозинофильная гранулема, дермоид).
Причины опухолей костей и суставов
Есть много теорий возникновения опухолей, однако истинной этиологии первичных опухолей костей нет. Наблюдениями установлено, что опухоли костей возникают в зонах быстрого роста и повышения обменных процессов, а поэтому увеличение количества костных опухолей в последнее время связывают с акселерацией населения (М. М. Трапезников, 1981).
Вследствие нарушения эмбриогенеза определенные участки скелета отстают или задерживаются в своем развитии. Они отличаются от нормальных тканей условиями кровоснабжения, иннервации, обменных процессов и т.д..
При одних условиях эти очаги дисплазии приспосабливаются и существуют в организме много лет, постепенно приобретают свойства зрелой ткани (например, оссификация хрящевых очагов при болезни Оллье), при других — они живут автономно.
Теряя связь с основной тканью (костной), очаги развиваются и приобретают новые свойства и структуры (например, те же хрящевые очаги при болезни Оллье перерождаются в хондросаркому).
Кроме этого, эмбриональная ткань очень чувствительна к различным канцерогенным факторам внешней среды, которые могут влиять на диспластические очаги, а также способствовать возникновению опухолевого процесса.
По данным М. В. Волкова с соавт. (1968), механическая травма может быть не только моментом для выявления скрытого течения опухоли, но и фактором, который провоцирует автономный рост недифференцированных клеток организма. Среди детей, которые лечились в ЦИТО с остеогенной саркомой, 50% перенесли травму.
Признанной является канцерогенная теория (Л. М. Шабад, 1957), которая объясняет возникновение опухолей под влиянием экзогенных бластомогенных факторов (ионизирующего излучения, остеотропных химических и физических факторов, радиоактивного стронция и т.д.), а также эндогенных веществ, особенно продуктов жизнедеятельности организма.
Симптомы и диагностика опухолей
Доброкачественные опухоли клинически себя, как правило, не проявляют и не влияют на общее состояние человека. Исключением является остеоидостеома, которая, вырастая в костно-мозговой полости, сопровождается болью, нарушением сна, аппетита, что истощает больного.
Иногда доброкачественные опухоли большого размера могут сжимать прилегающие сосуды или нервы, вызывая боль и нарушение кровообращения. Если опухоли расположены около суставов, они могут ограничивать амплитуду движений.
В большинстве случаев доброкачественные опухоли небольшого размера являются случайной находкой, а остеобластокласту иногда диагностируют при патологическом переломе пораженной кости.
Доброкачественные опухоли локализуются преимущественно в метаэпифизарных участках, имеют четкие контуры, безболезненны и не дают метастазов.
При остеоме и остеохондроме пальпацией определяют твердый, неподвижный и не болезненный, гладкий или бугристый новообразование на кости с нормальными окружающими тканями. Существенным в диагностике является интенсивность роста опухоли —доброкачественные растут медленно, а ускоренный рост (после травмы) за короткое время может указывать на малигнизацию доброкачественной опухоли.
Основным в диагностике опухолей является рентгенологическое исследование, с помощью которого определяют локализацию, форму и размеры опухоли, ее характер, происхождение и степень изменений в структуре кости.
Главными признаками доброкачественной опухоли являются: четкость контуров, сохранение коркового вещества и отсутствие периостальной реакции. Иногда характер опухолей трудно определить.
Если рентгенологическая диагностика остеомы или остеохондромы не вызывает затруднения, то иногда можно спутать остеобластокластому с фиброзной дисплазией, а фиброзно-хрящевую дисплазию с энхондромой. В этих случаях диагноз уточняют цитологически (пункцией) или гистологически (биопсией).
Злокачественные опухоли
В Украине среди всех опухолей первичные опухоли костей составляют 1,2% у мужчин и 0,9% — у в женщин. Клинически проявляются как местными, так и общими изменениями в организме больного.
Жаль, что в большинстве случаев больные обращаются к врачу по причине боли, когда опухолевый процесс распространяется за пределы кости на прилежащие мягкие ткани.
Злокачественные опухоли характеризуются инфильтративным ростом, отсутствием границы между опухолью и здоровыми тканями.
По мере прогрессирования роста опухоли боль увеличивается, особенно ночью, и становится постоянной. Процесс особенно быстро прогрессирует при остеогенной саркоме. Возникает анталгическая контрактура и нарушение функций конечности, местная припухлость и характерный признак злокачественной опухоли — расширение венозной сетки на коже в виде головы медузы.
При пальпации области опухоли обнаруживают локальную гипертермию, «плюс-ткань», которая, как правило, неподвижная, без четких контуров и иногда очень болезненная. Опухоль, которая пальпируется, является признаком перехода процесса из кости на близлежащие ткани.
Если рост опухоли и деструкция кости бурные, размеры опухоли увеличиваются, может возникнуть патологический перелом. Опухоль может прорастать в мягкие ткани и добираться на поверхность кожи. Злокачественные опухоли вызывают общие изменения в организме больного, боль, плохой сон и аппетит, изнуряющие больного. Больной худеет, появляется анемия, общая слабость.
Поражаются регионарные лимфатические узлы и появляются метастазы опухоли в легких и других органах, которые приводят к смерти больного.
Лабораторная диагностика опухолей костей
В отличие от доброкачественных опухолей, при злокачественных возникают изменения со стороны крови и особенно они выражены в запущенных случаях. Как правило, увеличивается СОЭ, лейкоцитоз, относительное количество лимфоцитов и моноцитов.
Уменьшается общее количество протеина и альбуминов с относительным увеличением содержания глобулинов. При распаде опухоли снижаются показатели всех белковых фракций.
При миеломной болезни выявляют лейкопению, анемию, тромбоцитопению и увеличенную СОЭ.
В связи с тем, что злокачественные опухоли разрушают соединительнотканные образования, включающие сложные белково-углеводные комплексы, заслуживают внимания биохимические исследования для определения содержания муко- и гликопротеидов, сиаловых кислот, которык в сыворотке крови резко увеличиваются.
Повышается также уровень щелочной фосфатазы, особенно при остеогенной саркоме. При интенсивном разрушении кости в сыворотке крови увеличивается количество кальция и уменьшается содержание негемоглобинового железа.
Очень важным является определение гексокиназы — фермента, указывающего на максимальную скорость гликолиза при злокачественных опухолях.
У здоровых людей гексокиназа в сыворотке крови отсутствует, в то время как при злокачественных опухолях даже на ранней стадии ее обнаруживают у 78% больных.
Рентгенологическое исследование является основным средством в диагностике злокачественных опухолей. Несмотря на значительную вариабельность рентгенологических данных при злокачественных опухолях костей, они имеют некоторые общие признаки.
Вследствие деструкции костной ткани обнаруживают нечеткую и неоднородную структуру опухоли и отсутствие границы между опухолью и здоровой участком кости. Быстро появляются поражения и признаки разрушения коры кости, характерные краевые «крыши Кодмена» как реакция надкостницы.
При остеогенной саркоме лучистые иглообразные спикулы ее направлены в сторону мягких прилегающих тканей, а позже — размещены в них в опухоли.
Радионуклидное исследование с помощью остеотропных радионуклидов (технеция, стронция и т.д.) является наиболее ранним способом диагностики злокачественных опухолей — в рентгенологической стадии. По месту накопления радионуклида судят о локализации и размервх поражения, окончательном происхождении опухоли.
Наиболее точным средством в диагностике опухолей является морфологическое исследование биопсийного материала, добытого с помощью инцизионной биопсии или трепанбиопсии; гистологическое исследование является основным в диагностике характера опухолей. Менее информативным является цитологические исследование пунктата — возникают диагностические ошибки потому, что иногда опухолевых клеток не находят.
Следует указать, что не все опухоли встречаются одинаково часто. Среди доброкачественных опухолей чаще всего наблюдаются остеобластокластома и хондрома, а среди злокачественных (по М. М. Трапезникова, 1981) — остеогенная саркома (30-35%), миеломная болезнь (до 35%), хондросаркома (13-15%), опухоль Юинга (7-10%).
Основные принципы лечения опухолей
Больные с доброкачественными опухолями, как правило, лечатся в ортопедических отделах, со злокачественными — в онкологических диспансерах и институтах. Применяют оперативные методы, лучевую терапию и химиотерапию. Оперативное лечение является основным как при доброкачественных, так и злокачественных опухолях.
Лечение доброкачественных опухолей
Доброкачественные опухоли удаляют оперативно в плановом порядке. Объем оперативного вмешательства зависит от локализации, характера и размеров опухоли. Старейший способ операции — это экскохлеация опухоли острой ложкой Фолькмана, которую применяют при локальной доброкачественной опухоли, расположенной в кости центрально.
Образовавшуюся полость тампонируют кусочком мышцы на ножке или пломбируют костным трансплантатом. Опыт показывает, что экскохлеация не может быть радикальной операцией, а после нее бывают рецидивы, а также малигнизация опухолевого процесса, особенно после экскохлеации очага остеобластокластомы и хондромы.
Поэтому при доброкачественных опухолях целесообразно применять радикальную операцию — резекцию кости в пределах здоровых тканей. Если опухоль расположена поверхностно, проводят краевую резекцию с обязательным удалением в пределах здоровой кости широкой основы (остеомы, остеохондромы).
Очень важно удалить остеохондрому вместе с мягкотканной капсулой, которую не следует вскрывать, чтобы сохранить абластичность.
При центрально расположенных небольшого размера остеобластокластомах проводят радикальную операцию через краевую резекцию, а при больших размерах сегментарную резекцию кости. Образованный дефект заполняют ауто, аллотрансплантатом. Сегментарную резекцию без замещения дефекта проводят на малоберцовой кости и ребрах.
Учитывая то, что у детей остеобластокластома не прорастает в эпифизарный хрящ, операцию проводят внесуставно, и поэтому анатомический и функциональный результаты всегда хорошие.
При тотальном поражении суставного конца кости у взрослых приходится удалять его с замещением соответствующего размера алотрансплантатом «полусуставом», восстановлением мест прикрепления мышц и пластикой связь или применять эндопротезирование.
Отдаленные последствия таких операций даже через много лет вполне удовлетворительные.
Лечение злокачественных опухолей
При выборе метода лечения таких больных целесообразно учитывать классификацию по системе ТЕМ (Т — распространение первичной опухоли, N — состояние регионарных, а при некоторых локализациях и юкстарегионарних лимфоузлов, М — наличие или отсутствие отдаленных метастазов). К этим компонентам добавляются цифры, означающие степень распространения злокачественного процесса —ТО, ТІ, Т2, ТЗ, Т4; N0, N1, N2, N3, N4; М0, МВ. Во всех случаях диагноз подтверждается гистологически или после операции.
Показания к оперативному лечению и объем вмешательства зависят от характера (гистологического строения), локализации и распространения опухоли, состояния лимфоузлов и т.д. Если есть метастазы, оперировать больного нецелесообразно.
На ранних стадиях злокачественного опухолевого процесса применяют органосохраняющие операции — радикальную резекцию кости с костной пластикой или эндопротезирование, но в комплексе с рентгено- и химиотерапией. При остеогенных саркомах и хондросаркоме применяют ампутацию или экзартикуляцию.
Если эти опухоли локализуются в проксимальном отделе бедренной кости или костях таза, особенно при литической форме остеосаркомы, быстро метастазируют, больных не следует оперировать. Не оперируют также саркому Юинга и ретикулосаркому потому, что они хорошо поддаются рентгенотерапии и лечению цитостатическими средствами.
Ампутация при ретикулосаркоме не имеет преимуществ.
Вследствие метастазирования рака из вторых органов (простаты, желудка, молочной железы) очень часто встречаются патологические переломы длинных костей.
В этих случаях рассчитывать на срастание костей нельзя, и поэтому целесообразно провести резекцию пораженной кости с интрамедуллярным остеосинтезом и замещением дефекта кости заготовленным во время операции акрилоксидом (эндопротезом) или костным трубчатым трансплантатом. Это позволяет больному быстро активизироваться и ходить с помощью костылей, несмотря на плохой прогноз.
Лучевая терапия
Доказано, что к рентгеновскому излучению чувствительны доброкачественные опухоли, такие как остеобластокластома и ангиома, а среди злокачественных опухоль Юинга, ретикулосаркома и миелома. Поэтому для последних методом выбора является лучевая терапия как самостоятельный метод лечения.
Цель лучевой терапии — остановка роста опухоли. Под влиянием рентгенотерапии тормозится и останавливается рост опухоли. Разрушительное действие гамма-излучения даже при остеогенной саркоме позволяет получить тормозной и склерозирующий эффект.
Но лучевая терапия вредно действует на здоровые ткани, прилегающие к опухоли, и на организм больного в целом. Поэтому ее следует применять осторожно и в процессе лечения следить за состоянием крови. В случае необходимости переливают кровь, назначают витамины и препараты, которые стимулируют кроветворение и т.д..
При некоторых злокачественных опухолях лучевую терапию проводят как предоперационную подготовку больного.
Химиотерапия
Известно, что на сегодня нет патогенетической лекарственной терапии по поводу опухолей, но широко используются цитостатические средства как вспомогательный метод лечения в пред- и послеоперационном периодах или в комбинации с лучевой терапией.
Цитостатические препараты применяют также при диссеминированных формах злокачественных опухолей, чтобы продлить жизнь больного. Способы применения: внутривенно, через рот, а также путем артериально-венозной перфузии.
Преимуществом перфузии является то, что одномоментно можно применить большие дозы химиопрепарата без токсического воздействия на организм и нарушения гемопоэза.
Перфузия цитостатических препаратов перед ампутацией при злокачественных опухолях увеличивает выживаемость дольше одного года на 85%, а без нее выживает только 44% больных.
Доказано, что наиболее эффективным является комплексное лечение по поводу злокачественных опухолей костей — проведение радикальной операции с применением противоопухолевых препаратов (остеогенная саркома, хондросаркома) или лучевой терапии с цитостатическими препаратами (саркома Юинга, ретикулосаркома).
Для комбинированного лечения несколькими химиопрепаратами предложены следующие схемы: АВС (адриамицин, винкристин, сарколизин), ВЦАД (винкристин, циклофосфан, адриамицин, декарбазин), АЦВС и др.
Например, предоперационная внутриартериальная инфузия адриамицина течение 3 дней и лучевая терапия 12-14 дней.
Через 2 недели после радикальной органосохраняющей операции проводят химиотерапию по схеме АВС течение 76 дней.
При остеогенной саркоме применяют схему ВЦАД: курсами каждые 4 недели, АЦВС — однократный курс через 2 недели после радикальной операции, АД (день адриамицин и 5 дней декарбазин) курсами. Лечение повторяют каждые 3 недели.
Для лечения больных саркомой Юинга применяют схему ДАВЦ курсами (до 77 дней каждый), которые повторяют через 13 недель, и схему ВЦА (3-дневный курс) — каждые 4 недели. Общая суммарная доза адриамицина не должна превышать 450-500 мг / м 2 поверхности тела.
Указанные схемы химиотерапии достаточно эффективны при лечении по поводу саркомы Юинга, а также продлевают жизнь больным с различными видами саркомы.
Источник: https://www.eurolab.ua/encyclopedia/traumatology/48593/
Общие данные, стадирование и классификация
Первичные опухоли костей редкая и разнородная группа новообразований человека. В структуре заболеваемости злокачественными новообразованиями они составляют менее 1 % у взрослых и до 10% — у детей.
В последние два десятилетия достигнут большой прогресс в лечении этих заболеваний.
Благодаря современной химиотерапии, совершенствованию методов визуализации опухолей костей и успехам онкологической ортопедии в настоящее время большинство пациентов могут быть излечены, при этом конечность удается сохранить более чем в 80% случаев.
Биология первичных злокачественных опухолей костей
Биологическая активность сарком костей (остеосарком) и вероятность их метастазирования во многом зависит от морфологических особенностей, в частности степени полиморфизма, атипии, количества митозов и зон спонтанного некроза. Учет этих критериев позволяет выделить остеосаркомы высокой, промежуточной и низкой степени злокачественности.
Саркомы костей формируют в рамках того или иного анатомического отдела опухолевые массы, которые по периферии отличаются наименьшей степенью дифференцировки.
Они отделены от внескелетных тканей псевдокапсулой или реактивной зоной, состоящей из клеток опухоли, элементов фиброзной ткани и воспалительного компонента, коррелирующего со степенью злокачественности.
В результате прогрессирующего роста остеосаркома выходит за рамки одного отдела и вовлекает анатомические структуры соседнего отдела.
У большинства пациентов в момент установления диагноза остеосаркома поражены два анатомических отдела. Близлежащие суставные поверхности вовлекаются в опухолевый процесс редко, чаще это наступает при патологических переломах.
Саркомы костей высокой степени злокачественности метастазируют преимущественно гематогенно. Чаще всего метастазами поражаются легкие (более 80%), причем уже на ранних стадиях развития заболевания, т.е. до начала лечения. Костные метастазы наблюдаются редко (до 10%), особенно при запущенных опухолях. Метастатические поражения регионарных лимфатических узлов встречается в 7—10% случаев.
Стадирование
Процесс стадирования, влияющего на выбор тактики лечения, вида операции и оценку прогноза, включает определение степени злокачественности остеосаркомы, степени местной распространенности и наличия отдаленных метастазов.
Стандартная рентгенография — наиболее распространенный и доступный метод визуализации сарком костей (рис. 1). В специализированных клиниках точность установления диагноза и стадии процесса превышает 80%.
Источник: http://eesg.ru/spetsialistam/klinicheskie-rekomendacii/zlokachestvennye-opukholi-kostei/klassifikacija-i-diagnostika/
Опухоли костей
Саркома костей встречаются редко; среди всех онкологических заболеваний у взрослых составляют менее 1%; у детей – до 2%. Но это самое распространенное злокачественное поражение костной ткани.
Остеосаркома часто возникает в период интенсивного роста, в возрасте от 10 до 23 лет, но может диагностироваться в любом возрасте, в том числе и у пожилых (старше 60 лет).
Опухоль обычно развивается на концах длинных трубчатых костей (кости нижних и верхних конечностей), рядом с зонами роста, чаще всего в области коленных суставов. Но саркома может развиться и в верхней трети плечевой кости, в костях таза или челюсти.
С ростом опухоли процесс затрагивает окружающие кость ткани, прежде всего мышцы и сухожилия, а также кровеносные сосуды. С током крови злокачественные клетки разносятся по организму (метастазируют) и образуют новые очаги поражения (чаще всего в легких, и других костях).
В последние два десятилетия достигнут большой прогресс в лечении этих заболеваний. Благодаря современной химиотерапии, совершенствованию методов визуализации опухолей костей и успехам онкологической ортопедии в настоящее время большинство пациентов могут быть излечены, при этом конечность удается сохранить более чем в 80% случаев.
Причины возникновения саркомы костей
Точные причины не установлены. Известны некоторые факторы риска возникновения этого заболевания.
- Опухоль чаще возникает в подростковом возрасте, в период интенсивного роста.
- Перенесенная ранее, особенно в молодом возрасте, лучевая терапия с высокой общей дозой облучения.
- При болезни Педжета вероятность развития остеосаркомы значительно возрастает, особенно при тяжелом течении этого предопухолевого заболевания.
- Различные наследственные опухолевые синдромы, множественные остеохондромы, ретинобластомы также повышают риск развития остеосаркомы.
Симптомы
Довольно длительное время рост опухоли не сопровождается никакими жалобами. Небольшие боли часто расценивают как последствия травм, особенно у детей и подростков, которые ведут активный образ жизни.
В начале заболевания боли возникают эпизодически, усиливаются по ночам или после физической нагрузки. Если саркома расположена на нижних конечностях, то может возникать хромота.
Видимая припухлость появляется значительно позже, через несколько месяцев.
Именно поэтому во многих случаях диагноз ставится поздно.
Диагностика
Врач может заподозрить саркому на основании результатов опроса и осмотра пациента, принимая во внимание возраст, боли, локализация припухлости, наличие заболеваний в семье, при пальпации — горячая, твердая опухоль. К сожалению, очень часто на самые первые признаки заболевания (эпизодически возникающие боли в конечностях) внимания почти не обращают.
Рентгенография — наиболее распространенный и доступный метод визуализации сарком костей, в специализированных онкологических клиниках точность установления диагноза и стадии процесса превышает 80%. Компьютерная томография позволяет более точно оценить степень повреждения кости и окружающих тканей.
Для выявления отдаленных метастазов проводят КТ органов грудной клетки дает представление о наличии метастазов в легких и лимфатических узлах средостения. МРТ оценивает распространение опухоли внутри кости. Сцинтиграфия дает возможность определить распространенность опухоли по длине кости, а также выявляет отдаленные костные метастазы.
ПЭТ/КТ выявляет отдаленные метастазы небольшого размера, прежде всего в легких и костях.
Для того, чтобы точно поставить диагноз и установить вид саркомы, в специализированном лечебном учреждении выполняют биопсию. Лучше всего, если эту процедуру проводят тот же хирург-ортопед, который будет в последствие выполнять операцию.
Виды сарком костей
Саркомы костей — большая группа опухолей, развивающихся из разных клеток костей. Установить, из каких именно, очень важно, так как от этого во многом будет зависеть выбор методов лечения. Наиболее распространенной классификацией сарком костей в настоящее время считается классификация ВОЗ пересмотра 2002 года.
Выделяют злокачественные опухоли из костеобразующих тканей (включая агрессивную злокачественную остеобластому, внутрикостную, классическую и поверхностную остеосаркомы), злокачественные хрящеобразующие опухоли (хондросаркомы разных видов), фиброзно-кистозные опухоли (злокачественная фиброзная гистиоцитома кости, фибросаркома кости); гигантоклеточные опухоли костей; саркома Юинга, примитивная нейро-эктодермальная опухоль(PNET).
Стадии остеосарком
Для того, чтобы установить стадию, нужно определить степень ее злокачественности, распространенность опухоли в окружающих тканях и наличия отдаленных метастазов. Скорость роста и вероятность раннего метастазирования зависят от степени злокачественности саркомы.
В зависимости от вида и свойств клеток опухоли выделяют остеосаркомы высокой, промежуточной и низкой степени злокачественности. Саркомы костей высокой степени злокачественности метастазируют преимущественно гематогенно.
Чаще всего метастазами поражаются легкие (более 80%), причем уже на ранних стадиях развития заболевания и, к сожалению, во многих случаях еще до начала лечения. Костные метастазы наблюдаются редко (до 10%), особенно при запущенных опухолях. Метастатические поражения регионарных лимфатических узлов встречается в 7—10% случаев.
Широкое распространение среди специалистов получила классификация, разработанная в начале 80-х годов прошлого века американским исследователем W. Enneking. Впоследствии она была одобрена американским и европейским обществами по изучению костно-мышечных опухолей в качестве рабочей классификации.
При определении стадии учитывают следующие критерии: степень злокачественности, местная распространенность (опухоль находится в пределах кости или выходит за ее границы), наличие отдаленных метастазов. Классическую остеосаркому сразу относят ко II-ой стадии, из-за высокой степени злокачественности опухоли.
Используется также классификация по системе TNM (где Т – это размер и распространение первичной опухоли, N – вовлечение регионарных лимфоузлов, а М – наличие отдаленных метастазов). При этом оценивают и злокачественность саркомы, определяя ее по степени дифференцировки клеток (чем она ниже, тем злокачественнее опухоль).
Лечение остеосарком
План терапии составляют после полного обследования больного. Учитывают вид и стадию опухоли, общее состояние здоровья пациента. Все лечение нужно проводить только в специализированных медицинских учреждениях, врачи которых имеют опыт ведения пациентов с остеосаркомами. Химиотерапия используется на пред- и послеоперационном этапе.
Предоперационная химиотерапия проводится, как правило, в течение 3-4 месяцев перед оперативным лечением. Назначают сложные схемы введения различных противоопухолевых препаратов, включая высокие дозы метотрексата, доксорубицин, препараты платины (цисплатин, карбоплатин), этопозид, ифосфамид, циклофосфамид.
В отдельных случаях с успехом применяют метод регионарной химиотерапии, которая позволяет получить более высокую концентрацию препарата в зоне опухоли, при этом концентрация в крови такая же, что и при обычном внутривенном введении, т. е. достаточна для воздействия на метастазы.
Ответ опухоли на предоперационную химиотерапию проявляется в уменьшении или исчезновении болевого синдрома, улучшении функции конечности, а также в уменьшении размера опухоли по данным рентгенографии, КТ, МРТ и ангиографии. Затем проводят оперативное вмешательство. При проведении операции очень важно удалить опухоль радикально, чтобы не допустить повторный рост саркомы в этом же месте.
Объем операции зависит от вида и стадии опухоли, от эффективности предоперационной химиотерапии. В настоящее время чаще всего конечность удается сохранить (до 80% случаев). Но иногда приходиться прибегать к ампутации, особенно при опухолях большого размера, с поражением окружающих тканей, сосудов и нервов, а также при угрозе распада опухоли.
Прямо в ходе операции образовавшийся дефект кости замещают с помощью металлических эндопротезов или костными трансплантатами. Результат такой пластики существенно улучшается при пересадке трансплантантов с применением микрохирургической техники и внеочаговой фиксации аппаратом Илизарова. Проведение такого протезирования не влияет на прогноз, но существенно улучшает качество жизни пациента.
После удаления опухоли проводят послеоперационную химиотерапию. Выбор препаратов и продолжительность определяется успехом предоперационного лечения. Для этого исследуют клетки удаленной опухоли. Если саркома чувствительна к препаратам пред и послеоперационной химиотерапии, то в 50-80% случаев удается достигнуть полного излечения.
Лучевая терапия используется только в сочетании с химиотерапией или в качестве предоперационной подготовки при ряде радиочувствительных сарком. Методика облучения, доза и источник зависят от возраста больного, локализации и размеров опухоли и характера планируемой операции.
Перспективы лекарственной терапии сарком костей
Дальнейший прогресс в лечении сарком костей ожидается в результате появления новых данных в области фармакологии, клеточной биологии, иммунологии и молекулярной генетики. Наряду с повышением эффективности, лечение будет более индивидуализированным и менее токсичным.
Большие надежды возложены на таргетную терапию, иммуномодуляторы и препараты, регулирующие функции факторов роста и их рецепторов.
Для оценки эффективности химиотерапии на предоперационном этапе изучаются такие методы как КТ, МРТ с контрастным усилением, планарная и динамическая сцинтиграфия, ангиография, ПЭТ и др.
Прогноз
За последние десятилетия значительно повысилась эффективность лечения остеосарком: при выявлении на ранней стадии 5-летняя выживаемость пациентов превышает 70%, а если опухоль чувствительна к химиотерапии – то достигает 80-90%.
Источник: https://www.ronc.ru/grown/treatment/diseases/opukholi-kostey/
123. Опухоли костей. Классификация, клинические проявления, диагностика, принципы лечения. Типичные примеры костной онкопатологии
Кость
представляет из себя динамичный, обильно
снабженный сосудами орган с энергичным
обменом веществ, обладает многотканевой
структурой (костная, хрящевая, кроветворная,
ретикулярная, сосудистая, нервная,
жировая тк.)Кость может дать различные
по своему гистологическому происхождению
опухоли.
Классификация
Т.П. Виноградовой (1962-1973 гг.)
- 1)Первичные
опухоли костной системы:доброкачественные
новообразования ,злокачественные - 2)Процессы,
пограничные с опухолевыми: фиброзная
дистрофия, деформирующая остеодистрофия
Педжета, хондроматоз костей, другие
процессы диспластического характера. - 3)Метастатические
формы различных опухолей
Классификация
института онкологии им. Н.Н. Петрова
ПЕРВИЧНЫЕ
ОПУХОЛИ: —Доброкачественные:остеома,
остеохондрома, хондрома, оссеоидная
остеома, хондробластома, гигантоклеточная
опухоль, фиброма, гемангиома.-Злокачественные:
остеосаркома,
параоссальная саркома, хондросаркома,
фибросаркома, саркома Юинга, ретикулосаркома,
гемангиоэндотелиома, миелома, хордома,
адамантинома
ВТОРИЧНЫЕ
ОПУХОЛИ: -Метастазы раковых и саркоматозных
опухолей в кости;-Опухоли, прорастающие
в кости из окружающих мягких тканей
Классификация
М.В. Волкова:
ОПУХОЛИ
КОСТЕЙ: доброкачественные, злокачественные,
пограничные. -хрящевые, -костные,
-смешанные
Клинические
проявления -боль
в пораженной кости является самой частой
жалобой. Возникает периодически. Она
может усиливаться при нагрузках на
кость (например, усиление боли в ноге
при ходьбе) или ночью. Постоянный характер
боль приобретает по мере роста опухоли.
Интенсивность боли нарастает при
активности и может привести к хромоте
при поражении костей нижней конечности.
-припухлость
в этой же области появляется спустя
несколько недель после возникновения
боли. Прощупать уплотнение или
опухолевидное образование можно в
зависимости от расположения опухоли.
-нарушение
функции
-расширение
подкожных вен. Симптом «головы медузы»
— расширение венозной сети над
опухолевидным инфильтратом.
- -местное
повышение температуры - -патологические
переломы =Внезапная сильная боль в
конечности, которая несколько месяцев
до этого периодически побаливала +
нарушение функции. - Диагностика
Доброкачественные
опухоли
Боли отсутствуют или незначительные,
Растут медленно, Достигают иногда очень
больших размеров, Не метастазируют,
Обладают оппозиционным ростом, раздвигают
окружающие ткани, часто окружены
капсулой, Прогноз благоприятный. - Злокачественные
опухоли :Боли
интенсивные, особенно ночные, Растут
быстро, Редко достигают больших размеров
, Рано дают метастазы ,Прогноз сомнительный
,Обладают инфильтративным ростом,
граница с окружающими тканями нечеткая
Рентгенография.
Доброкачественные опухоли: четкость
границ опухоли, сохранение кортикального
слоя на всем протяжении опухоли,
отсутствие периостальной р-ции.
- Злокачественные:
— нечеткость и неоднородность структуры
опухоли из-за происходящей деструкции
кости (так, при остеогенной саркоме в
очаге поражения появляется пятнистый
остеопороз с островками склероза, кость
уподобляется ткани, съеденной молью). - —
рано разрушается кортикальный слой с
образованием типичного «козырька». - —
характерным является возникновение
спикул за счет растущей опухоли и
отслойки надкостницы. - КТ
— позволяет получить детальное изображение
поперечных срезов тканей организма.
МРТ—
является наилучшим методом выявления
костных опухолей.В некоторых случаях
для лучшего отображения опухоли
внутривенно вводится контрастное
вещество под названием гадолиний.
Радионуклидное
сканирование костей (остеосцинтиграфия).Пациенту
перед исследованием внутривенно вводится
радиоактивное вещество технеция
дифосфонат. Технеций «притягивается»
пораженными костными клетками-«горячими»зоны.
Резоска́н,—
радиофармацевтический препарат для
проведения сцинтиграфии скелета.
Позитронно-эмиссионная
томография (ПЭТ). Используется
глюкоза, которая содержит радиоактивный
атом (например Фтор-18).
Так как
злокачественные клетки обладают
повышенным метаболизмом, они поглощают
большие количества радиоактивного
сахара.
Главное преимущество–изображения
внутренних органов, оценка функции и
метаболизм, удается выявлять болезнь
на самом раннем этапе, до проявления
клинических симптомов.
Биопсия —
позволяет определить, является ли
опухоль первичной или метастаз.
Лечение.Доброкачественные
опухоли: сегментарной резекции ,краевой
резекции, рентгенрадиотерапия (при
гемангиоме)Злокачественные
опухоли: ампутации, экзартикуляции ,
сегментарные резекции с химиотерапией
и рентгенрадиотерапией.
Типичные
примеры костной онкопатологии:
ОСТЕОМА:
компактная, губчатая, смешанная.На
широкой ножке. На узкой ножке.Частота
— 10-15 % всех опухолей скелета. Пол нет
роли. Поражаемый возраст — 10-25
лет.
Излюбленная локализация — метафиз
или диафиз длинных трубчатых костей,
плоские кости, череп.Клиника — болей
нет, растет исподволь.
Боли возникают при помехе функции сухожилиям, мышцам,
при образовании над опухолью слизистой
сумки. Лечение хирургическое — краевая
или сегментарная резекция.
Рецидивы
редки. Малигнизации практически не
наблюдается.
ОСТЕОИД-ОСТЕОМА.Частота
— 4 % всех опухолей скелета. Поражаемый
возраст — 20-30 лет. Излюбленная локализация
— большеберцовая и малоберцовая кости,
но может локализоваться в локтевом
отростке и др. костях. Клиника — выраженный
болевой компонент. Иногда боли носят
мучительный характер. Выраженное
нарушение функции.
Рентгенологическая
картина — зона просветления, окруженная
ободком склероза, в центре часто секвестр.
Гистологически — полость, выстланная
грануляционной тканью, в центре —
секвестр, достигающий величины горошины.
Лечение хирургическое — краевая резекция
кости в пределах здоровой ткани. Исход
— выздоровление.
Рецидивы редки.
ОСТЕОБЛАСТОКЛАСТОМА
(КОСТНАЯ КИСТА, ГИГАНТОКЛЕТОЧНАЯ ОПУХОЛЬ,
АНЕВРИЗМА КОСТИ)Частота — 7,6% опухолей
скелета.Поражаемый возраст — 10 — 40
лет.Частота у мужчин и женщин примерно
одинаковая.Формы: литическая и
ячеистая.Течение прогрессирующее.
Возможны метастазы, малигнизация,
особенно в старших возрастных группах.
Рост экспансивный. Кость постепенно
утолщается, деформируется.Излюбленная
локализация — метафизы плечевой кости,
большеберцовой кости, бедра (нижний
метафиз), позвонки и др. Клиника —
незначительные боли или полное их
отсутствие.
Чаще диагностика случайная
в связи с патологическим переломом.
Рентгенологически — раздутая кость с
просветлением в центре ячеистого или
литического характера.Гистологически
— полость, заполненная бурой жидкостью.
(“бурая опухоль”).Лечение —
хирургическое(краевая или сегментарная
резекция).
При недостаточной радикальности
— рецидивы, возможны метастазы,
малигнизация.
ХОНДРОМАЧастота
— 7 ,2 % всех костных опухолей.Излюбленная
локализация — ребра, лопатка, таз, кисти
рук, бедренная кость и др.Поражаемый
возраст — 10-50 лет.Процесс может развиваться
в центре кости — энхондрома, или носить
краевой характер — экхондрома.
Клиника
— боли незначительные или отсутствуют.Чем
старше больной — тем больше опасность
малигнизации. В старших возрастных
группах малигнизация достигает
90%.Лечение хирургическое — сегментарная
или краевая резекция — в зависимости
от формы.
Рецидивы и малигнизация
возможны.
ГЕМАНГИОМА
КОСТИ. Частота — 0,8% всех опухолей скелета
или 4,7%доброкачественных опухолей.Излюбленная
локализация — позвоночник, губчатые
кости.Поражаемый возраст — любой.Клиника
— бессимптомная или слабые боли.
Выявляются при патологических переломах
или при обследовании больных на
остеохондроз.Малигнизация возможна.Лечение
— рентгенрадиотерапия.
ОСТЕОГЕННАЯ
САРКОМА. Частота — 23,6% всех костных
опухолей и 46,5% всех злокачественных
опухолей.Поражаемый возраст — 10-23
года.Излюбленная локализация — дистальный
конец бедренной кости, большеберцовая,
плечевая кости.Чаще поражаются
мужчины.
Клиническая картина — боль,
быстрый рост, сосудистая сеть в области
опухоли, при аускультации можно слышать
шум над опухолью, местная температу ра
повышена. Длительность течения — 6 мес-2
года.Рентгенологически — остеолитическая
или остеопластическая формы “Козырек”,
“спикулы”.
Лабораторные сдвиги — СОЭ
нарастает до 30-50 и более мм/час, растет
щелочная фосфатаза. Метастазирует чаще
в легкие.Лечение комплексное:хирургическое,
медикаментозное. Прогноз неблагоприятный.
САРКОМА
ЮИНГА. Поражает молодых.Излюбленная
локализация — бедренная кость.
Клиника
— боль, припухлость, температура,
лейкоцитоз.Расположение центральное.
Слоистость
рентгеновской картины (“луковица”).
Метастазы в течение 2 месяцев в лимфоузлы,
легкие.Лечение — рентгентерапия.
Хирургическое лечение не предупреждает
метастазирования
МИЕЛОМА
(болезнь Рустицкого).Опухоль костного
мозга. Поражаемый возраст — пожилой.Клиника
— слабость, боли в конечностях,
анемия.Излюбленная локализация — кости
черепа, позвоночник ,грудина, ребра,
таз.
Варианты: миэлобластома, миэлоцитома,
эритробластома, лимфоцитома, плазмоцитома.
Клиника: боли, припухлость, переломы,
неврологические симптомы.Лабораторные
данные: гиперпротеинемия, гипоглобулинемия,
белок Бенс-Джонса в моче, анемия,
нейропения, лимфоцитоз, нейтрофилез.
Миэломноклеточная метаплазия костного
мозга.Уточняет диагноз — стернальная
пункция.
На
рентгенограммах — кистозные просветления
иногда солитарного типа. Лечение
паллиативное (сарколизин, стероидные
гормоны и пр.).
Источник: https://diplomconsult.ru/preview/8055556/page:25/