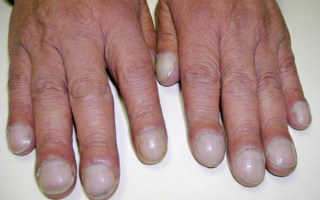
Паранеопластический синдром представляет собой комплекс симптомов опухолевого заболевания, напрямую не связанных с ростом и метастазированием злокачественного новообразования.
Такое состояние объясняется реакцией организма на неоплазию и на вещества, продуцируемые опухолью. Проявления синдрома могут стать первым признаком невыявленной онкологии, что позволяет диагностировать её на ранней стадии.
Симптомокомплексу подвержены люди среднего и пожилого возраста.
Причины возникновения
- Паранеопластические синдромы в онкологии бывают выражены сердечно-сосудистыми аномалиями, расстройствами работы желудочно-кишечного тракта, нефрологическими, эндокринными, нейромышечными, дерматологическими и другими отклонениями. В некоторых случаях наблюдается включение в процесс одновременно нескольких органов.
- Чаще всего описываемая патология – реакция организма на опухоль, но есть и исключения:
- Паранеопластический синдром в ревматологии. Новообразования различной локализации до проявления специфических симптомов могут проявляться комплексом признаков, не связанных напрямую с поражённым органом. Это препятствует постановке верного диагноза: часто симптомокомплекс принимают за самостоятельную ревматологическую патологию. Ревматоидный синдром, ревматическая полигамия – частые формы паранеопластического синдрома.
- Хронические неспецифические болезни лёгких. Затяжной бронхит, пневмосклероз, бронхиальная астма, бронхоэктатическая болезнь, эмфизема лёгких и некоторые другие заболевания дают ту же клиническую картину, что и описываемая патология.
- Эндокринные заболевания в силу специфики работы органов могут проявляться в схожем с синдромом симптомокомплексе.
- Поражения сердечно-сосудистой системы.
- Патологии плотных органов: селезёнка, печень, поджелудочная железа.
- В клинике внутренних болезней каждый из описанных выше случаев проявления синдрома имеет собственные специфические этиологию и патогенез.
- Основные причины аномалии, развивающейся на фоне опухолевого новообразования, следующие:
- Выработка клетками новообразования веществ (ферментов, иммуноглобулинов, биологически активных белков, гормонов, простагландинов, цитокинов), которые прямо или косвенно влияют на работу внутренних органов, вызывая соответствующие дисфункции.
- Поглощение новообразованием необходимых для его роста и развития веществ вызывает дисбаланс и нарушает работу систем органов.
- Противоопухолевый иммунный ответ – реакция защитных сил организма на новообразование, которое перерастает в чрезмерное, вызывая описываемый симптомокомплекс.
Классификация и характеристика паранеопластических синдромов
Симптомы и степень их выраженности определяются локализацией опухоли. Наиболее распространённая патология – паранеопластический синдром при раке легкого. Часто симптомокомплекс провоцируется такими заболеваниями, как рак яичников, молочной железы, желудка, поджелудочной железы, почки, шейки и тела матки.
Существует четыре основные классификационные категории, объединяющие наиболее характерные симптомы и механизмы развития. Кроме того, есть ряд синдромов, которые не относятся ни к одной из четырёх групп, но встречаются во врачебной практике часто. Наиболее крупные категории:
- эндокринные;
- гематологические;
- кожно-слизистые;
- неврологические.
Эндокринные паранеопластические синдромы
Механизмы развития этой группы патологий – выработка эктопического адренокортикотропного гормона или веществ, подобных ему, выработка инсулина, серотонина и брадикинина, атриопептина.
Такого рода патогенез сопровождает развитие опухолевых образований, локализующихся на следующих органах:
- лёгкие;
- молочная железа;
- желудок;
- поджелудочная железа;
- почка;
- бронхи;
- яичники.
Также в этой категории синдром вызывают лимфома, тимома, опухоли центральной нервной системы, фибросаркома, гепатоцеллюлярная карцинома.
Проявления синдрома в группе эндокринных факторов различны, в зависимости от патогенеза и локализации опухолей:
- Гиперкальциемия.
- Гипокальциемия.
- Рост числа эритроцитов.
- Синдром гиперкортицизма.
- Синдром Пархона.
На практике эндокринопатии проявляются в расстройствах обмена веществ, гормональном сбое, половых нарушениях, увеличении веса, признаках астении, психических отклонениях.
Гематологические паранеопластические синдромы
Патогенез заболеваний основан на выработке гемопоэтина (почечный гормон), мукопротеинов, гранулоцитарного колониестимулирующего фактора, гиперкоагуляции.
Провоцируют описываемый комплекс симптомов опухоли, локализующиеся на таких органах:
- тимус;
- почка;
- мозжечок;
- печень;
- поджелудочная;
- лёгкие.
Гематологические проявления выражаются в следующих состояниях:
- Увеличение содержания в крови гранулоцитов и эритроцитов.
- Тромбозы вен с мигрирующими частичками.
- Неинфекционный эндокардит.
- Малокровие.
Клинически эти патологии проявляются в шумах в сердце, бледности кожных покровов, повышенной утомляемости, головокружениях, одышке.
Кожно-слизистые синдромы
Механизмы развития патологий этой категории – иммунологический, а также продуцирование эпидермального фактора роста.
Симптомы наблюдаются при раке:
- желудка;
- молочной железы;
- бронхов;
- лёгких;
- матки;
- поджелудочной железы.
Вышеописанные опухоли провоцируют развитие таких состояний:
- Дерматомиозит.
- Чёрный акантоз.
- Болезнь Лезера-Трела.
- Нейтрофильные дерматозы (синдром Свита).
- Некролитическая мигрирующая эритема.
- Пемфигоидный герпес.
- Гангренозная пиодермия.
Зуд, избыточное ороговение кожных покровов, пигментация, выпадение волос – основные симптомы кожно-слизистых патологий.
Неврологические проявления рака
- Клинически самая тяжёлая категория паранеопластических расстройств.
- Нарушения деятельности центральной нервной системы, которые не были обусловлены ростом и метастазированием опухоли, имеют иммунный механизм или могут быть вызваны воспалительными процессами в спинном или головном мозге.
- Рак симпатической нервной системы, яичника, молочной железы, лёгких – вот основные заболевания, порождающие соответствующие симптомы.
- Проявления болезней неврологической категории:
- Миастенический синдром Ламберта-Итона.
- Мозжечковая атрофия.
- Стволовой энцефалит.
- Энцефаломиелит.
- Полимиозит.
- Опсоклонус-миоклонус-синдром.
Нарушения координации и произношения, головокружения, деменция – основные проявления патологий этой группы.
Диагностика
- Симптоматика синдрома, предшествующая возникновению специфических проявлений опухолевого образования, может стать первым признаком, благодаря которому онкология будет своевременно диагностирована.
- В случае когда паранеопластический синдром развивается параллельно с непосредственными симптомами онкологии, диагностика значительно осложняется.
- Постановке диагноза предшествуют:
- Сбор анамнеза, в частности, информация о случаях опухолевых заболеваний у близких кровных родственников.
- Ультразвуковые исследования органов, которые могут быть поражены опухолью.
- Магнитно-резонансная или компьютерная томография с использованием контрастного вещества для определения локализации новообразования.
- Развёрнутый анализ крови.
При наличии онкологического заболевания или инфекции обнаруживаются увеличенные показатели СОЭ. Если раком поражена костная, мышечная система или органы желудочно-кишечного тракта, анализ показывает повышение уровня аланинаминотрансферазы и аспартатаминотрансферазы, а также щелочной фосфатазы.
- Исследование спинномозговой жидкости.
Отклонения концентрации альбумина, бета и гамма-глобулинов характеризуют наличие аутоиммунного заболевания.
При анализе данных, полученных с помощью различных методов обследования, важно произвести дифференциальную диагностику синдрома с самостоятельными заболеваниями.
Лечение
Терапия патологии должна быть направлена на устранение первопричины – опухоли. Производится путём хирургического удаления, облучения и химиотерапии.
Препараты
Для того чтобы эффективно лечить синдром, воздействие на новообразование и на организм должно проводиться параллельно по таким направлениям:
- Угнетение иммунитета в случае если иммунный ответ организма способствует развитию синдрома. Используются кортикостероиды, иммуноглобулины, плазмаферез.
- Глюкокортикостероиды. Оказывают цитотоксическое воздействие на лимфоциты и угнетают их деление.
- Стимуляторы нейромышечной проводимости. Используются в терапии миастений, сопутствующих паранеопластическому синдрому.
- Противосудорожные средства. Применяются при паранеопластической невропатии для купирования болевого синдрома.
- Витаминно-минеральные комплексы для поддержания нормального функционирования систем организма.
Физиотерапия
Для снятия некоторых симптомов и нормализации работы органов врач может назначить такие физиотерапевтические процедуры:
- ультрафиолетовое облучение;
- диадинамотерапия;
- синусоидально-моделированные токи;
- ультразвук;
- магнитотерапия;
- мышечная электростимуляция.
На участке, где локализуется опухоль, запрещено применение высокочастотных и тепловых процедур. Противопоказан массаж этой зоны.
Народные методы
Нетрадиционные средства не оказывают выраженного терапевтического эффекта в лечении паранеопластического синдрома.
Для устранения некоторых симптомов параллельно с препаратами традиционной медицины после консультации с врачом можно применять отвары трав (мелисса, ромашка, мята), прополис и его сочетание с мёдом, барсучий жир.
Гомеопатия
Гомеопатические средства не имеют клинически доказанной эффективности и не могут применяться для лечения синдрома.
Профилактика и прогноз
- Единственный метод профилактики – своевременное удаление раковой опухоли и применение соответствующей терапии.
- Прогноз заболевания при вовремя удалённом новообразовании может быть благоприятным при отсутствие рецидивов.
- Отсутствие лечения может повлечь за собой смерть.
(1
Источник: https://ProSindrom.ru/neurology/paraneoplasticheskij-sindrom.html
Паранеопластический синдром: причины, симптомы и лечение
Паранеопластический синдром — основные симптомы:
- Высыпания на коже
- Головокружение
- Потеря веса
- Потеря аппетита
- Нарушение речи
- Понос
- Нарушение координации движения
- Запор
- Повышенное артериальное давление
- Пониженное артериальное давление
- Депрессия
- Метеоризм
- Кишечная непроходимость
- Чувство отвращения от еды
- Снижение мышечного тонуса
- Утолщение пальцев
- Изменение вкусовых ощущений
- Слабоумие
- Пальцы рук в виде барабанных палочек
- Непереносимость определенных запахов
Паранеопластический синдром (ПНС) — проявления злокачественного новообразования, подтвержденные клинически и лабораторно. Состояние не связано непосредственно с раковым очагом и пролиферацией (разрастанием) патогенной ткани, а обусловлено нетипичным ответом организма на выделяемые онкоочагом биоактивные вещества и соединения.
ПНС — комплекс различных расстройств, как реакция на раковые токсины. Больше страдают люди средней и пожилой возрастной категории. Развивается чаще при злокачественной опухоли легкого, яичника, молочной железы, желудка, почки, лимфоме.
При активном росте злокачественный очаг выделяет в организм биоактивные элементы:
Активные вещества, выделяющиеся в больших количествах при онкологическом процессе, провоцируют возникновение неспецифической иммунной реакции со стороны человеческих органов и систем, в результате чего развиваются аутоиммунные нарушения.
Вероятность их развития, выраженность, характер ПНС зависят от морфологического типа раковых клеток, локализации первичного очага, способности новообразования выделять биоактивные вещества, склонности организма к аутоиммунным реакциям.
Эти же вещества, обладающие высокой физиологической активностью, вызывают усиленный рост опухоли, появление вторичных очагов (метастазов). Поэтому, например, рак желудка или легкого протекает стремительно и быстро приводит к летальному исходу при отсутствии грамотного лечения на ранних стадиях.
Есть и другая гипотеза возникновения паранеопластического синдрома в онкологии. Согласно данной гипотезе, развитие синдрома обусловлено выработкой здоровыми тканями организма онкомаркеров.
Здоровые органы пытаются защитить организм, давая иммунитету «подсказку» в виде выработки и выброса в системный кровоток онкомаркеров.
Задача иммунной системы — обнаружить атипичные клетки с помощью антител и точечно уничтожить раковые клетки (таргетная эрадикация).
К сожалению, в большинстве случаев иммунная система дает недостаточно выраженный ответ, чтобы противостоять раку. Вместо здоровой реакции иммунитета развивается аутоиммунный ответ, негативно воздействующий не на новообразование, а на здоровые ткани и органы.
Паранеопластический синдром подразделяется на четыре группы:
Паранеопластический синдром может быть при остеомаляции (размягчение кости), мембранозном гломерулонефрите — при состояниях, не связанных с онкологией.
Паранеопластический синдром может возникнуть еще до появления клинических признаков онкопроцесса. Проявления синдрома становятся своеобразным маркером злокачественного новообразования. Это может усложнять или искажать клинические признаки онкозаболевания и затруднять диагностику.
Симптомы зависят от того, к какой категории относится ПНС и какой патологический процесс лежит в основе развития синдрома. Если говорить об общих признаках, можно выделить следующие:
- нарушение аппетита, отвращение от еды, как следствие — резкое похудение;
- изменение вкусовых ощущений;
- непереносимость определенных запахов;
- диспепсические расстройства;
- кишечная непроходимость;
- депрессия;
- нервно-мышечная возбудимость;
- тромбофлебит;
- повышенное или пониженное артериальное давление.
Дерматологические ПНС проявляются преходящей эритемой, ихтиозом (наследственная болезнь, по клинике напоминающая дерматоз), пузырчаткой (хроническое аутоиммунное заболевание), другими видами высыпаний на коже.
Самое характерное проявление паранеопластического синдрома в ревматологии — гипертрофическая остеоартропатия, при которой ногтевые фаланги пальцев верхних и нижних конечностей утолщаются и видоизменяются по типу «часовых стекол» или «барабанных палочек».
Наиболее тяжелая клиническая картина наблюдается при неврологических ПНС, которые проходят с поражением нервной системы (как центральной, так и периферической).
Синдром может сопровождаться психозами, дегенеративными расстройствами, деменцией (слабоумием), головокружением, слабостью мышечного тонуса, нарушением координации (атаксией), проблемами с речью (дизартрией), ухудшением зрения, расстройством глотания и дыхания, другими симптомами.
Паранеопластический синдром либо затрудняет, либо облегчает процесс диагностики заболевания, на фоне которого возник. Зачастую требуется консультация не только онколога, но и гастроэнтеролога, дерматолога, невролога, эндокринолога, психотерапевта.
Диагностика ПНС включает такие варианты:
В качестве дифференциальной диагностики применяют позитронную эмиссионную томографию (ПЭТ) или ПЭТ/КТ, представляющую радионуклидный метод обследования.
Лечебная программа при ПНС подбирается индивидуально и зависит от основной патологии. При раннем выявлении, отсутствии метастатического процесса и хорошей операционной доступности онкоочаг удаляется с участками здоровой ткани, чтобы минимизировать риск появления вторичных очагов.
Возможны варианты с дооперационной (неоадъювантная) и/или послеоперационной (адъювантная) химиотерапией и облучением.
Использование цитостатиков позволяет уменьшить размеры очага, сделать его хирургически доступным для успешного удаления, уничтожить атипичные микроклетки, оставшиеся после операции, замедлить пролиферацию, не допустить генерализацию процесса. В некоторых случаях эффективна химиолучевая терапия — сочетание лучевой терапии и химиотерапии.
Для лечения паранеопластического синдрома назначают кортикостероидные препараты (гормоны преднизолонового ряда), иммуносупрессоры (угнетают иммунитет), противосудорожные препараты, стимуляторы нейромышечной проводимости.
Физиотерапевтические процедуры назначаются в реабилитационном периоде. Эффективна магнитотерапия, УФО (дозировано), электросон, электрофорез, мышечная электростимуляция. Противопоказаны массаж, тепловые процедуры, высокочастотное воздействие.
ПНС развивается у онкобольных в 15 % случаев, в то время как те или иные признаки синдрома могут наблюдаться у 65 % пациентов на протяжении развития патологического процесса. В трети случаях ПНС обусловлен гормональным дисбалансом.
Паранеопластический синдром затрагивает разные системы организма, имеет различные проявления, поэтому и прогнозы разные.
Зависит исход синдрома от основной патологии, ее формы и стадии, степени распространенности процесса, возраста пациента, состояния его здоровья на момент выявления болезни.
При высокоэффективном лечении признаки ПНС могут исчезнуть и появиться вновь при обострении заболевания.
Более благоприятные прогнозы у синдромов, не связанных со злокачественным образованием. Например, при гипертрофической артропатии можно рассчитывать на относительно благоприятный исход при условии своевременного выявления и адекватного лечения.
При паранеопластическом синдроме как осложнении рака пациенты погибают от тяжелых нарушений функций того или иного органа или системы. Летальный исход чаще наступает от дыхательной, сердечной, почечной недостаточности.
Единственная профилактическая мера паранеопластического синдрома — ранняя диагностика и грамотно подобранное лечение. Чем раньше выявлен онкопроцесс, чем быстрее начато лечение, тем меньше риск развития ПНС. Нужно регулярно проходить профосмотры и выполнять все рекомендации врача.
Паранеопластический»>Источник
Источник: http://me48.ru/paraneoplasticheskij-sindrom-prichiny-simptomy-i-lechenie.html
Ревматические паранеопластические синдромы
Паранеопластический артрит относится к паранеопластическим реакциям – неонкологическим заболеваниям и синдромам, возникающим в организме под влиянием опухолевого роста.
Причем этот рост происходит не вследствие прямого локального действия неоплазмы или ее метастазов на органы и ткани либо побочного действия химиотерапии и сопутствующих инфекций, а в результате влияния на метаболизм, иммунную, эндокринную и другие системы организма.
В целом тот или иной паранеопластический синдром диагностируют у 7–10% больных со злокачественными новообразованиями. Связь злокачественных новообразований с паранеопластической реакцией подтверждается быстрой регрессией или полным исчезновением последней после радикального удаления опухоли и появлением вновь тех же ревматических симптомов при рецидиве неоплазмы или метастазировании [1].
Паранеопластические ревматические реакции возникают преимущественно при низкодифференцированных злокачественных новообразованиях эпителиального происхождения (рак различной локализации) и опухолевом поражении иммунной системы (тимомы, лимфомы).
Ревматические паранеопластические синдромы (РПНС) часто сочетаются с другими органными и системными паранеопластическими проявлениями.
Наиболее часто РПНС сопровождают бронхогенный рак легкого, рак молочной железы, нефрокарциному, рак яичников, предстательной железы, матки, реже – рак пищевода, поджелудочной железы, яичек, надпочечников [2].
У разных больных один и тот же РПНС может быть признаком опухоли различной локализации и неодинакового морфологического строения и, наоборот, при опухолях одной и той же локализации и сходного морфологического строения могут быть сходные ревматические проявления.
Более того, у одного и того же больного последовательно возникающие на протяжении жизни (метахронные) опухоли разной локализации способны вызывать различные РПНС.
Для рецидивирующих и метастазирующих опухолей характерна однотипность ревматических симптомов и исходной опухоли [3].
Неопластический процесс может стать причиной как острой, так и хронической воспалительной реакции с патологическим изменением соединительной ткани и сосудов в различных органах и системах.
Спектр РПНС самый разнообразный – от локальной (в виде артралгии, артрита) до системной воспалительной реакции.
В одних случаях они развиваются одновременно с неопластической трансформацией, в других – на фоне уже имеющегося опухолевого процесса, иногда предшествуют возникновению его местных симптомов за несколько месяцев и даже лет [4].
В патогенезе паранеопластических реакций могут принимать участие:
- иммунные реакции;
- прямое токсическое действие опухолевых субстанций;
- обменные нарушения, вызываемые опухолью: гиперкальциемия, гиперурикемия, потребление растущей опухолью компонентов, необходимых для нормального функционирования и структурной целостности здоровых тканей;
- эктопическая продукция гормонов и гормоноподобных субстанций, например адренокортикотропного или антидиуретического гормона, рилизинг-фактора, гормона роста, паратгормона, инсулиноподобного фактора роста, эритропоэтина;
- активация латентной вирусной инфекции, роль которой не исключается в развитии ревматических воспалительных реакций у больных со злокачественными новообразованиями [4, 5].
Считается, что в основе большинства РПНС лежат гиперергические иммуновоспалительные реакции реагинового, иммунокомплексного либо аутоиммунного типа на метастазирующие злокачественные клетки или поступающие в кровоток «чужеродные» опухолевые антигены, возможно, перекрестно реагирующие с антигенами нормальных тканей.
Кроме того, в развитии паранеопластического иммунного воспаления может иметь значение образование в нормальных тканях неоантигенов под влиянием циркулирующих продуктов обмена неоплазмы [6].
Полагают, что характер РПНС определяется как антигенными свойствами опухоли, так и индивидуальными иммунными реакциями больного, в частности генетически детерминированным или приобретенным дисбалансом основных звеньев иммунной системы.
Участие иммунных реакций в развитии РПНС подтверждается их наличием не только при висцеральном раке, но и при новообразованиях иммунной системы, в частности при тимоме, лимфолейкозе, волосатоклеточном (Т-клеточном) лейкозе, лимфоме, лимфосаркоме, лимфогранулематозе и парапротеинемических гемобластозах.
Обсуждается также роль общности этиологических факторов и генетической предрасположенности в развитии ревматических заболеваний и неопластического процесса, по меньшей мере опухолевых заболеваний иммунной системы, в пользу чего свидетельствуют данные о трансформации синдрома Шегрена в В-клеточную лимфому [6, 7].
Определенную роль в развитии РПНС, вероятно, играет непосредственное действие биологически активных веществ, выделяемых опухолевыми клетками.
Полагают, что иммунологические сдвиги в организме могут быть на самой ранней стадии злокачественной трансформации тканей, когда новообразование ввиду незначительного размера при исследовании еще не определяется.
Описаны злокачественные образования у больных, в течение многих лет страдавших хроническими ревматическими воспалительными заболеваниями, например, ревматоидным артритом или системными заболеваниями соединительной ткани.
Считается, что эти случаи могли быть связаны с длительной предшествующей иммуносупрессивной терапией, развившимися в результате ревматического воспаления фиброзом и эпителиальной перестройкой органов, а также генетической предрасположенностью к заболеваниям обоих типов.
Кроме того, вероятно, имеет значение увеличение продолжительности жизни больных хроническими воспалительными ревматическими заболеваниями в условиях современной адекватной терапии: больные доживают до «ракового возраста», а злокачественная опухоль возникает как вторая болезнь. Однако наблюдаются случаи, когда симптомы ревматического заболевания, длительно существовавшего до развития злокачественной опухоли, исчезали после радикального ее удаления [5, 7, 8].
Клинические проявления РПНС весьма разнообразны. Поражение суставов у онкологических больных иногда проявляется лишь упорной артралгией, которая в ряде случаев сочетается с тендинитом, оссалгией и миалгией. В других случаях возникает манифестный артрит, механизм развития которого и клиническая картина у разных больных могут быть неодинаковыми.
Чаще возникает артрит, обусловленный иммунным синовитом. При этом клиническая картина суставного синдрома может напоминать таковую при ревматоидном артрите, реактивном артрите.
В первом случае развивается симметричный полиартрит мелких суставов кистей и стоп, во втором – асимметричный олиго- или моноартрит крупных суставов преимущественно нижних конечностей.
У некоторых больных наблюдаются ревматоидные узелки и ревматоидный фактор в сыворотке крови, а при затяжном течении артрита – эрозивные изменения суставных поверхностей эпифизов. Изредка РПНС протекает с поражением позвоночника по типу анкилозирующего спондилоартрита.
Воспалительные изменения суставов, в т. ч. возникающие раньше манифестации злокачественного новообразования, сопровождаются общей интоксикацией, увеличением СОЭ, повышением острофазовых показателей [9].
При некоторых злокачественных новообразованиях наряду с паранеопластическим артритом может развиться синдром Мари–Бамбергера (гипертрофическая остеоартропатия).
Основное проявление данного синдрома – своеобразная деформация пальцев обеих рук по типу барабанных палочек вследствие утолщения концевых фаланг.
Наблюдаются также изменения ногтей в виде часовых стекол: они становятся тусклыми, приобретают форму полусферы. Сочетание обоих признаков носит название «пальцев Гиппократа».
Наряду с пальцами Гиппократа появляется периостит концевых отделов длинных трубчатых костей (чаще предплечий и голеней), а также костей стоп и кистей. В местах периостальных изменений могут наблюдаться выраженная оссалгия или артралгия и локальная пальпаторная болезненность, а при рентгенологическом исследовании – двойной кортикальный слой (симптом «трамвайных рельсов»).
В большинстве случаев причиной паранеопластического синдрома Мари – Бамбергера является рак легких, реже – другие интраторакальные опухоли, в частности доброкачественные новообразования легких: мезотелиома плевры, тератома, липома средостения.
Изредка синдром встречается при раке ЖКТ, лимфоме и лимфогранулематозе с метастазами в лимфатические узлы средостения. Иногда гипертрофическая остеоартропатия бывает единственным проявлением РПНС.
При этом помимо основного синдрома наблюдаются симптомы общей интоксикации, нарастающее исхудание, значительное увеличение СОЭ [1, 3, 10].
У некоторых больных паранеопластический артрит сочетается с апоневрозитом – узелковым утолщением ладонного апоневроза и болезненной сгибательной контрактурой пальцев, напоминающей таковую при системной склеродермии. Сходство с системной склеродермией придает также наличие типичного для данного заболевания синдрома Рейно.
- Рак верхушки легкого (опухоль Панкоста), реже злокачественные опухоли другой локализации могут приводить к развитию синдрома «плечо – кисть» (рефлекторная симпатическая дистрофия или альгонейродистрофия), который характеризуется острым односторонним плече-лопаточным периартритом в сочетании с вазомоторными и трофическими изменениями кисти на стороне поражения.
- Помимо паранеопластического артрита иммунного генеза у больных со злокачественными новообразованиями возможно развитие моно- или олигоартрита вследствие метастатического поражения синовиальной оболочки опухолевыми клетками либо вторичной подагры на фоне гиперурикемии в результате быстрого распада опухоли под влиянием цитостатиков.
- У некоторых больных с онкологическими заболеваниями наряду с поражением суставов наблюдаются экстраартикулярные паранеопластические ревматические проявления: лихорадка неправильного типа, не поддающаяся терапии антибиотиками и глюкокортикоидами, лимфаденопатия, гепато- и спленомегалия, выпотной серозит (плеврит, перикардит), миопатия, периферическая нейропатия, энцефалопатия, узловатая эритема, рецидивирующая крапивница, геморрагическая сыпь, панникулит, синдром Стивенса–Джонса, поражение слизистых оболочек, выраженное увеличение СОЭ, гипергаммаглобулинемия, повышение в крови уровня циркулирующих иммунных комплексов, наличие антинуклеарных антител, LE-клеток, ревматоидного фактора, анемия, лейкопения и тромбоцитопения [1, 2, 11].
Диагностика паранеопластического артрита и других РПНС нередко трудна. Вместе с тем определенные признаки, выявляемые у больных с ревматическими симптомами и синдромами, должны вызвать у врача-онколога настороженность. К числу таких признаков относятся:
- возникновение ревматической патологии у лиц старше 50 лет, т. е. в более позднем возрасте, чем это характерно для большинства ревматических заболеваний, либо, напротив, появление в молодом возрасте признаков болезни Хортона, ревматической полимиалгии, свойственных пожилым и старикам;
- отсутствие полового деморфизма, типичного для многих ревматических заболеваний;
- острое или подострое течение артрита;
- несоответствие тяжести артрита общему тяжелому состоянию больного и высоким показателям активности воспалительного процесса;
- лихорадка, устойчивая к лечению антибактериальными и противовоспалительными препаратами;
- отсутствие отдельных клинических и лабораторных признаков, типичных для того или иного ревматического заболевания;
- упорное течение артрита, нередко опережающее клиническую манифестацию злокачественного образования;
- появление новых, не свойственных данному ревматическому заболеванию симптомов, обусловленных локальным ростом опухоли или развитием ее метастазов [11, 12].
При расспросе пациента важно обратить внимание на возможную анорексию, отвращение к мясной пище, прогрессирующее похудание, упорную боль в животе, костях, мелену, рвоту кровью или «кофейной гущей», приступообразный мучительный кашель, кровохарканье, кровянистые выделения из влагалища, гематурию, указание в анамнезе на онкологическое заболевание, лучевую и химиотерапию, проводимые по этому поводу.
Существенную роль в постановке диагноза играют полноценное объективное обследование, а также результаты инструментальных и лабораторных тестов.
Необходимо учитывать, что у онкологических больных иногда возникают поражения внутренних органов неревматического генеза: бронхоспастический синдром, неинфекционный эндокардит клапанов сердца, тромбоэмболии ветвей легочной артерии, рецидивирующий мигрирующий тромбофлебит, нефротический синдром, тромбоцитопеническая пурпура.
В некоторых случаях, чаще при опухоли легкого и почки, наблюдаются признаки эктопической гормональной активности опухолей, в частности акромегалия, гинекомастия, галакторея, синдром Иценко–Кушинга. Может быть также паранеопластический дерматоз, возникновение которого у лиц старше 40 лет в большинстве случаев указывает на наличие злокачественного новообразования.
К числу таких дерматозов относятся:
- черный акантоз;
- кольцевидная эритема Гаммела;
- акрокератоз Базе;
- гипертрихоз пушковых волос;
- приобретенный ихтиоз;
- кольцевидная эритема Дарье.
- Метастатическое поражение костного мозга, особенно на фоне раковой интоксикации, может приводить к гипопластической анемии, нередко в сочетании с лейкопенией и тромбоцитопенией [5, 7].
- Таким образом, РПНС – это актуальная проблема, требующая со стороны врача внимания к пациенту, знания клиники, возможностей диагностики ревматических паранеопластических проявлений.
Литература
- Дедкова Е.М., Рабен А.С. Паранеопластические заболевания. М.: Медицина, 1977.
- Деревянкин Ю.С., Терещенко Ю.А. Паранеопластические синдромы. Красноярск, 2003.
- Дворецкий Л.И. Паранеопластические синдромы // Consilium medicum. 2003. Т. 3. № 3. С. 67–78.
- Chambers S., Isenberg D. Malignancy and Rheumatic Disease. A Real Association? // The Journal of Rheumatology. 2005. № 10. P. 56¬¬64.
- Valeriano J. Malignancy and Rheumatic Disease // Cancer Control Journal. 2000. № 3. P. 88–96.
- Hamidou M., Derenne S., Audrain1 M., Berthelot J., Boumalassa A. Prevalence of rheumatic manifestations and antineutrophil cytoplasmic antibodies in haematological malignancies. A prospective study // Rheumatology. 2000. № 39. P. 417–420.
- Abu-Shakra M., Buskila D., Ehrenfeld M., Conrad K. Cancer and autoimmunity: autoimmune and rheumatic features in patients with malignancies // Annals of the Rheumatic Diseases. 2001. № 6. P. 433–441.
- Йегер Е.Е. Клиническая иммунология и аллергология. М.: Медицина, 1986.
- Marmur R., Kagen L. Cancer-associated neuromusculoskeletal syndromes. Recognizing the rheumatic-neoplastic connection // Postgraduate medicine. 2002. № 4. P. 66–78.
- Клиническая ревматология (руководство для практикующих врачей) / под ред. чл.-корр. РАМН проф. В.И. Мазурова. СПб.: ООО «Издательство Фолиант», 2001.
- Лазовскис И.Р. Справочник клинических симптомов и синдромов. М.: Медицина, 1981.
- Черенков В.Г. Клиническая онкология. Руководство для студентов и врачей. М.: ВУНМЦ МЗ РФ, 1999.
Поделитесь статьей в социальных сетях
Источник: https://www.rmj.ru/articles/revmatologiya/Revmaticheskie_paraneoplasticheskie_sindromy/
Паранеопластический синдром — симптомы и лечение. Диагностика и виды
Паранеопластический синдром — это симптомокомплекс, который развивается при онкологических патологиях, спровоцированный реакцией внутренних органов и систем на раковый процесс. Эти проявления являются дополнительными симптомами злокачественной опухоли, помимо непосредственного очага и метастазов.
Достоверно этиология данных клинических проявлений неизвестна. Однако, существует четыре разных теории, которые предположительно играют роль в развитие недуга, а именно:
- биохимическая — ее суть состоит в том, что большинство злокачественных новообразований имеют свойства синтезирования и выброса в кровь различных веществ таких, как белки, ферменты, цитокины, предшественники гормонов;
- иммунная — патогенез паранеопластического синдрома состоит в том, что при возникновении опухоли, иммунная система человека начинает вырабатывать против них антитела. Эти клетки могут повреждать и здоровые ткани организма, вследствие чего возникают клинические симптомы;
- гормональная — появление данных синдромов связано с выделяемыми некоторыми опухолями гормональных веществ;
- генетическая — развитие неопластических процессов в некоторой степени определяется наличием мутационных дефектов на уровне генетического кода, передающимися по наследству.
Классификация и виды паранеопластического синдрома
Данные симптомокомплексы могут возникать на фоне многих злокачественных опухолей. Он конкретной нозологии зависит клиническая симптоматика. В медицине принято выделять такие виды синдрома, как:
- нарушения обмена веществ и в работе эндокринных желез;
- структурные и функциональные изменения кровеносных сосудов и эндотелия;
- развитие аллергических реакций и паранеопластического аутоиммунного синдрома;
- поражение структур центральной нервной системы.
Симптомы паранеопластического синдрома
В зависимости от пораженного органа, данный симптомокомплекс может по-разному проявляться. В большинстве случаев он предшествует признакам злокачественного образования, начинается на начальных стадиях рака, может быть принят за отдельное заболевание или недостаточно оцениваться в плане тяжести течения со стороны пациентов.
Примеры клинических проявлений выглядит следующим образом:
- поражение органов мочевыделительной системы — строкой повышение артериального давления, выделение протеинов с мочей, микрогематурия;
- паранеопластический синдром при раке легкого — одышка, беспричинный кашель;
- опухоль органов центральной нервной системы — нарушение чувствительности, головокружение, покалывание в отдельных частях тела, приступы судорог, дискоординация движений;
- паранеопластический синдром при раке желудка — кахексия, беспричинная потеря массы тела, снижение аппетита, тошнота, рвота, расстройства стула;
- при ревматизме — подразумевает внедрение в онкологический процесс суставов и костных структуры заболевания которых характеризуется процессами гипертрофии и воспаления;
- кожные проявления — появление различных высыпаний, отличающихся размером, формой, расположением, а также участковый гиперпигментации;
- поражение крови — отмечаются патологические изменения в лабораторных анализах плазмы.
Диагностика паранеопластического синдрома
Постановка диагноза основана на жалобах больного, сборе анамнестических данных, результатах объективного осмотра. Если вышеперечисленные симптомы появились у пациента с уже выявленной онкопатологией, диагностика данного синдрома не вызывает трудностей. В случае, если клинические проявления появились внезапно, определить их раковое происхождение достаточно трудно.
Показательными могут быть анализы на онкомаркеры при паранеопластическом синдроме, включающие в себя различные антитела, вырабатываемые организмом в ответ на злокачественное образование. Материалом для исследования может быть плазма крови или цереброспинальная жидкость.
Однако, в некоторых случаях этот анализ может быть негативным — такая ситуация не исключает наличие онкопатологии. Это может случиться из-за того, что в организме клетками иммунной системы вырабатываются вещества, неизвестные медицине. Данное обследование должно повторяться раз в полгода на протяжении двух-трех лет, чтобы достоверно выявить патологию.
Также эффективным будет проведение МРТ при подозрении на паранеопластический синдром.
Согласно некоторым источникам, наиболее информативным методом диагностики является томографическое обследование.
Лечение паранеопластического синдрома
Терапевтические мероприятия должны проводится в двух направлениях, а именно:
- подавление иммунного ответа человеческого организма;
- выявление очага первичного злокачественного поражения и его резекция, может проводиться полное или частичное иссечение органа
Паранеопластический синдром у детей
В случае, если злокачественное новообразование поразило пациента детского возраста, оно может также сопровождаться паранеопластическим синдромом в онкологии.
Его клиническая симптоматика будет соответствовать таковой во взрослом возрасте, как и подход к диагностированию первичного очага рака. Лечение должно быть подобрано максимально кропотливао, при этом пристальное внимание уделяют возрасту ребенка, стадии опухоли.
Все медикаментозное лечение должно в себя включать препараты, не вызывающие побочных действий.
Источник: https://xmedicin.com/paraneoplasticheskiy-sindrom/
Паранеопластический синдро
- Эндокринные паранеопластические синдромы Паранеопластические поражения кроветворной системы Паранеопластические поражения нервной системы Паранеопластические поражения мышечной системы Паранеопластические суставные поражения Паранеопластические поражения лимфатические системы Паранеопластические синдромы с поражением кожи Неклассифицируемые паранеопластические синдромы Патогенез паранеопластических синдромов
- Паранеопластическими заболеваниями (паранеопластическими синдромами, паранеоплазиями) называют чрезвычайно разнородную группу заболеваний, развивающихся под влиянием злокачественного опухолевого процесса, но не вследствие непосредственного действия опухоли на ткани и органы (метастазирование, прорастание), а в результате ее возможного влияния на обменные или иные реакции, происходящие в организме.
- Критериями паранеоплазии принято считать: сосуществование неонкологического и онкологического заболеваний и их параллельное развитие; исчезновение проявлений неонкологического заболевания после радикального хирургического удаления злокачественной опухоли или эффективного химиотерапевтического или лучевого лечения; возобновление симптомов паранеоплазии при рецидиве или метастазировании опухоли; статистически значимая корреляция обоих процессов на достаточном клиническом материале.
Хотя первые сообщения в литературе о связи неонкологических заболеваний и злокачественных опухолей появились более 100 лет назад (французский терапевт Труссо, 1861; австрийский, дерматолог Гебра, 1868), современное учение о паранеопластических заболеваниях является одним из самых молодых в онкологии. В этом учении остается еще много неясного и спорного, касающегося не только механизмов развития паранеоплазии, но и бесспорности самого факта отнесения ряда заболеваний в разряд потенциально паранеопластических. Тем не менее, знание практическими врачами различных специальностей возможности сочетания тех или иных доброкачественных «банальных» заболеваний со злокачественными опухолями представляется в высокой степени важным.
Учение о паранеопластических заболеваниях имеет практическую значимость и в другом отношении. Хотя паранеоплазии могут развиваться в любой стадии опухолевого процесса и чаще в далеко зашедших стадиях, иногда они представляют собой маску доброкачественно текущих поражений, под которой скрываются ранние формы злокачественной опухоли.
Более того, в отдельных случаях паранеопластический синдром может быть первым клиническим проявлением злокачественной опухоли. Отсюда вытекает их диагностическая важность при соответствующей онкологической настороженности врача. Распространенный в литературе термин «паранеопластическое» заболевание (т.е.
сопутствующее опухоли, от лат, para — около), строго говоря, не совсем точен, так как это заболевание не сопутствует опухоли, а вызвано ею.
Четких данных о частоте паранеопластических заболеваний нет, однако, судя по данным литературы, она варьирует от 15 до 60%, достигая еще более высоких цифр по мере прогрессирования опухолевого процесса.
К настоящему времени описано более 70 возможных паранеопластических заболеваний, причем список их продолжает возрастать, а поток информации о паранеоплазиях из года в год увеличивается.
Ниже кратко излагаются основные заболевания и патологические состояния, считающиеся паранеоплаетичеекими, в соответствии с органопатологической классификацией.
Эндокринные паранеопластические синдромы
К паранеопластическим синдромам эндокринного происхождения относятся гиперкортицизм, сопутствующий раку легкого, поджелудочной железы или раку другого органа брюшной полости, а также гипертиреоидизм при раке органов пищеварения, преимущественно у мужчин.
В подобных случаях развитие паранеопластического синдрома можно расценить следующим образом: некоторые опухолевые клетки обладают гормонопродуцирующей активностью, и дефицит или, наоборот, гиперпродукция какого-либо гормона является причиной возникновения эндокринного симптомокомплекса.
По-видимому, таков же механизм гипогликемии, часто сопровождающей опухолевый процесс.
Эндокринные паранеопластические синдромы сравнительно часты при бронхогенном раке, некоторые формы которого, особенно мелкоклеточная, обладают способностью эктопической гормонопродукции.
Паранеопластические поражения кроветворной системы
Паранеопластические поражения кроветворной системы встречаются сравнительно редко. К ним относятся те формы анемии, при которых злокачественная опухоль (чаще всего сопровождающаяся пролиферацией лимфатической ткани) путем аутоиммунного механизма вызывает гибель эритроцитов.
Редко встречающейся формой паранеопластического синдрома является полицитемия, иногда сопутствующая опухолям почки, и, возможно, являющаяся следствием гиперпродукции эритропоэтина. Сравнительно часты нарушения свертываемости крови: особенно множественные иммигрирующие тромбозы вен.
Считают, что около 5% всех случаев тромбозов вен, особенно необычной локализации (затылочная область, верхние конечности), представляют собой паранеопластическое заболевание.
Паранеопластические поражения нервной системы
Паранеопластические поражения нервной системы чаще других встречаются при раке легкого у мужчин и проявляются нервно-мышечными расстройствами, в том числе периферическими невритами. Много реже отмечают поражения центральной нервной системы в виде дегенерации нейрона и белого вещества.
Кроме периферических невритов, неврологические паранеопластические синдромы редко распознают прижизненно и обычно их истинный характер устанавливают на вскрытии.
Паранеопластические поражения мышечной системы
Паранеопластические поражения мышечной системы, кроме нейромиопатий, проявляются миопатиями, миастениями и миозитами, приводящими к атрофии. Простигмин не увеличивает мышечную силу. Мышечные боли отсутствуют, отмечается выпадение сухожильных рефлексов. Паранеопластические миопатии, по-видимому, фактически встречаются чаще, чем принято считать.
Характерными паранеопластическими синдромами являются также миастения с преимущественным поражением тазовых мышц и мышц туловища и полимиозит, обычно сопровождающийся и поражением кожи.
Паранеопластические суставные поражения
Паранеопластические суставные поражения чаще других проявляются гипертрофической остеоартропатией с преимущественным поражением пальцев рук. Характерное для этого синдрома утолщение пальцев наблюдается у больных бронхогенным раком и опухолями плевры. Часто этот паранеопластический синдром сопровождается гинекомастией.
Паранеопластические поражения лимфатические системы
Паранеопластические поражения лимфатические системы обычно выявляются при гистологическом исследовании материала биопсии или аутопсии.
Они проявляются развитием туберкулоидных структур без признаков казеозного некроза в одной или нескольких группах лимфатических узлов при раке внутренних органов.
Поскольку такая гистологическая структура характерна для саркоидоза (болезнь Бенье-Бека-Шауманна), подобные морфологические находки (обнаруживаемые, как правило, при исследовании регионарных лимфатических узлов с целью выявления наличия метастазов, например, при раке шейки матки, легкого и других органов) в прошлом ошибочно трактовались как случайное сочетание двух заболеваний — рака и саркоидоза. Однако в свете современных данных их трактуют как своеобразную паранеопластическую реакцию регионарных лимфатических узлов.
Паранеопластические синдромы с поражением кожи
Паранеопластические синдромы с поражением кожи весьма разнообразны. Именно кожа является наиболее частой локализацией различных паранеопластических процессов.
Наиболее подробно изученным паранеопластический заболеванием кожи является acanthosis nigricans — своеобразный хронический дерматоз, клинически характеризующийся папилломатозным утолщением и уплотнением кожи с гиперпигментацией и гиперкератозом, чаще в области подкрыльцовых впадин и затылка.
Не менее чем у 2/3 взрослых пациентов с acanthosis nigricans обнаруживают рак, чаще желудка и поджелудочной железы, реже легких, а у женщин — яичника и молочной железы.
Важно отметить, что у большинства больных сформировавшаяся картина acanthosis nigricans предшествует каким-либо клиническим проявлениям опухолевого процесса и такие больные, естественно, впервые обращаются к дерматологу.
Поэтому диагностика дерматологом типичного acanthosis nigricans у взрослого даже при отсутствии каких-либо иных жалоб диктует необходимость тщательного онкологического обследования, а при его отрицательных результатах такие больные должны находиться под длительным диспансерным наблюдением у онколога.
Вторым по частоте сочетания со злокачественными опухолями заболеванием кожи является дерматомиозит. У больных этим заболеванием, относимым к группе коллагенозов, опухолевый процесс (рак и саркома различных органов, лейкозы, лимфомы) обнаруживают в 5-8 раз чаще, чем у сравниваемых групп остального населения.
При всех других заболеваниях кожи, описываемых в литературе как потенциально паранеопластические (независимо от их нозологической самостоятельности), частота сочетания со злокачественными опухолями внутренних органов значительно меньше, чем при acanthosis nigricans и дерматомиозите. Не исключена возможность, что некоторые из этих дерматозов отнесены к группе паранеопластических без достаточно подверженных статистически оснований, как своеобразная дань увлечения этим разделом онкологической науки.
Неклассифицируемые паранеопластические синдромы
Неклассифицируемые паранеопластические синдромы, т. е. не проявляющиеся поражением определенной системы органов, весьма разнообразны.
К ним относятся лихорадки «неизвестного происхождения» у больных с метастазами (которую отнюдь не всегда можно объяснить распадом опухоли); уменьшение массы тела при отрицательном азотистом балансе, обусловленном продуктами распада опухоли; боли в тех частых случаях, когда между чувствительными нервами данной области и опухолью не существует непосредственной связи; некоторые расстройства психики и др.
Патогенез паранеопластических синдромов
Патогенез паранеопластических синдромов, так же как и механизм отдаленного действия опухоли, изучен недостаточно.
Можно полагать, что эти симптомы по отношению к злокачественной опухоли являются вторичными заболеваниями, для возникновения которых фоном служит изменение внутренней среды организма.
В развитии этих процессов, по-видимому, принимают участие различные факторы, такие, как кахексия, наличие гормонопродуцирующей опухолевой ткани, в том числе и эктопической, механизм аутоиммунизации, трофические расстройства и другие.
Наконец, существуют некоторые генетически обусловленные симптомокомплексы, одним из проявлений которых является злокачественная опухоль.
Примерами последних являются многочисленные нозологические формы, известные в литературе по имени описавших их авторов, в частности, типично паранеопластический синдром Пейтца-Турена-Егерса, проявляющийся гиперпигментацией кожи пальцев и вокруг естественных отверстий и генерализованным, часто малигнизирующимся полипозом кишечника, и др.
Из изложенного ясно, что большинство заболеваний, относимых к паранеопластическим, могут сопутствовать неонкологическим процессам.
Источник: http://www.f-med.ru/Cancer/Parane_sindrom.php