Одним из мало распространенных видов рака крови является волосатоклеточный лейкоз. Эта патология характеризуется высоким образованием лейкоцитов в костном мозгу. Свое название это новообразование получило из-за того, что аномальные клетки лимфы под микроскопом имеют рваные края цитоплазмы, которые напоминают волоски («волосатые клетки»).
Особенности волосатоклеточного лейкоза и чем он опасен
Эта болезнь является одной из форм хронического лейкоза, проявляющегося разрастанием лейкоцитов. Данная доброкачественная патология выделяется из общей группы лейкозных заболеваний из-за специфичной морфологии. Волосатоклеточный лейкоз (ВКЛ) диагностируется редко — около 7 случаев на один млн. человек в год. Средний возраст заболевших таким видом рака — 50 лет.
Опасность волосатоклеточного лейкоза — в бессимптомном начальном этапе развития и последующем резком прогрессировании. Возникает нехватка клеток крови, которая приводит к гибели пациента, из-за анемических, геморрагических и инфекционных осложнений.
Причины и группы риска
Причины возникновения этой патологии точно не выявлены, но есть несколько предрасполагающих к возникновению этого заболевания факторов:
- регулярное употребление пищевых продуктов с канцерогенами;
- длительный контакт с вредными химическими веществами;
- воздействие радиации.
Также отмечено, что заболеванию волосатоклеточного лейкоза чаще подвержены мужчины, которые перешагнули 50-летний рубеж. Обнаружение рака у лиц пожилого возраста можно объяснить тем, что болезнь продолжительное время может развиваться незаметно, но со временем старение организма ускоряет проявление симптомов.
Механизм заболевания происходит так: в костном мозгу происходит сбой в процессе деления и дифференцировки. При нормальном развитии из базальной клетки образовываются два ростка — миелоидные и лимфоидные клетки. Миелоидные дают основу для формирования эритроцитов, лейкоцитов и тромбоцитов.
Из лимфоидной должны созревать В-лимфоциты, Т-лимфоциты и, так называемые, натуральные киллеры (эти клетки в дальнейшем уничтожают опухолевые клетки и вирусы). Процесс созревания нарушается и лимфоидные клетки не созревают. Аномальные разрастающиеся клетки лейкоцитов накапливаются в костном мозге и начинают вытеснять из него нормальные клетки — тромбоциты, лейкоциты, эритроциты.
Незрелые лимфоциты мешают работе других составных частей крови и сами не выполняют своих функций по защите крови.
Симптомы волосатоклеточного рака
Волосатоклеточный лейкоз нарушает весь процесс кроветворения и вся симптоматика связана именно с этим.
Увеличение количества измененных лейкоцитов способствует увеличению селезенки — развивается спленомегалия. Нарастающая спленомегалия проявляется тяжестью в правом боку, пальпация помогает обнаружить эластичную часть селезенки.
Кроме этого симптома можно наблюдать и ряд других:
- геморрагический синдром. При его возникновении могут наблюдаться частые и беспричинные кровотечения. Могут быть кровотечения из носа, наблюдаться кровоточивость десен, у женщин — маточные кровотечения;
- анемический синдром. Внешне проявляется ломкостью волос, бледностью и желтизной кожи, утомляемостью, похолоданием конечностей, по анализам крови — снижением эритроцитов;
- иммунодефицитный синдром. Характерен частым повторением инфекционных и респираторных заболеваний.
Также волосатоклеточный лейкоз можно предположить и по таким признакам:
- регулярное возрастание температуры тела;
- болевым ощущениям сверху и слева в брюшной полости;
- возникновению на коже синяков, которые появляются даже при малейшем ушибе;
- учащенному дыханию, одышке, даже при незначительных нагрузках;
- резкому уменьшению веса, отсутствию аппетита;
- опуханию лимфатических узлов. Можно прощупать увеличенные шейные, паховые, подмышечные лимфоузлы, реже — лимфатические узлы живота.
Важно! По незнанию, часть из этих перечисленных симптомов пациенты относят к общему старению организма и поэтому обращение к врачу откладывается.
На более поздних стадиях волосатоклеточного лейкоза могут проявляться:
- лимфаденопатия — рост лимфатических узлов;
- цитопения — нехватка кровяных клеток одного или нескольких видов;
- вторичные опухоли.
Часто это заболевание ассоциируется с узелковым периартериитом — антителами поражаются сосудистые стенки мелких артерий. Осложнениями этого вида рака может быть нейролейкоз, при котором метастатическими клетками поражаются мозговые оболочки, черепные нервы, нервные стволы и вещества мозга.
Стадии
Для удобства выбора вида терапии выделяют четыре стадии этого заболевания:
- первоначальный лейкоз (нелеченная стадия) — характеризуется изменениям, которые обнаруживаются в костном мозге — по аномально измененным лимфоцитам. Иногда единственным симптомом бывает только увеличенная селезенка, которую можно пропальпировать при осмотре;
- прогрессирующаястадия — происходит развитие атипичных лимфоцитов, уменьшается количество тромбоцитов, эритроцитов и лейкоцитов. На этой стадии происходит метастазирование, поражаются чаще всего ткани сердца, головной мозг. Развивающаяся в отдаленном очаге опухоль состоит из лейкозных клеток;
- рецидивирующая стадия протекает, когда проведено лечение и допускается появление рецидивов заболевания.
- рефракторная стадия диагностируется, когда у пациента выявляют лейкоз, который уже нельзя вылечить.
Диагностика волосатоклеточного лейкоза
Диагностирование волосатоклеточного лейкоза проводится при помощи следующих методов обследования:
- личный осмотр врачом, анализ анамнеза заболевания;
- анализ крови, который показывает наличие атипичных лимфоцитов и уменьшение тромбоцитов, эритроцитов и лейкоцитов (панцитопения);
- цитохимия, которая применяется для исследования динамики химических процессов в клетках;
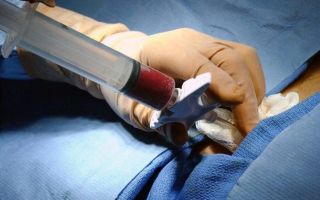
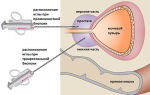
- пункция костного мозга и его гистологическое исследование на наличие атипичных лимфоцитов;
- КТ, используется для диагностирования опухолей внутренних органов и увеличенных лимфатических узлов.
Кроме этого, требуется дифференцирование ВКЛ с другими заболеваниями, имеющими патологические клетки лимфоидной природы.
При личном осмотре врач может найти признаки, указывающие на волосатоклеточный лейкоз:
- при пальпации костей ощущается болезненность;
- увеличенная селезенка, печень;
- увеличенные безболезненные лимфоузлы.
В общем анализе крови на данный вид лейкоза указывают такие признаки:
- уменьшенный уровень гемоглобина;
- сниженное количество эритроцитов, тромбоцитов, лейкоцитов;
- повышенное количество лимфоцитов (незрелых);
- увеличение скорости оседания эритроцитов.
При пункции костного мозга (трепанобиопсии) выявляются характерные признаки заболевания:
- гиперплазия клеток костного мозга;
- разрастание миелоидного ростка кроветворения.
Лечение
- При выборе метода лечения руководствуются следующими параметрами — стадией рака, количеством лейкозных клеток, выраженностью симптомов болезни.
- Лечение волосатоклеточного лимфолейкоза начинается не сразу после постановки диагноза.
- Сначала применяют выжидательную тактику, это значит, что до возникновения определенных признаков лечение не проводится:
- общее уменьшение клеток крови в общем анализе;
- часто возникающие инфекции;
- клинические проявления спленомегалии (например, признаки сдавления органов, находящихся рядом с селезенкой).
Если присутствует хотя бы один из перечисленных признаков прогноз для больного ухудшается. Поэтому терапию надо начинать сразу после возникновения данного состояния.
При сильно увеличенных размерах печени делают спленэктомию, чем добиваются нормализации состава крови (метод невысокой эффективности). Назначают химиотерапию для уничтожения раковых клеток и разрушения метастаз. Зачастую используют лекарственное средство «Кладрибин». Его применение способствует ремиссии в 80 % случаев.
Также хорошего результата можно добиться используя в качестве лекарства «Интерферон».
Некоторым пациентам необходима пересадка костного мозга. К современным методам лечения относится трансплантация стволовых клеток.
Кроме основного лечения пациентам подбирается медикаментозная терапия, а после полученного курса лечения надо постоянно проходить обследование, чтобы вовремя захватить рецидив заболевания.
Также рекомендуется соблюдение определенного режима питания — диеты, которая преследует своей целью:
- улучшение работы иммунной системы;
- борьбу с анемией;
- повышение аппетита.
С помощью полноценного и правильного питания предполагается снижение негативного воздействия химиотерапии и улучшения показателей крови.
Прогноз
Волосатоклеточный лейкоз отличается доброкачественным течением болезни. Он развивается медленно и отлично поддается своевременной терапии.
После 65 лет течение болезни усугубляет физическое старение организма. У этих больных симптомы заболевания нарастают стремительнее, а при хирургическом лечении и химиотерапии последствия тяжелее.
При адекватном лечении прогноз благоприятный — в 95% случаев выживаемость составляет более 10 лет. У пациентов после 70 лет выживаемость хорошая только в случае ранней диагностики заболевания. Если волосатоклеточный лейкоз не лечить, то средняя продолжительность жизни не превышает 5 лет. Причиной смертности в 25% случаев бывают именно осложнения.
Источник: https://pro-rak.com/limfaticheskaya-sistema/volosatokletochnyy-leykoz/
Волосатоклеточный лейкоз: симптомы, диагностика, лечение, прогноз
Волосатоклеточный лейкоз (ВКЛ) – хронический лимфоидный лейкоз, впервые описанный как отдельный вид в 1958 году и получивший название от формы аномальных В-лимфоцитов с характерными цитоплазматическими выпячиваниями, напоминающими под микроскопом волоски. Долгое время ВКЛ считался разновидностью хронического лимфолейкоза. С 2008 классификацией ВОЗ выделен в отдельную форму.
В МКБ 10 это заболевание имеет свой шифр С91.4. Другое название – лейкемический ретикулоэндотелиоз.
Причины и механизм развития
Этиология до сих пор не ясна, хотя некоторые исследователи предполагают причинную связь с воздействием бензола,фосфорорганических инсектицидов, растворителей, облучения, древесной пыли.
Стрелками отмечены «волосатые» клетки
Происходит мутация в генах, отвечающих за дифференцировку клональных предшественников В-лимфоцитов, в результате чего начинают размножаться аномальные «волосатые» клетки, которые инфильтрируют (заселяют) костный мозг, селезенку, печень, редко – другие органы и ткани. Объясняют это сродством рецепторов патологических клеток к селезеночному и печеночному эндотелию, а также строме костного мозга и селезенки.
Инфильтрация в костном мозге приводит к подавлению нормальных ростков кроветворения, в результате чего возникает нейтропения, анемия и тромбоцитопения.
Статистика
Данный вид лейкоза является редкой патологией. Частота его составляет 2% от всех лейкемий.
Средний возраст заболевших- 50 лет. Мужчины заболевают в 4 раза чаще женщин.
Клинические проявления
Болезнь долгое время может протекать бессимптомно, так как имеет индолентное (медленнопрогрессирующее) течение. Иногда он является случайной находкой при проведении общего анализа крови (выявляются характерные волосатые клетки).
Симптомы волосатоклеточного лейкоза проявляются тогда, когда идет заметное подавление ростков костного мозга и возникает панцитопения (снижение в крови нормальных клеток – нейтрофилов, тромбоцитов, эритроцитов). Поэтому основными признаками могут быть:
- Анемия. Проявляется слабостью, утомляемостью, одышкой при физической нагрузке, бледностью, выпадением волос.
- Тромбоцитопения. Склонность к кровотечениям, кровоточивость десен, мелкопятнистая сыпь на коже.
- Нейтропения. Частые инфекционные заболевания, вызываемые как патогенной, так и условнопатогенной флорой, а также туберкулез, грибковые поражения. Может проявляться субфебрильной длительной температурой.
- Спленомегалия –увеличение селезенки встречается у 80% пациентов. Характеризуется дискомфортом и тяжестью в левом подреберье и левой половине живота.
- Увеличение печени бывает реже, только в 20% случаев. Возможна тяжесть в правом подреберье.
- Гиперплазия (увеличение ) периферических лимфатических узлов встречается редко, не более чем в 10% случаев. Увеличение абдоминальных лимфоузлов возникает чаще — у 70% пациентов, но оно протекает в основном бессимптомно.
Диагностика
- Общий анализ крови. Выявляется снижение лейкоцитов (в большей степени нейтрофилов), эритроцитов, моноцитов и тромбоцитов. В периферической крови можно увидеть характерные «волосатые» клетки, но количество их может быть различным. Это крупные клетки с гомогенным округлым или овальным ядром, богатой бледной цитоплазмой с неровным краем, имеющей ворсинчатые отростки.
- Цитологическое исследование костного мозга. Характерных клеток в нем выявляется больше, чем в крови. Выполнение затрудняется тем, что при обычной пункции не всегда можно получить материал. Это также особенность ВКЛ, так как развивается фиброз (разрастание соединительной ткани) костного мозга, так называемый симптом «сухого мазка».
- Гистологическое исследование костного мозга с иммуногистохимическим анализом. Материл получают путем трепанобиопсии подвздошной кости. В биоптате выявляются фиброз, инфильтрация атипичными лимфоцитами, подавление нормальных ростков гемопоэза.
- Цитохимическое исследование лимфоцитов на ТRАР. В ворсинчатых клетках выявляется тартатустойчивая кислая фосфатаза. Этот фермент встречается и при других лимфопролиферативных заболеваниях, но именно для данной патологии характерна его высокая активность.
- Определение иммунофенотипа опухолевых клеток методом проточной цитометрии. Единого индикатора ВКЛ нет, оценивается довольно большое количество CD-маркеров. Наиболее информативен для дифдиагностики маркер CD 103, CD 123.
- УЗИ или КТ органов брюшной полости: оцениваются размеры печени, селезенки, внутрибрюшных лимфоузлов.
- Определение мутации BRAF V600Е в лимфоцитах крови или костного мозга иммуногистохимическим исследованием методом ПЦР. При ВКЛ данная мутация встречается в 95%. Это важный дифференциальный критерий, отличающий этот диагноз от других лимфопролиферативных заболеваний.
Критерии постановки диагноза
Предположить наличие ВКЛ можно, если выявляется:
- Увеличение селезенки.
- Снижение в крови лейкоцитов, моноцитов, тромбоцитов, эритроцитов (сразу всех групп клеток или какой-либо одной).
- Частые инфекции, гнойно-септические процессы.
Достоверными критериями являются:
Наличие «волосатых» клеток в мазке крови или костном мозге.
- Высокая активность TRAP.
- Специфичная лимфоидная инфильтрация костного мозга.
- Выявление иммунофенотипа лимфоидных клеток, характерных для ВКЛ.
- Установленная мутация BRAF V600Е.
Когда следует начинать лечение
ВКЛ долгое время протекает доброкачественно, без прогрессирования и без клинических симптомов. Поэтому, как и при хроническом лимфолейкозе, здесь часто применяется тактика «наблюдай и жди». После установки диагноза пациент примерно раз в квартал сдает анализ крови, раз в полгода проходит УЗИ брюшной полости. Лечение назначается только при прогрессировании заболевания.
Критерии для начала терапии:
- Выраженная цитопения с развитием клинических симптомов анемии, кровотечениями (гематокрит < 25%, тромбоциты < 50 тыс в 1 мл, нейтрофилы < 0,5 т в 1 мл).
- Частые инфекционные осложнения.
- Выраженная спленомегалия (увеличение нормальных размеров селезенки на 10 см. и более).
До середины 80-х годов единственным методом лечения ВКЛ была спленэктомия (удаление селезенки), так как терапия обычными для лейкозов цитостатиками результата не давала. Эта операция действительно приводила к быстрой нормализации картины крови, однако эффект от нее был кратковременный, заболевание в большинстве случаев рецидивировало.
С 1984 эту операцию успешно стали дополнять лечением альфа – интерфероном. С 1990 года в клиническую практику прочно вошли два препарата из группы аналогов пуринов – Пентостатин и Кладрибин. Их применение позволяет достичь у большинства больных полные стойкие ремиссии.
Спленэктомия перестала быть методом лечения первой линии, хотя в некоторых случаях эта операция все же применяется:
- При неясном диагнозе и спленомегалии (гистологическое исследование удаленной селезенки позволяет уточнить патологию).
- При значительном увеличении органа при несущественной инфильтрации костного мозга.
- Разрыве селезенки.
- При рефрактерности (устойчивости) к лекарственной терапии.
Схемы лечения
Перед началом лечения аналогами пуринов проводится терапия α- интерфероном. Интерфероны играют большую роль в противоопухолевом иммунитете. Цель их назначения – коррекция нейтропении и профилактика миелотоксического агранулоцитоза и инфекционных осложнений при лечении пуринами.
Длительность терапии α- интерфероном – 12-16 недель по 3 млн МЕ 3 раза в неделю подкожными инъекциями. При глубокой лейкопении применяются меньшие дозы – от 1 млн МЕ 2 раза в неделю.
При снижении уровня лимфоцитов до 50% введение интерферона прекращают и переходят к основному лечению.
Пентостатин
Это первый препарат из группы аналогов пурина, который стал применяться для лечения ВКЛ. Вводится внутривенно капельно каждые 2 недели, для достижения эффекта требуется от 4 до 10 введений.
Вызывает 74% полных и 20% частичных ремиссий заболевания.
Осложнения – подавление костномозгового кроветворения, инфекции, нефро и нейротоксичность.
Кладрибин
Применяется коротким курсом – 5 или 7 дней ежедневными подкожными введениями. Пятилетняя безрецидивная выживаемость после лечения этим препаратом – на уровне 80%. Осложнения наблюдаются реже, чем у пентостатина.
Таким образом, оба средства показывают примерно одинаковую эффективность, но более короткий курс и меньшая токсичность у кладрибина делают его средством выбора при лечении этого заболевания.
Эффект от лечения
Нормализация кроветворения происходит постепенно и достаточно медленно. Эффект от терапии оценивается не раньше чем через 6-12 месяцев. Основные критерии:
- Нормальные показатели клеточного состава крови и гемоглобина.
- Уменьшение размеров селезенки.
- Отсутствие в крови ворсинчатых клеток.
Если по истечении этого времени полная ремиссия не достигнута (а это бывает у 20% больных), проводится повторный курс , желательно с применением ритуксимаба.
Прогноз
ВКЛ очень хорошо отвечает на лечение перечисленными препаратами. Пятилетняя выживаемость при волосатоклеточном лейкозе пролеченных пациентов приближается к 90%.
Прослеженная десятилетняя выживаемость отмечается на уровне 56%, но причины смерти часто не связаны с основной патологией, а больше соответствуют общей структуре смертности данной возрастной группы (пациенты умирают в основном от кардиоваскулярных катастроф).
Прогностически неблагоприятными факторами считаются:
- Выраженная панцитопения с начала заболевания.
- Массивная лимфаденопатия внутрибрюшных узлов.
- Диагностика волосатоклеточного лейкоза у лиц младше 45 лет.
- Отсутствие эффекта от одного курса лечения.
Источник: https://RosOnco.ru/gemoblastozy/volosatokletochnyj-lejkoz
Волосатоклеточный лейкоз: лечение в Израиле в клинике Ихилов
Стоимость медицинских услуг мирового уровня обойдется в Израиле на 30% дешевле аналогичного лечения в Европе или США.
Благодаря огромному опыту и уникальным авторским методикам лечения профессора Ихилов буквально дарят жизнь, и в кратчайшие сроки смогут помочь справиться с болезнью.
В клинике Ихилов составляют оптимальные программы для борьбы с волосатоклеточным лейкозом, с учетом генетических и молекулярных тестов, которые подходят только вам.
Ведь медицина Израиля давно использует персонифицированную терапию при лечении тяжелых заболеваний, что гарантирует блестящие результаты избавления от волосатоклеточного лейкоза.
Терапия волосатоклеточного лейкоза в Израиле пройдет максимально быстро без назначения ненужных дорогостоящих процедур, потому что клиника Ихилов работает по международным медицинским протоколам. Это гарантия того, что ненужные виды медицинских услуг не включат в план лечения.
Успешная диагностика волосатоклеточного лейкоза и победа над этой болезнью в Израиле возможны благодаря ряду факторов.
Прежде всего, это использование новейших медицинских препаратов ведущих мировых производителей, контроль за качеством и оригинальностью которых осуществляется на государственном уровне.
Подделки, медикаменты сомнительных или малоизвестных производителей, устаревшие препараты с тяжелыми побочными эффектами при терапии волосатоклеточного лейкоза и других онкологических заболеваний в Израиле не используются.
Благодаря суперсовременному медицинскому оборудованию, которое разрабатывается в стране с учетом инновационных технологий и, израильские врачи устанавливают точные диагнозы.
Более 40% диагнозов, поставленных в других странах, в Израиле не подтверждаются, в том числе и диагноз «волосатоклеточный лейкоз».
Хирургические вмешательства (предпочтительно малоинвазивные и органосохраняющие) проводятся с использованием передового медоборудования.
Волосатоклеточный лейкоз: самый высокий процент излечения в Ихилов
Клиника имеет собственные уникальные инновационные наработки в области лечения онкологических заболеваний. Лечить волосатоклеточный лейкоз в Израиле – это лучшее решение при данной болезни. Вовремя начатая борьба с онкологическими заболеваниями крови, в том числе и с волосатоклеточным лейкозом, в большинстве случаев приводит к выздоровлению.
Врачи с мировым именем используют индивидуальный подход к лечению каждого пациента. Ведь онкологические заболевания требуют внимательного индивидуального подхода в сочетании с инновационными методами лечения. Израильские медики предпочитают щадящие малоинвазивные методы лечения волосатоклеточного лейкоза.
Поэтому химиотерапия или полихимиотерапия являются основными методами лечения волосоклеточного лейкоза.
Химиотерапия
Для химиотерапии волосатоклеточного лейкоза используются новейшие медицинские препараты, разработанные, в том числе и в Израиле. Широкий выбор препаратов новейшего поколения вызывают значительно меньше побочных эффектов и позволяет проводить развернутую успешную терапию волосатоклеточного лейкоза.
Как правило, процесс лечения делится на два этапа. На первом этапе подбираются препараты, которые полностью уничтожат раковые клетки и не дают им проникнуть в другие органы и системы. На втором – врачи добьются уничтожения всех остаточных явлений и предотвращения рецидива.
Огромный опыт высокопрофессиональных врачей клиники Ихилов и доступность самых эффективных препаратов последнего поколения позволяют добиться при этом методе лечения волосатоклеточного лейкоза блестящих результатов.
Использование полихимиотерапии – нескольких препаратов одновременно – дает возможность более сильного воздействия на лейкемические клетки. В результате системной химиотерапии врачи добиваются стойкой ремиссии.
Одновременно с полихимиотерапией при необходимости применяется интратекальное введение препаратов (в спинномозговую жидкость). Этот метод позволяет добиваться хороших результатов меньшими дозами препаратов, что также уменьшает побочные эффекты.
Используется при обнаружении раковых клеток в других участках организма. Химиотерапия при лечении волосатоклеточного лейкоза в Израиле очень эффективна, процент выздоровления достигает 90%.
Биологическое лечение
Биологический метод лечения рака направлен на повышение иммунитета пациента и самостоятельной борьбы организма со злокачественными клетками. Например, интерферон альфа успешно применяется при некоторых видах лейкоза.
Кроме того, есть биологические препараты, которые выборочно уничтожают раковые клетки. Биологические препараты помогают иммунной системе распознать раковые клетки и позволяют восстановить природные механизмы защиты организма.
Как правило, этот вид терапии применяется при неэффективности химиотерапии.
Таргетная терапия
Таргетная (мишень) терапия или терапия цели, как разновидность биологического лечения направлена на точное уничтожение препаратом лейкемических клеток без поражения здоровых клеток организма. При лечении волосатоклеточного лейкоза в Израиле также используется этот метод лечения.
Препараты для таргетной терапии получают благодаря новейшим методам биотехнологической обработки. Это направление активно и успешно развивается, много лекарственных препаратов для таргетной терапии находится в стадии клинических испытаний.
В настоящее время таргетная терапия не может заменить химиотерапию, но существенно повышает эффективность выздоровления при комбинированном лечении онкологических заболеваний.
Радиотерапия
Радиотерапия или лучевая терапия при лечении волосатоклеточного лейкоза осуществляется при помощи ускорителей. В клинике Ихилов используются суперсовременные ускорители Новалис, Трубим.
Они имеют систему трёхмерной визуализации в HD-качестве, позволяют контролировать движение и дыхание, и другие инновационные приспособления. Точные компьютерные расчеты дают возможность провести облучение пучками ионизирующего излучения только пораженных участков.
Здоровые клетки не подвергаются вредному воздействию и не поражаются. В клинике Ихилов используют как системную радиотерапию, так и прицельное облучение участков наибольшего скопления раковых клеток — лимфоузлов, селезенки и т.д.
Технология RapidArc, которая применяется в клинике Ихилов, сокращает общее время процедуры, облучение проводится под разными углами, что усиливает воздействие на пораженные участки и защищает здоровые ткани.
Оперативное лечение: трансплантация
Борьба с волосатоклеточным лейкозом проводится в Израиле всеми возможными способами на высоком уровне. При необходимости трансплантации костного мозга, в Израиле также окажут лучшую помощь. Именно в этой области израильская гематоонкология достигла существенного прогресса.
Сейчас трансплантация костного мозга не является сложнейшей и достаточно болезненной процедурой. Успехи израильских врачей позволили добиться возможности пересадки костного мозга не только от близкого родственника с частичной совместимостью.
Перед трансплантацией проводится предоперационная химиотерапия и иммунотерапия, после операции врачи наблюдают за состоянием пациента 1-1.5 месяца.
Лечение стволовыми клетками
Пересадка стволовых клеток активно применяется в клинике Ихилов. Для этого используют стволовые клетки периферийной крови, клетки пуповинной крови. Из них образуются здоровые клетки крови.
Врачи клиники проводят аутологичную трансплантацию – забор клеток у самого пациента до начала химиотерапии. Аллогенную трансплантацию – забор стволовых клеток у любого донора, при совместимости с пациентом.
Сингенетическую трансплантацию – пересадку стволовых клеток однояйцевого близнеца пациента.
При лечении онкологических заболеваний в Израиле, в том числе и волосатоклеточного лейкоза, именно передовые методы терапии в комплексе с традиционными зачастую позволяют достигнуть долгожданного выздоровления.
Современные медицинские процедуры
- Химиотерапия
- Спленэктомия
- Новейшая технология «Троянский конь»
День первый: начало лечения
В первый же день пребывания в Израиле пациента примет врач отдела онкологической диагностики клиники Ихилов. Он проведет первичный осмотр, и пациент получит направления на лабораторные и инструментальные исследования. Если пациент привозит результаты ранее пройденных исследований и их качество подтверждают израильские специалисты, необходимости в повторных исследованиях нет.
День второй: обследование
В этот день будут проведены все необходимые исследования, сданы все анализы для того, чтобы окончательно установить безошибочный диагноз.
При диагностике волосатоклеточного лейкоза некоторые результаты будут готовы на следующий день, для ряда исследований необходимо 6-10 дней.
Для диагностики волосатоклеточного лейкоза, которая в Израиле является быстрой и очень точной, могут понадобиться такие исследования:
- общий и развернутый анализы крови;
- аспирация и биопсия костного мозга;
- проверка предыдущей биопсии костного мозга;
- молекулярная и генетическая диагностика;
- ПЭТ КТ организма (компьютерная и позитронно-эмиссионная томография — уникальные инновационные методы диагностики, распознающие заболевание на самой ранней стадии);
- компьютерная томография;
- УЗИ органов брюшной полости и грудной полости.
День третий: постановка диагноза
На третий день пребывания в стране пациент узнает точный диагноз. Это определит будущую схему борьбы с волосатоклеточным лейкозом. Развернутую консультацию проведут ведущие врачи. Профессора-онкологи с мировым именем пригласят, если понадобится, специалистов других врачебных специальностей.
План терапии волосатоклеточного лейкоза составляется с учетом анамнеза, состояния пациента, данных лабораторных исследований и других диагностических процедур. Безошибочная диагностика и профессионализм ведущих врачей клиники обеспечат выбор максимально эффективной системы лечения и последующего выздоровления.
В клинике вы получите всю необходимую профессиональную медицинскую помощь для скорейшего выздоровления и возвращения на родину.
При составлении плана лечения волосатоклеточного лейкоза учитывается возраст, вес, сопутствующие заболевания, а главное – ДНК пациента.
Молекулярно-генетические характеристики каждого пациента определяются самыми современными методами диагностики.
Это позволяет определить уязвимость конкретных раковых клеток и выбрать оптимальную схему лечения. Персонализированный подход к лечению позволяет победить рак.
Диагностика – очень важный этап, который позволяет поставить правильный диагноз и определить необходимую схему эффективного лечения.
Израильские врачи назначают необходимые повторные исследования и дополнительное обследование для уточнения диагнозов, зачастую ошибочно поставленных в родной стране пациента.
А суперсовременное оборудование позволяет быстро и безошибочно провести все необходимые исследования.
Современные методы диагностики
Программы лечения в клинике Ихилов на 30% дешевле, чем аналогичные медицинские услуги в лучших европейских клиниках.
При выборе методов терапии волосатоклеточного лейкоза в Израиле в любой другой клинике, в клинике Ихилов вам предоставят бесплатный аудит. Специалисты проверят стоимость и план лечения на соответствие: проанализируют все назначенные процедуры и диагностические методы. Вы получите перечень и стоимость необходимых медицинских услуг в других клиниках Израиля, чтобы уберечься от мошенничества.
Предложения клиники Ихилов всегда оптимальны. Схемы терапии не включают лишних назначений и исследований. Медицинские услуги оплачиваются по мере прохождения, а не целиком.
От пациента не требуется предоплата, оплата услуг происходит без посредников, что снижает расходы. Кроме того, в клинике широко представлены бесплатные медицинские услуги. Задача врачей клиники – борьба за жизнь и здоровье человека.
И репутация центра безупречная, а достижения блестящие.
Клиника Ихилов на протяжение уже двух десятков лет предоставляет высокопрофессиональную медицинскую помощь пациентам в преодолении самых серьезных и трудных заболеваний.
За это время врачами клиники созданы уникальные разработки для оказания эффективной и успешной медицинской помощи.
Только в клинике Ихилов представлено лучшее в Израиле ультрасовременное оборудование последнего поколения для диагностики заболеваний. Основные преимущества лечения в клинике Ихилов:
- врачи с мировым именем пяти крупнейших клиник Израиля привлекаются для лечения пациента клиники по его желанию или по необходимости;
- многопрофильность клиники обеспечит пациента необходимой медицинской помощью при любых заболеваниях;
- суперсовременное оборудование гарантирует успешное выполнение сложнейших операций и точную ультрасовременную диагностику в рамках одной клиники;
- в план лечения войдут только необходимые медицинские услуги по разумным ценам.
Но главное достоинство клиники – высокий результат лечения. Врачи Ихилов возвращают здоровье более чем в 92%.
Каждый день пребывания в стране будет предельно заполнен в соответствии с заранее намеченным планом. С момента пребывания в Израиле и до отъезда пациента на родину, его постоянно будет сопровождать персональный консультант-переводчик.
Он поможет рационально распределить время, чтобы не потерять ни одной минуты. Консультант позаботится и о расписании медицинского обследования, и о бытовой стороне вашего пребывания в Израиле. Любые вопросы, которые возникнут, поможет решить консультант.
Поэтому, выбрав для лечения клинику Ихилов, вы не почувствуете себя одиноко.
Израильская медицина признана в мире одной из самых сильных и современных.
Комиссия по здравоохранению Европейской организации экономического сотрудничества и развития (OECD), протестировав главные израильские клиники, дала высшую оценку израильской системе здравоохранения.
Ежегодно в Израиль на лечение приезжают десятки тысяч пациентов из Европы (Германии, Польши, Болгарии), США, Украины, России, Иордании и др.
Источник: https://telavivhospital.org.il/disease/volosatokletochnyj-lejkoz/
Волосатоклеточный лейкоз: клинические рекомендации, протоколы лечения
Моно- и полихимиотерапия ВКЛ различными иными цитостатиками неэффективна. Глюкокортикостероиды противопоказаны ввиду неэффективности и существенного увеличения частоты и тяжести инфекционных осложнений, повышения летальности. Терапия гранулоцитарными ростовыми факторами в большинстве случаев не показана, за исключением длительного цитотоксического агранулоцитоза.
В случае глубокой анемии, при исключении других причин анемии (дефицит железа или витамина В12, и т.д.), кратковременно применяются эритропоэтины.
При лечении больных ВКЛ необходима крайняя настороженность в отношении инфекций – на фоне нейтропении часто развиваются пневмонии, синуситы, абсцессы в подкожной клетчатке, межмышечные абсцессы (особенно в мышцах ног).
Гипертермия при ВКЛ, в отличие от лимфом, не является симптомом интоксикации, и свидетельствует о наличии инфекционно-воспалительного процесса. Очаги инфекции при ВКЛ склонны к быстрой генерализации и требуют неотложного назначения антибактериальной терапии.
Нередко сочетание ВКЛ с туберкулезом.
Основной нерешённой проблемой в лечении ВКЛ в настоящее время является определение тактики лечения резистентных форм ВКЛ и вариантного ВКЛ.
Показания к началу лечения
Показания к началу терапии определяются индивидуально. При неглубокой цитопении и отсутствии симптомов заболевания допускается выжидательная тактика, при условии возможности регулярного контроля за пациентом.
Основными показаниями к проведению терапии являются выраженная или усугубляющаяся цитопения, наличие инфекционных осложнений и симптомная спленомегалия.
Схемы лечения
Препаратами, дающими максимальное число многолетних полных ремиссий у большинства пациентов (более 80%) при ВКЛ, являются аналоги нуклеозидов пентостатин и кладрибин.
Хотя рандомизированных исследований по сравнению эффективности пентостатина и кладрибина не проводилось, по данным разных исследований не получено больших различий в их эффективности. В то же время профиль токсичности и режим применения предпочтительнее у кладрибина.
Для профилактики послекурсового длительного и глубокого агранулоцитоза, пациентам с нейтропенией, перед терапией аналогами пуринов рекомендовано назначение интерферона-α.
Интерферон-α
Интерферон-α применяется в течение 12-16 недель до назначения аналога пурина (для коррекции нейтропении и профилактики длительного миелотоксического агранулоцитоза) в дозе 3 млн МЕ х 3 р/нед. подкожно.
В зависимости от показателей гемограммы и индивидуальной переносимости доза интерферона-α может варьировать от 1 до 5 млн МЕ и от 2 раз в неделю до ежедневного применения.
В связи с частым развитием гриппоподобного синдрома на начальных этапах применения интерферона-α терапию следует начинать с дозы 1 млн МЕ на фоне антипиретиков, постепенно увеличивая дозу до стандартной (3 млн МЕ).
При глубокой лейкопении интерферон-α необходимо применять с осторожностью, не форсируя дозу (из-за риска временного усугубления лейкопении). Целью терапии является снижение числа лимфоцитов в гемограмме до Интерферон-α можно не применять при незначительном лимфоцитозе и минимальной инфильтрации костного мозга и отменять в случае непереносимости или развития осложнений.
Кладрибин
При ВКЛ применяют 1 короткий (7 или 5 дней) курс кладрибина. В рандомизированных исследованиях не было выявлено различий в эффективности и переносимости препарата при разных режимах введения.
Одинаковая биодоступность кладрибина при подкожном и болюсном введении была подтверждена данными фармакологических исследований.
Учитывая удобство ежедневного подкожного введения препарата, данный режим является предпочтительным в терапии ВКЛ. Если терапия кладрибином назначается без предварительного курса интерферона-α и в условиях глубокой нейтропении, у ослабленного больного – возможно проведение лечения в дробном режиме: 1 введение в неделю, всего 6 введений.
Лечение кладрибином не требует специальной сопутствующей терапии (т.е. не назначаются антиэметики, водная нагрузка), за исключением применения ко-тримоксазола и ацикловира для профилактики инфекций (по показаниям; обязательно в случае нейтропении – до восстановления нейтрофилов >1,0 х 109/л).
Пентостатин
Пентостатин применяется в дозе 4 мг/м2 каждые 2 недели до достижения максимального ответа с последующими одной или двумя дополнительными инъекциями для консолидации достигнутого эффекта (обычно 4-10 введений).
Необходимо учитывать, что проведение терапии пентостатином возможно только пациентам с сохранной функцией почек (клиренс креатинина должен быть не менее 60 мл/мин.). При клиренсе от 40 до 60 мл/мин. доза редуцируется вдвое.
Препарат вводится путем внутривенной инфузии в объеме 1500 мл.
При проведении терапии аналогами пуринов необходимо учитывать следующее:
- Вне зависимости от выбранной схемы лечения аналогами пуринов, если при оценке результата через 6-12 мес полная ремиссия не была достигнута, возможно повторное проведение курса лечения, предпочтительно с добавлением ритуксимаба 375 мг/м2 4-8 введений.
- Пациенты, перенесшие после терапии аналогами пуринов герпетическую инфекцию или пневмоцистную пневмонию, должны получать ацикловир и ко-тримоксозол до тех пор, пока число CD4 – позитивных лимфоцитов не станет более 0,2 х 109/л.
- После проведения терапии аналогами пуринов пациенты пожизненно должны получать только облученные гемокомпоненты.
Оценка ответа на лечение
Эффект лечения проявляется постепенно, по мере уменьшения лимфоидной инфильтрации в костном мозге и селезенке и параллельного восстановления элементов нормального кроветворения, поэтому судить об эффективности терапии необходимо по динамике лабораторных показателей и размеров селезенки в течение длительного периода времени.
Так, оценка эффективности применения интерферона-α проводится не ранее чем через 8 недель после начала его применения.
При этом на фоне применения интерферона-α еще до уменьшения лимфоцитоза увеличиваются число тромбоцитов и уровень гемоглобина, уменьшается размер селезенки за счет снижения степени инфильтрации костного мозга и селезенки опухолевыми лимфоцитами.
Терапия считается эффективной при наличии положительной динамики по всем или нескольким параметрам (уменьшение цитопении, лимфоцитоза и моноцитопении, сокращение размеров селезенки и висцеральной лимфаденопатии). При снижении лимфоцитоза в крови примерно до 50% применение интерферона-α завершают и проводят курс химиотерапии аналогами пуринов.
На фоне курса лечения аналогами пуринов отмечаются закономерная лимфопения, и одновременно прирост тромбоцитов и уровня гемоглобина.
В течение первого месяца отмечается увеличение форменных элементов крови, однако полное восстановление гемограммы может потребовать нескольких месяцев, поэтому при наличии положительной динамики показателей крови полнота костномозговой ремиссии оценивается не ранее, чем через 6-12 месяцев после окончания химиотерапии.
Критерии ремиссии и резидуальной (остаточной) болезни
Полная ремиссия
- Отсутствие цитопении: гемоглобин > 120 г/л; нейтрофилы > 1,5 х 109/л; тромбоциты > 100 х 109/л.
- Отсутствие органомегалии: нормализация размеров селезенки, висцеральных лимфоузлов.
- Отсутствие «ворсинчатых» лимфоцитов в периферической крови и менее 1% в костном мозге.
Некоторые исследователи выделяют полную ремиссию с резидуальной болезнью – при наличии 1-5% «ворсинчатых» лимфоцитов в костном мозге.
Частичная ремиссия
- Отсутствие цитопении: гемоглобин > 120 г/л; нейтрофилы > 1,5 x 109/л; тромбоциты > 100 x 109/л.
- Уменьшение органомегалии и инфильтрации костного мозга более чем на 50%.
- Отсутствие «ворсинчатых» лимфоцитов в периферической крови, но >5% в костном мозге.
Улучшением считается нормализация одного из параметров без ухудшения других.
Длительной считается ремиссия дольше 5 лет.
Роль минимальной остаточной болезни при ВКЛ
Несмотря на очень хороший клинический ответ на терапию пентостатином и кладрибином, известно, что практически у всех пациентов после окончания лечения определяется минимальная остаточная болезнь (МОБ).
При оценке качества ремиссии послепроведенной терапии для выявления МОБ одного гистологического исследования костного мозга недостаточно, проводится иммуногистохимическое исследование с использованием анти – СD20 антитела для выявления остаточной популяции В–лимфоцитов, которые могут располагаться как кластерами (более трех CD20 – позитивных лимфоидных клеток), так и диффузно.
Данные некоторых исследований показали, что при проведении терапии ВКЛ аналогами пуринов в комбинации с ритуксимабом, у 90% пациентов при помощи молекулярных и иммунологических тестов МОБ не выявляется.
В то же время продемонстрировано, что МОБ может выявляться у больных на протяжении многих лет без признаков рецидиваи прогрессии заболевания.
Таким образом, полная эрадикация МОБ не должна являться целью лечения ВКЛ в рутинной клинической практике.
Терапия рецидивов и рефрактерных форм
Большинство пациентов, получавших терапию аналогами пуринов, в случае возникновения рецидива заболевания достигают повторной ремиссии как при терапии пентостатином, так и кладрибином.
Выбор препарата для лечения рецидива зависит от продолжительности первой ремиссии. Если она длилась менее 2 лет, рекомендуется замена пентостатина на кладрибин (и наоборот), ввиду отсутствия перекрестной резистентности между ними.
Если ремиссия была длительной, возможно применение препарата, который использовался в первой линии лечения.
- Вне зависимости от выбранного препарата, при лечении рецидива рекомендовано добавление ритуксимаба, особенно если продолжительность первой ремиссии была менее 5 лет.
- Продолжительность достигнутых полных ремиссий не зависит от количества линий предшествующей терапии, однако число больных с полными ремиссиями от курса к курсу уменьшается.
- При редких случаях резистентности ВКЛ к кладрибину и пентостатину, может быть рекомендован один из следующих вариантов лечения (или их последовательное применение):
- Добавление к аналогу пурина ритуксимаба 375 мг/м2 один раз в неделю в течение 2 месяцев (8 введений).
- Интерферон-α 3 млн МЕ/день до достижения максимального ответа с последующим переходом на введение этой дозы 3 раза в неделю.
- Бендамустин 90 — 70 мг/м2 в 1 — 2 дни, всего 6-8 введений с интервалом 28 дней, предпочтительно в сочетании с ритуксимабом 375 мг/м2 в 1 день, 6 курсов.
В качестве альтернативы при резистентном течении ВКЛ изучается применение антител анти-CD22 и анти-CD25.
При резистентном течении ВКЛ (в том числе при резистентности ко всем перечисленным схемам лечения) имеется положительный опыт достижения полной ремиссии при применении ингибитора мутации BRAFV600E – препарата вемурафениб. Препарат показан только при подтверждении у пациента наличия мутации BRAFV600E. Вемурафенибназначается внутрь в дозе 480 мг/сут в течение 2 мес, с коррекцией терапии в зависимости от достигнутого эффекта.
Диагностика и лечение вариантного ВКЛ
Вариантный ВКЛ в последней классификации ВОЗ 2008г рассматривается как отдельная нозологическая форма в разделе «Неклассифицируемая лимфома/лейкоз селезенки», вместе с лимфомой красной пульпы селезенки.
Вариантный ВКЛ еще более редкая патология, чем классическая форма заболевания и составляет примерно 10% от всехслучаев ВКЛ.
Четкое разграничение вариантного ВКЛ от классического ВКЛ и от лимфомы красной пульпы селезенки часто представляет проблему, ввиду сходства клинической картины и многих диагностических параметров.
Клинические проявления классической и вариантной ВКЛ в общих чертах схожи, однако при вариантный ВКЛ чаще протекает с лейкоцитозом и абсолютным лимфоцитозом, без моноцитопении. Костный мозг обычно гиперклеточный, с минимальными признаками фиброза.
Морфологически «ворсинчатые» лимфоциты при вариантном ВКЛ имеют большее сходство с пролимфоцитом, их ядро часто содержит 1-2 крупные нуклеолы.
Для фенотипа вариантной формы ВКЛ, в отличие от классической формы ВКЛ, характерно отсутствие экспрессии CD25, CD123, при наличии экспрессии остальных типичных для ВКЛ маркеров: CD19, CD20, CD22, CD11c, CD25, CD103, FMC7. Кроме этого, при вариантном ВКЛ обычно отсутствуют TRAP и Annexin A1.
Также для вариантного ВКЛ, в отличие от классического, характерно отсутствие мутации BRAF V600E в лейкозных клетках.
Лечение вариантной формы ВКЛ до настоящего времени однозначно не определено. Вследствие редкости заболевания рандомизированных клинических исследований по сравнению эффективности различных методов лечения при вариантном ВКЛ не проведено. По данным большинства исследователей, аналоги пурина менее эффективны, и чащепозволяют достичь лишь частичной ремиссии или улучшения.
Используются все вышеперечисленные методы лечения, предпочтительным считается сочетание аналога пурина с ритуксимабом.
Применяется длительная терапия интерфероном-α. При выраженной спленомегалии в первой линии лечения используют спленэктомию.
Изучается эффективность лечения антителами анти-CD22 и анти-CD25. У молодых пациентов возможен вариант лечения с применением трансплантация костного мозга. Не показано применение вемурафениба, в связи с отсутствием мутации BRAFV600E при вариантном ВКЛ.
Схемы терапии
Интерферон-α
- Стандартный режим применения интерферона-α – 3 млн МЕ х 3 раза в неделю подкожно.
- При глубокой лейкопении – интерферон-α 1 млн МЕ х 2-3 раза в неделю.
- При отсутствии лейкопении и удовлетворительной переносимости – возможно назначение интерферона-α 3 млн МЕ х ежедневно.
Кладрибин
Стандартный режим применения кладрибина:
- 0,1мг/кг/сут х 7 дней подкожно* или
- 0,14 мг/кг/сут х 5 дней подкожно*.
- *возможно введение кладрибина в виде постоянной или двухчасовой инфузии.
- Проводится 1 курс.
- Вариант режима применения кладрибина – при проведении курса у больного с глубокой нейтропенией:
- 0,14 мг/кг/день х 1 раз в неделю х 6 недель в виде подкожной инъекции или двухчасовой внутривенной инфузии.
Кладрибин + ритуксимаб (CR)
Кладрибин в одном из указанных режимов (1 курс) + ритуксимаб 375 мг/м2 № 4 – 8 (возможный интервал между введениями ритуксимаба – от 1 нед до 3 мес).
Источник: https://bz.medvestnik.ru/nosology/Volosatokletochnyi-leikoz.html/recomendations/treatment
Волосатоклеточный лейкоз у взрослых. Клинические рекомендации
- волосатоклеточный лейкоз
- спленомегалия
- спленэктомия
- лимфоцитоз
- кладрибин
- интерферон-альфа
- глюкокортикостероиды
- ВКЛ – волосатоклеточный лейкоз
- Интерферон-? – интерферон-альфа
- ИГХ – иммуногистохимическое исследование
- TRAP – тартрат-устойчивая кислая фосфатаза
- КТ-компьютерная томография
- ECOG – шкала определения статуса больного
- ПЦР — полимеразной цепной реакции
Термины и определения
Иммунофенотипирование (методом проточной цитометрии) – определение фенотипа клеток путем выявления на них CD-маркеров (кластеров дифференцировки) в жидком образце (кровь) или суспензии клеток (костный мозг, биологические жидкости).
Иммуногистохимическое исследование – исследование фенотипа клеток путем определения CD-маркеров на твердых образцах (парафиновых блоках) биоптата костного мозга или селезенки.
1. Краткая информация
1.1 Определение
Волосатоклеточный лейкоз (ВКЛ) – редкое хроническое B-клеточное лимфопролиферативное заболевание, в большинстве случаев поражающее костный мозг и селезенку. Его субстратом являются лимфоидные клетки с характерной морфологией – крупные размеры, округлое ядро и выросты-«волоски» цитоплазмы, от которых произошло название заболевания.
1.2 Этиология и патогенез
Этиология ВКЛ, как и прочих лейкозов, неизвестна. В патогенезе заболевания важную роль играет активирующая мутация V600E гена BRAF. Естественное течение ВКЛ варьирует от доброкачественного, с медленным нарастанием проявлений заболевания в течение многих лет, до быстрого прогрессирования с появлением симптомной цитопении и/или спленомегалии.
1.3 Эпидемиология
ВКЛ составляет примерно 2% от всех лейкозов взрослых и 8% от других хронических лимфопролиферативных заболеваний. Этот вид лейкоза чаще всего встречается среди мужчин средней возрастной группы (соотношение мужчин и женщин составляет 2-4:1, медиана возраста – более 50 лет), однако известны случаи заболевания в молодом (моложе 30-40 лет) возрасте.
1.4 Кодирование по МКБ 10
С91.4 — Волосатоклеточный лейкоз
1.5 Классификация
Общепринятой классификации ВКЛ не существует, обычно выделяют начальную и развернутую фазы впервые выявленного заболевания, ремиссию (полную или частичную), рецидив (ранний или поздний), резистентное течение заболевания.
1.6. Клинические признаки
В типичном случае КЛ проявляется спленомегалией, (пан)цитопенией, лимфоцитозом с ворсинчатыми лимфоцитами, нейтропенией, моноцитопенией.
Клинические проявления ВКЛ могут варьировать от минимальных или вообще полностью отсутствовать (и тогда заболевание является случайной находкой при обследовании) до выраженных симптомов спленомегалии и цитопении. Для ВКЛ характерны лейкопения с нейтропенией и моноцитопенией, а также анемия и тромбоцитопения.
В 95% случаев в крови пациентов обнаруживают характерные «волосатые» лимфоциты, но количество их может быть различным. Типично для ВКЛ увеличение селезенки — от незначительного до гигантского, однако встречаются варианты ВКЛ без спленомегалии. У 15-25% пациентов выявляется увеличение висцеральных лимфоузлов (обычно абдоминальных).
При обнаружении увеличения внутригрудных лимфоузлов необходимо исключение туберкулезного поражения; в случае выявления сочетания туберкулеза и ВКЛ необходимо проводить лечение обоих заболеваний одновременно.
Клинические симптомы цитопении (одно-, двух- или трехростковой) зависят от степени ее выраженности, но в целом анемия подолгу бывает компенсированной, тромбоцитопения часто бессимптомная или с умеренно выраженным геморрагическим синдромом. Основное жизнеугрожающее осложнение ВКЛ – воспалительно-инфекционные процессы, склонные к септическому течению и абсцедированию.
Нейролейкемия нехарактерна для ВКЛ, менингеальные симптомы требуют исключения бактериального, вирусного или туберкулезного менингита. Специфическое поражение нелимфатических органов встречается также крайне редко, клиническая картина при этом может отсутствовать или зависит от локализации поражения (кожа, кости, легкие, почки, центральная нервная система и др.).
Исключением служит специфическая диффузная лимфоидная инфильтрация печени, всегда присутствующая при ВКЛ, но обычно не приводящая к увеличению или нарушению функции органа. Крайне редко при ВКЛ встречается изолированное экстрамедулярное поражение – например, поражение осевого скелета (позвонки, крестец, таз) с мягкотканным компонентом.
Наличие экстрамедулярного очага поражения должно быть верифицировано морфологическим, иммунофенотипическим (предпочтительно) или иммуногистохимическим исследованием, а в случае изолированного экстрамедулярного поражения (при отсутствии типичной картины ВКЛ) – определением мутации BRAFV600E.
Частота встречаемости клинико-лабораторных проявлений ВКЛ:
- Спленомегалия — у 80% пациентов.
- Лейкопения – у 70% пациентов.
- Нейтропения — у 75% пациентов.
- Моноцитопения — у 90% пациентов.
- «Волосатые» лимфоциты в мазках периферической крови — у 95% пациентов.
- Тромбоцитопения — у 80% пациентов.
- Анемия — у 70% пациентов.
- Абдоминальная лимфаденопатия — у 15-25% пациентов.
- Моноклональная гаммапатия – у 10% пациентов.
2. Диагностика
Диагноз ВКЛ устанавливается по совокупности лабораторных и инструментальных данных исследования крови, костного мозга, селезенки.
2.1. Жалобы и анамнез
- При выраженной анемии – слабость, одышка, сердцебиение, головокружение, усиливающиеся при физической нагрузке.
- При выраженной тромбоцитопении – геморрагический синдром (редко).
- При нейтропении – гипертермия, частые инфекционно-воспалительные заболевания, иногда с тяжелым жизнеугрожающим течением (абсцедирование, пневмония, сепсис)
- При спленомегалии – уплотнение и чувство тяжести в эпигастрии и левой половине живота.
- Рекомендуется уточнение семейного анамнеза о наличии заболевания системы крови у родственников.
- Поскольку заболевание в большинстве случаев развивается постепенно и длительно, жалобы долго могут отсутствовать, несмотря на выраженную цитопению и спленомегалию.
2.2. Физикальное обследование
- Осмотр по органам и системам с оценкой признаков анемии, геморрагического синдрома, воспалительных очагов;
- Пальпация всех групп периферических лимфатических узлов, печени, селезенки, осмотр миндалин и полости рта;
- Определение наличия В-симптомов;
- Определение статуса по ECOG (0-4).
2.3. Лабораторная диагностика
- Рекомендуется выполнить клинический анализ крови с развернутой лейкоцитарной формулой.
Уровень убедительности рекомендаций A (уровень достоверности I)
Источник: https://medi.ru/klinicheskie-rekomendatsii/volosatokletochnyj-lejkoz-u-vzroslykh_14337/