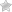Рентгенологическая картина остеобластокластом длинных трубчатых костей. Пораженный отрезок кости представляется асимметрично вздутым. Кортикальный слой неравномерно истончен, часто бывает волнистым, может разрушаться на большом протяжении.
В месте перерыва кортикальный слой бывает разволокненным или заострен в виде «отточенного карандаша», что имитирует в ряде случаев «периостальный козырек» при остеогенной саркоме.
Опухоль, разрушая кортикальный слой, может выходить за пределы кости в виде мягкотканной тени.
Различают ячеисто-трабекулярную и литическую фазы остеобластокластомы. В первом случае определяются очаги деструкции костной ткани, как бы разделенные перегородками. Литическая фаза характеризуется наличием очага сплошной деструкции.
Очаг деструкции располагается асимметрично по отношению к центральной оси кости, но увеличиваясь может занимать весь поперечник кости. Характерно четкое ограничение очага деструкции от неповрежденной кости.
Костно-мозговой канал отделен от опухоли замыкательной пластинкой.
Диагноз остеобластокластомы длинных трубчатых костей представляется подчас сложным. Наибольшие затруднения бывают в рентгенологической дифференциальной диагностике остеобластокластом с остеогенной саркомой, костной кистой и аиевризматической кистой.
Важное значение в дифференциальной диагностике приобретают такие клинико-рентгенологические показатели, как возраст больного, анамнез заболевания, локализация очага поражения.
Аневризматическая киста в длинных трубчатых костях, в отличие от остеобластокластомы, локализуется в диафизе или метафизе.
При эксцентричном расположении аневризматической костной кисты определяется локальное вздутие кости, истончение кортикального слоя, иногда расположение костных перекладин перпендикулярно к длиннику кисты.
Аневризматическая костная киста в отличие от остеобластокластомы, в этих случаях преимущественно вытянута по длиннику кости и может иметь известковые включения (А. Е. Рубашева, 1961). При центральной аневризматической кисте отмечается симметричное вздутие метафиза или диафиза, что не типично для остеобластокластомы.
За остеобластокластому может быть ошибочно принята монооссальная форма фиброзной остеодисплазии длинной трубчатой кости. Однако фиброзная остеодисплазия проявляется, как правило, в первом или начале второго десятилетия жизни ребенка (М. В. Волков, Л. И. Самойлова, 1966; Furst, Schapiro, 1964).
формация кости проявляется в виде искривления ее, укорочения, реже удлинения, но не выраженного вздутия, имеющего место при остеобластокластоме. При фиброзной остеодисплазии патологический процесс, как правило, локализуется в метафизах и диафизах трубчатых костей.
Возможно утолщение кортикального слоя (компенсаторное), наличие зон склероза вокруг очагов деструкции, что не характерно для остеобластокластомы.
Кроме того, при фиброзной остеодисплазии не наблюдается присущего для остеобластокластомы выраженного болевого симптома, быстрого прогрессировать процесса с наклонностью роста в сторону сустава, прорыва кортикального слоя с выходом опухоли в мягкие ткани.
Из плоских костей чаще всего наблюдаются изменения тазовых костей и лопатки. Нижняя челюсть поражается, примерно в 10% случаев. Характерны также солитарность и изолированность поражения.
Определяется вздутие кости, истончение, волнистость или разрушение кортикального слоя и четкое ограничение патологически измененного участка кости.
При литической фазе превалирует разрушение кортикального слоя, при ячеисто-трабекулярной фазе — истончение и волнистость последнего.
Наибольшие дифференциальные трудности возникают при локализации остеобластокластомы в нижней челюсти. В этих случаях остеобластокластома имеет большое сходство с адамантиномой, одонтомой, фибромой кости и истинной фолликулярной кистой.
Причины развития
Особенность остеобластокластомы состоит в том, что с течением времени она может трансформироваться в злокачественную опухоль. Первично злокачественная остеобластокластома встречается крайне редко.
Несмотря на то, что медицинской науке болезнь известна с XIX века, причины ее развития до настоящего времени точно не сформулированы. Предполагают, что в развитии остеобластокластомы определенную роль играют:
- воспалительные процессы костной ткани и надкостницы;
- травмы пораженной области, особенно, если они возникают несколько раз в одном и том же месте.
- Литическая, для которой характерен быстрый рост и разрушение кортикального слоя кости (так называемого компактного вещества).
- Ячеисто-трабекулярная – характеризуется образованием очагов разрушения костной ткани, разделенных перегородками (структура опухоли похожа на мыльные пузыри). Эта форма делится на два подвида:
- активно-кистозная – опухоль не имеет четких границ, растет, кортикальный слой кости истончается, а сама кость веретенообразно вздувается;
- пассивно-кистозная – не обладает тенденцией к росту и имеет четкие границы.
Симптомы
Начальная стадия заболевания протекает бессимптомно, поэтому уловить момент, когда опухоль только начинает развиваться в организме крайне сложно.
Основными симптомами патологии являются:
- Боль – первый признак литической формы остеобластокластомы. Она наблюдается при движении и пальпации пораженной области.
- С ростом опухоли болевые ощущения усиливаются, пораженная область увеличивается в размерах, движения в близлежащем суставе становятся затруднительными, иногда нарушается функция всей конечности.
- Местные проявления: покраснение, отечность, появление сосудистого рисунка над опухолью.
- Характерный признак – крепитация (или хруст) при надавливании на опухоль. Это говорит о разрушении костной ткани.
- Патологические переломы – как правило, являются первым клиническим проявлением активно-кистозной формы. Сроки заживления таких переломов обычные, но рост опухоли после него не прекращается, а в некоторых случаях может даже усилиться.
Как уже было сказано выше, возможна малигнизация (или озлокачествление) опухоли, результатом которой будет:
- усиление интенсивности болей;
- быстрый рост опухоли, которая может затрагивать другие органы и ткани;
- увеличение в размерах очага разрушения костной ткани, отсутствие его четких границ;
- в некоторых случаях развиваются метастазы.
Для постановки точного диагноза проводятся следующие мероприятия:
- Сбор врачом анамнеза (врач спросит, с чего началось заболевание, какие жалобы пациент предъявляет в настоящее время, была ли подобная патология диагностирована у родственников).
- Осмотр (визуальный осмотр и пальпация пораженной области).
- Рентгенологическое исследование, одно из самых информативных методов, – позволит точно определить локализацию опухоли и ее вид.
- При необходимости проводится МРТ или КТ, при помощи которых получают серию послойных снимков и оценивают глубину поражения тканей.
- Для окончательной установки диагноза – биопсия пораженной ткани (забор части опухоли для оценки ее доброкачественности). Чаще всего результаты этого исследования необходимы перед операцией.
Удаление опухоли
- видом опухоли;
- характером ее роста;
- локализацией.
Операция заключается в удалении новообразования вместе с участком кости. Часть кости, удаленная в процессе операции заменяется эксплантатом.
Существует еще один способ лечения остеобластокластомы – лучевая терапия. Она проводится:
- на ранних этапах развития болезни;
- если опухоль располагается в месте, недоступном для хирурга (тазовые кости, позвоночник и др);
- при отказе пациента от оперативного вмешательства.
В большинстве случаев после проведенного лечения по поводу доброкачественной остеобластокластомы прогноз благоприятный. Однако не стоит забывать и о возможных осложнениях болезни:
- Рецидив остеобластокластомы – случается редко и проходит по тому же механизму, что и предыдущая опухоль. При выполненной ампутации конечности возможность рецидива сведена к нулю.
- Озлокачествление. По некоторым данным провоцирующими факторами выступают:
- беременность;
- ионизирующее излучение;
- травмы.
Источник: https://simptomi.online/bolezni/sustavy-i-kosti/vopros-39-osteoblastoklastoma-klinika-diagnostika-lechenie.html
Гигантоклеточная опухоль (остеобластокластома) у детей и подростков — клиническая картина, диагностика и лечение
1052
Гигантоклеточная опухоль — это, как правило, солитарная опухоль кости челюсти. Она характеризуется своеобразным клиническим течением, полиморфной рентгенологической картиной и особым видом кровообращения, обусловливающим специфическую гистологическую картину. По данным нашей клиники, гигантоклеточная опухоль, или остеобластокластома, встречается в 25% случаев опухолей и опухолеподобных образований лицевого скелета в детском возрасте. Эта опухоль челюстных костей с широко распространенным в нашей стране названием «остеобластокластома» была клинически известна еще в глубокой древности. Так, Амбруаз Паре (1598), говоря о подобных опухолях челюстей, отмечал их багрово-красный цвет, безболезненность, излечение лосле выскабливания и нередкое местное рецидивирование после этого. По данным автора, гигантоклеточную опухоль можно ошибочно принять за злокачественную опухоль. Впервые это заболевание описали W. A. Cooper и H. W. Тrаwers (1818), наблюдавшие злокачественную гигантоклеточную опухоль. Доброкачественная гигантоклеточная опухоль впервые описана I. Paget (1853) под названием «коричневая, или миеловидная, опухоль», а затем Е. Nelaton (1856), который назвал ее «опухолью из миелоплаксов» (миелоплаксы — гигантские клетки типа остеокластов, по терминологии Н. Roden, 1859). Это новообразование было известно под названиями «местный фиброзный остит», «местная фиброзная остеодистрофия», «гигантома», «гигантоклеточная остеодистрофия», «гигантоклеточная фиброма». М. Stewart (1922) предложил термин «остеокластома». По рекомендации крупнейшего советского патологоанатома А. В. Русакова опухоли дано название «остеобластокластома». Оно наиболее точно отражает сущность процесса: опухоль относится к группе опухолей собственно костной ткани остеогенного происхождения и наблюдается как в доброкачественном, так и в злокачественном варианте [Русаков А. В., 1959; Виноградова Т. П., 1973; Волков М. В., 1985, и др.].
В зависимости от характера роста мы различаем два вида доброкачественной остеобластокластомы: литическую, характеризующуюся быстрым ростом и значительными разрушениями кости литического характера, что на рентгенограммах, сделанных в динамике, напоминает картину злокачественного роста, и ячеистую, которой свойственно более медленное увеличение ячеистого очага. Описанная А. В. Русаковым и Т. П. Виноградовой кистозная форма расценивалась патологоанатомами как исход остеобластокластомы. В настоящее время костные неэпителиальные кисты рассматриваются нами в соответствии с Международной гистологической классификацией опухолей (МГКО).
Гигантоклеточная опухоль челюстных костей наблюдается в молодом возрасте: 60% больных составляют лица моложе 30 лет. В 175 наблюдениях, которыми мы располагали к 1984 г., большинство составляли дети 8-16 лет. По возрасту дети с гигантоклеточными опухолями челюстных костей распределялись следующим образом: до 1 года — 3, от 1 года до 3 лет — 6, от 4 до 7 лет — 38, от 8 до 11 лет — 60, от 12 до 15 лет — 68 детей. Среди больных было 109 (62,3%) мальчиков и 66 (37,7%) девочек. При гигантоклеточных опухолях в других костях скелета у детей соотношение почти не изменяется (58% мальчиков и 42% девочек) [Волков М. В., 1974]. Гигантоклеточная опухоль чаще всего локализуется в нижней челюсти в области малых и больших коренных зубов и в верхней челюсти, причем у большинства больных в области малых коренных зубов. Преимущественного поражения той или иной стороны челюстей в детском возрасте не отмечено.
По данным наших наблюдений, к редким локализациям гигантоклеточной опухоли следует отнести поражение скуловой кости и венечного отростка нижней челюсти.
При распознавании гигантоклеточной опухоли очень важно учитывать одиночность очага. Множественное поражение костей скелета встречается при многокостной регионарной фиброзной дисплазии или болезни Реклингхаузена. Начало заболевания при литической и ячеистой формах неодинаковое. Первыми признаками при еще не прощупываемой опухоли могут быть боли. При клинически выраженной опухоли отмечаются чувствительность и потепление кожи в области расположения опухоли. При истончении кортикального слоя и в отсутствие его наряду с болями в покое появляется боль при пальпации. При прорастании опухоли за пределы кортикального слоя кости слизистая оболочка рта приобретает синюшно-багровую окраску. Под ней пальпируется мягкотканное образование. В области поражения могут быть патологические переломы челюсти; на верхней челюсти отмечается прорастание опухоли в верхнечелюстную, пазуху, полость носа и другие кости лицевогого скелета. Литическая форма гигантоклеточной опухоли нередко диагностируется как остеолитическая саркома челюсти. Больная М., 15 лет, поступила в клинику с жалобами на быстро растущую опухоль в области угла нижней челюсти справа. Полгода назад появились припухлость в поднижнечелюстной области справа и затрудненное открывание рта. Диагностирована ангина, во время которой проводилась УВЧ-терапия. После этого быстро развилось утолщение челюсти. Врач районной поликлиники направил больную в нашу клинику с диагнозом «саркома». При осмотре: асимметрия лица за счет припухлости угла и тела челюсти справа. По сравнению с другими участками кожа в этой области заметно гиперемирована, собрана в складку, подкожные вены расширены. Пальпация в области утолщения челюсти болезненна. Поднижнечелюстные лимфатические узлы увеличены, безболезненны. Открывание болезненно. Слизистая оболочка над опухолью несколько цианотична, венозная сеть сосудов подслизистого слоя расширена. Переходная складка сглажена за счет выбухания опухоли; 7 | зуб резко подвижен. Патологическая подвижность фрагментов кости нижней челюсти. Прикус нарушен. Электровозбудимость пульпы 7 | зуба резко снижена. Рентгенограмма: дефект кости в пределах от 5 | до 7 зуба с неровными, смазанными границами. Кость резко вздута и истончена. Корни 7 | зуба резервированы. Непрерывность тела челюсти нарушена, малый фрагмент ее смещен вверх. Диагноз: остеолитическая саркома, литическая форма остеобластокластомы. Гистологическое исследование ввиду недостаточности биопсированного материала определенного ответа не дало, но элементов злокачественного роста не обнаружено. Произведена резекция нижней челюсти в пределах здоровой ткани. При гистологическом исследовании операционного материала обнаружена остеобластокластома (гигантоклеточная опухоль). Клинические симптомы при этой форме гигантоклеточной опухоли появляются быстро, что значительно затрудняет дифференциацию от остеолитической саркомы. При ячеистой форме опухоль чаще наблюдается в возрасте 3-5 лет и вначале развивается бессимптомно. Следует подчеркнуть, что по темпам роста ячеистые формы гигантоклеточной опухоли отличаются друг от друга в весьма широких пределах.
При ячеистой форме опухоль развивается на одном участке верхней или нижней челюсти, в большинстве случаев без внешнего воздействия, безболезненно, незаметно для ребенка и родителей. Кость в этом месте с бугристой поверхностью, диффузно утолщена. Отграничить опухоль от здоровых — участков клинически не удается. Челюсть часто имеет веретенообразную форму.
Зубы, находящиеся в области опухоли, редко меняют положение и бывают подвижными. Слизистая оболочка альвеолярного отростка, покрывающая опухоль, несколько анемичная и блестящая. Рис. 37. Остеобластокластома верхней челюсти — рентгенограмма в боковой проекции
Пальпация слегка болезненна. У детей старше 5 лет может выявляться, симптом пергаментного хруста, или хруста снега, который объясняется вдавлением и мельчайшими переломами кортикального слоя.
У детей младшего возраста симптом пергаментного хруста при различных новообразованиях отсутствует в связи с эластичнастью растущей кости.
При поражении верхней челюсти деление опухолей на ячеистую и литическую формы весьма условно из-за отсутствия выраженных дифференциальных признаков.
При ячеистой форме в очаге поражения отмечаются множество мелких ячеистых образований, отделенные друг от друга костными перегородками различной толщины (рис. 38). Рис. 38. Остеобластокластома нижней челюсти. Рентгенограмма аксиальной проекции.
Рост опухоли происходит в основном вдоль горизонтальной оси тела нижней челюсти. Четкость границ опухоли определяется не со всех сторон. Значительное истончение и рассасывание кортикального слоя в нижней челюсти наблюдается реже, чем в верхней. Реакции со стороны надкостницы нет. Подобная картина во многом сходна с рентгеновской картиной амелобластомы (адамантиномы).
Макроскопически в опухоли литической формы выявляется ткань темно-красного цвета, напоминающая ягоду ежевики. На разрезе опухоль нередко окрашена в бурый цвет («бурая опухоль», по терминологии немецких авторов). Имеются участки желто-серой плотной ткани.
Иногда встречаются белесоватые прожилки и кисты. По консистенции опухоль напоминает плавленый сыр. При пункции получают некоторое количество кровянистой жидкости.
Костная ткань в месте расположения опухоли подвергается рассасыванию и может просвечивать через слизистую оболочку, покрывающую опухоль.
При ячеистой форме поражения кортикальный слой кости более плотный. Опухоль больше распространяется в горизонтальном направлении челюсти по костномозговым пространствам. Ткань опухоли располагается среди костных перекладин и напоминает паренхиматозную ткань печени; отмечается большое количество кист (рис. 39). Рис. 39. Остеобластокластома — ячеистая форма. Препарат резецированной челюсти. Основными элементами опухоли являются мелкие одноядерные клетки с округлым или овальным ядром типа остеобластов, между которыми рассеяны многоядерные клетки-гиганты типа остеокластов с центральным расположением ядер.
Наряду с этим в опухоли можно наблюдать серозные и кровяные кисты или кровяные поля, окаймленные гигантскими клетками. А. В. Русаков (1952), Т. П. Виноградова и А. М.
Вахуркина (1962, 1973) подтвердили, что это особый эмбриональный вид кровообращения в опухоли: кровь движется не по сосудам, а между опухолевыми элементами, напоминая реку, протекающую через болото.
Такая система циркуляции крови создает условия для отстоя плазмы, оседания эритроцитов, в результате чего и возникают их распад, образование серозных и кровяных кист, а скопление гемосидерина придает опухоли бурую окраску.
Диагностика гигантоклеточной опухоли в челюстных костях трудна вследствие ее сходства с другими патологическими процессами: остеогенной саркомой, саркомой Юинга, эозинофильной гранулемой, амелобластомой, фиброзной дисплазией, аневризмальной костной кистой, хондромой (энхондромой). Особые затруднения возникают при локализации опухоли в верхней челюсти, где рентгенологические признаки теряют свою типичность. В отдельных случаях диагностическая пункция кости помогает поставить предварительный диагноз на основании характера пунктата (кровь или белковая жидкость с примесью кристаллов холестерина). Следует отметить, что большинство больных с литической формой опухоли поступили в нашу клинику с диагнозом остеогенной саркомы. В раннем детском возрасте быстрый рост опухоли и лизис кости были основанием для такой диагностической ошибки.
Окончательный диагноз устанавливают, сравнивая данные клинического и рентгенологического исследований и инцизионной биопсии.
Лечение детей с гигантоклеточными опухолями хирургическое. Лучевую терапию опухоли, применяемую отдельными авторами у взрослых, детям не назначают. Против лучевой терапии гигантоклеточных опухолей у детей и взрослых и за преимущества оперативного лечения высказалось большинство участников VII Международного конгресса ортопедов в 1957 г. (D. С. Dahlin, N. Capener и др.), а также симпозиума по остеобластокластомам в Москве в 1960 г. (Н. Н. Приоров, И. Т. Шевченко, В. Я. Шлапоберский, С. Д. Терневский, М. В. Волков). Сторонниками комбинированного лечения являются И. А. Кожевников и Б. А. Аксенов (1960), Н. Н. Мазалова (1960). Б. М. Эйдельштейн (1960) и американские хирурги во главе с В. L. Coley категорически высказываются против комбинированного метода лечения гигантоклеточных опухолей, считая,что после этого отмечается наибольший процент малигнизации первично доброкачественных форм опухоли в случаях их рецидивирования. С этим согласны и рентгено-радиологи [Бенцианова В. М., Бальсевич С. Я., 1960], имеющие большой опыт в лечении остеобластокластом челюстных костей. На малую эффективность рентгенотерапии остеобластокластом и факты нарушения зон роста у детей под влиянием этого лечения указывают М. В. Волков (1974), L. Lichtenstein (1957) и др. Противник рентгенотерапии гигантоклеточных опухолей костей у детей S. Cade (1949) отметил ее вред и отрицательное влияние на рост челюстей. По его мнению, о последствиях лечения детей этим методом можно судить не раньше чем через 10-15 лет. Автор ссылается на 11 случаев озлокачествления первично доброкачественных опухолей, причем в одном из них малигнизация произошла через 22 года после лучевой терапии. Комбинированное лечение проведено нами 29 детям. Из них у 8 детей возник рецидив роста литической формы опухоли, причем у 3 дважды — после рентгенотерапии и выскабливания. Рентгенотерапия проведена у 3 больных. Из них у мальчика 14 лет с литической формой опухоли, несмотря на два курса лучевого лечения, рост опухоли не прекратился. Наш опыт подтверждает положение, что первое место в терапии гигантоклеточных опухолей у детей должно быть отведено хирургическому лечению. Хирургическое лечение остеобластокластом челюстей у детей, проводившееся нами в период. с 1952 по 1962 г. (кафедра хирургической стоматологии ММСИ) и в 1963-1986 гг. (кафедра стоматологии детского возраста того же института), было во многом различным. Из 56 больных детей с остеобластокластомой в первом периоде оперировано 34; из них выскабливание произведено у 24 (у 5 дважды, поскольку наблюдались рецидивы), частичная резекция челюсти — у 14, резекция с одномоментной костной пластикой ауторебром — у одного ребенка. Рентгенотерапия проведена в 2, комбинированное лечение — в 20 случаях. Во втором периоде оперировано 113 детей; из них у 70 проведены частичные резекции челюсти, у 32 — резекции, у 11 — выскабливание с обработкой прилежащей к опухоли кости фрезой до видимых здоровых участков, чем и объясняется уменьшение числа рецидивов. Во втором периоде рецидивы отмечены у 4 больных: после выскабливания— у одного, частичной резекции — у 2, резекции челюсти — у одного больного. Резекция нижней челюсти с одномоментной пластикой аллокостью проведена у 17 детей. Необходимо отметить, что из 9 случаев рецидивов в 8 имела место литическая форма и только в одном — ячеистая форма опухоли. Рентгенотерапия проведена у одного ребенка, комбинированное лечение — у 9 детей. Возможность рецидивирования даже после тщательного выскабливания заставила нас в последние 15 лет отказаться от этой операции при гигантоклеточных опухолях у детей. Такого же мнения придерживаются М. В. Волков (1985) и R. Marie d'Aubigne и A. Mazabraud (1964), наблюдавшие рецидивы после выскабливания гигантоклеточных опухолей в 60% случаев. Прогноз при доброкачественных гигантоклеточных опухолях следует определять осторожно, так как, по данным литературы, такие опухоли больше, чем другие новообразования,, склонны к малигнизации. Это относится главным образом к литическим формам. По данным В. Я. Шлапоберского (1960)v малигнизация происходит в 15%, по данным I. Doherti и соавт. (1958) — в 18% случаев. Озлокачествление первично доброкачественной остеобластокластомы нижней челюсти наблюдали и мы. Больная К., 16 лет. В лечебных учреждениях по месту жительства произведены три операции, после которых возникали рецидивы и наступал более интенсивный болезненный рост опухоли. При верификации данных гистологических исследований удаленной опухоли после второй операции; выявлена типичная картина доброкачественной остеобластокластомы. В клинике для уточнения диагноза произведена биопсия. При микроскопическом исследовании отмечена картина остеогенной саркомы с резким полиморфизмом как одноядерных, так и многоядерных клеток. Операция: резекция нижней челюсти с обширным иссечением мягких тканей подбородка и нижней губы. Образовавшийся дефект нижней трети лица закрыт при помощи филатовского стебля. При рентгенологическом исследовании легких метастазы не обнаружены. Через год связь с больной потеряна. В описанном наблюдении при общей длительности заболевания 6 лет трижды осуществлено выскабливание. Озлокачествление наступило в конце третьего года от начала заболевания,, видимо, вследствие нерадикальных операций. Повторное развитие гигантоклеточной опухоли может иметь, место не только в кости, недостаточно радикально резецированной при удалении опухоли, но и в пересаженном костном трансплантате при поражении мягких тканей [Бойчев Б., 1960]. Запущенные и запоздало леченные доброкачественные гигантоклеточные опухоли челюстей у детей ведут к тяжелым, трудно устранимым дефектам костей лица, нарушению функций жевания, глотания и речи, что в дальнейшем требует длительной реабилитации больных.
Колесов А.А., Воробьев Ю.И., Каспарова Н.Н.
Источник: https://medbe.ru/materials/detskaya-onkologiya/gigantokletochnaya-opukhol-osteoblastoklastoma-u-detey-i-podrostkov-klinicheskaya-kartina-diagnostik/
Остеобластокластома
Остеобластокластома (син. гигантоклеточная опухоль, остеокластома) – считается довольно распространенной опухолью, которая преимущественно носит доброкачественный характер, однако, имеет черты злокачественности. Основную группу риска составляют лица от 18 до 70 лет, у детей болезнь диагностируется очень редко.
Причины возникновения недуга в настоящее время неизвестны, но предполагается, что на его формирование оказывают влияние частые воспалительные поражения костей, а также регулярные травмы и ушибы одной и той же области.
Клиническая картина неспецифична и скудна. Наиболее часто у пациентов возникают жалобы на болевой синдром с постоянно нарастающей интенсивностью, деформацию больной кости или ее патологический перелом.
Диагностика заключается в осуществлении инструментальных процедур и проведении клиницистом тщательного физикального осмотра. Лабораторные исследования в такой ситуации практически не имеют диагностической ценности.
Основная тактика терапии направлена на хирургическое удаление больной кости. После иссечения, на ее место устанавливают трансплантат. В случаях злокачественного образования, обращаются к радиотерапии и химиотерапии.
В международной классификации заболеваний десятого пересмотра такая патология не обладает отдельным шифром, а относится к категории «доброкачественные новообразования костей и суставных хрящей». Таким образом, код по МКБ-10: D16.9.
Почему формируется гигантоклеточная опухоль кости, в настоящее время остается для клиницистов белым пятном.
Тем не менее большое количество врачей считают, что провоцирующими факторами выступают:
- воспалительные процессы, в особенности те, что негативно влияют на кость или надкостницу;
- частые травмы и ушибы одной и той же кости – наиболее актуально для верхних и нижних конечностей;
- продолжительная лучевая терапия;
- неправильная закладка костной ткани в период эмбриогенеза;
- время вынашивания ребенка.
Особенным является то, что такие факторы приводят не только к образованию, но и к малигнизации (озлокачествлению) подобного новообразования.
Несмотря на то, что точные причины патологии неизвестны, с точностью установлено, что остеобластокластома составляет 20% среди всех раковых заболеваний, поражающих костную ткань.
Такая опухоль чаще всего, а именно в 74% случаев, локализуется в длинных трубчатых костях, но также может распространяться на мягкие ткани или сухожилия, окружающие пораженный сегмент.
У детей младше 12 лет практически не диагностируется.
Главным диагностическим критерием обладает рентгенография, по результатам которой остеобластокластома бывает:
- ячеистой – опухоль имеет ячеистую структуру и состоит из неполных костных перемычек;
- кистозной – возникает из полости, которая уже была сформирована в кости: она заполняется бурой жидкостью, отчего и становится похожей на кисту;
- литической – в таких ситуациях образование разрушает костную ткань, поэтому не удается определить костный рисунок.
В зависимости от разновидности опухоли, зависит и прогноз выживаемости.
По своей локализации гигантоклеточные образования бывают:
- центральными – прорастает из толщи костей;
- периферическими – вовлекает в патологический процесс надкостницу или поверхностные костные ткани.
В подавляющем большинстве ситуаций доброкачественный очаг формируется в:
- кости и прилегающих к ней мягких тканях;
- сухожилиях;
- нижней челюсти, реже страдает верхняя челюсть;
- большеберцовой кости;
- плечевой кости;
- позвоночном столбе;
- бедренной кости;
- крестце;
- кисти.
Остеобластокластома у детей и взрослых имеет скудную клиническую картину и практически ничем не отличается от некоторых заболеваний, поражающих костную ткань. Это в значительной степени осложняет процесс установления правильного диагноза.
Независимо от места локализации опухоли, на первый план выходят такие признаки, как:
- ноющая или острая болезненность в области поражения;
- ярко выраженная деформация больного сегмента;
- отсутствие болей при пальпации;
- формирование патологического перелома той или иной кости.
Остеобластокластома челюсти обладает дополнительной симптоматикой:
- асимметрия лица;
- нарастание подвижности зубов;
- изъязвление тканей над опухолью;
- формирование свищей;
- проблемы с употреблением пищи;
- повышение температуры тела.
- В случаях поражения кисти, бедренной и плечевой кости, помимо вышеуказанных признаков, появляется нарушение подвижности фаланг пальцев, формирование контрактур и незначительное изменение походки.
- Как было указано выше, остеобластокластома может переродиться в злокачественное новообразование.
- На это будут указывать следующие признаки:
- быстрый рост;
- увеличение очага разрушения костной ткани;
- переход из ячеисто-трабекулярной в литическую форму – это указывает на то, что болезнь проникает в более глубокие слои;
- уничтожение замыкательной пластинки;
- изменение размеров региональных лимфатических узлов в большую сторону;
- нечеткость контуров патологического очага.
Однако некоторые из таких особенностей можно обнаружить только во время инструментального обследования больного. Что касается внешних признаков, то на появление ракового процесса будет указывать усиление болевых ощущений, в том числе при пальпации мягких тканей.
Без специального обследования пациента поставить диагноз «остеобластокластома» невозможно. Точное диагностирование проводится только при помощи инструментальных процедур.
Первым этапом диагностики является проведение некоторых манипуляций непосредственно клиницистом, а именно:
- изучение истории болезни – для поиска хронических недугов со стороны костной системы;
- сбор и анализ жизненного анамнеза – для установления факта многократного травмирования;
- осмотр и пальпация пораженного сегмента, при этом врач пристально наблюдает за реакцией больного;
- детальный опрос пациента – для выявления первого времени возникновения и интенсивности проявления симптомов такого недуга.
Визуализировать остеобластокластому нижней или верхней челюсти (так же, как и любой иной локализации) можно при помощи следующих процедур:
- рентгенография;
- сцинтиграфия;
- термография;
- ультрасонография;
- КТ и МРТ;
- биопсия – именно таким способом диагностируется злокачественная остеобластокластома;
- пункция лимфатического узла.
Остеобластокластома на рентгене
Что касается лабораторных исследований, то в данном случае они ограничиваются осуществлением лишь общеклинического анализа крови, что укажет на общее состояние здоровья больного и присутствие специфических маркеров.
В подавляющем большинстве ситуаций гигантоклеточная опухоль кости лечение будет носить хирургический характер – кроме больного участка, удаляются близлежащие ткани и сухожилия. Такая необходимость связана с высоким риском озлокачествления.
В послеоперационном периоде может понадобиться:
- ортопедическая терапия с применением специальных шин для нижней челюсти, конструкций и бандажей – для верхних или нижних конечностей;
- реконструктивное вмешательство, то есть пластическая операция;
- продолжительная функциональная реабилитация.
В тех ситуациях, когда во время диагностирования были обнаружены признаки того, что остеобластокластома трансформировалась в рак, прибегают к радиотерапии в совокупности с химиотерапией.
Лучевое лечение может включать в себя:
- ортовольтную рентгенотерапию;
- тормозное или электронное излучение;
- дистанционную гамма-терапию.
Консервативные и народные средства лечения при повреждении нижней челюсти или любого иного сегмента не несут положительного эффекта, а наоборот, могут только усугубить проблему.
Специфические профилактические меры, направленные на предупреждение появления такого образования на кисти или любой иной кости, в настоящее время не разработаны. Тем не менее есть несколько способов снизить вероятность развития подобного заболевания.
К профилактическим рекомендациям относятся:
- избегание любых травмирующих ситуаций, в особенности это касается верхних и нижних конечностей, а также любых мягких тканей и сухожилий;
- укрепление костей и костной ткани при помощи приема препаратов кальция;
- своевременное лечение любых патологий, которые могут привести к возникновению описываемого недуга;
- ежегодное прохождение полного профилактического осмотра в медицинском учреждении с обязательным посещением всех клиницистов.
Остеобластокластома, при условии раннего обращения за квалифицированной помощью, прогноз имеет благоприятный – в 95% случаев удается добиться полного выздоровления. Однако пациентам не стоит забывать про высокую вероятность появления осложнений: рецидив, трансформация в рак и распространение метастаз.
Привести к формированию таких последствий может:
- несвоевременное обращение к врачу;
- неадекватное лечение;
- травмирование пораженной области;
- присоединение вторичного инфекционного процесса.
Выживаемость при злокачественной гигантоклеточной опухоли составляет лишь 20%.
Источник: https://SimptoMer.ru/bolezni/sustavy-kosti/2935-osteoblastoklastoma
Остеобластокластома
А Б В Г Д Е Ж З И К Л М Н О П Р С Т У Ф Х Ц Ч Ш Щ Э Ю Я
Остеобластокластома (osteoblastoclastoma, гигантоклеточная опухоль, остеокластома, гигантома). Термин «остеобластокластома» получил широкое распространение в Советском Союзе за последние 15 лет. Первое подробное описание этой опухоли принадлежит Nelaton (1860).
На протяжении многих лет учение о ней претерпело значительные изменения. Во второй половине XIX века остеобластокластома (гигантоклеточная опухоль) была включена в группу фиброзных остеодистрофий. В работах С. А. Рейнберга (1964), И. А. Лагуновой (1962), С. А. Покровского (1954) гигантоклеточная опухоль рассматривается как местная фиброзная остеодистрофия.
В. Р. Брайцов (1959) высказал взгляд на «гиганто-клеточную опухоль» костей, как на процесс эмбрионального нарушения развития кости, что не нашло, однако, дальнейшего подтверждения. В настоящее время большинство исследователей не сомневаются в опухолевом характере этого процесса (А. В. Русаков, 1959; А. М. Вахуркина, 1962; Т. П. Виноградова, Bloodgood).
Остеобластокластома является одной из наиболее частых опухолей костей. Заметных половых различий в заболеваемости остеобластокластомой не наблюдается. Описаны случаи семейного и наследственного заболевания. Диапазон возрастов больных остеобластокластомами колеблется от 1 года и до 70 лет.
По нашим данным, 58% случаев остеобластокластом приходится на второе и третье десятилетия жизни.
Остеобластокластома, как правило, солитарная опухоль. Редко отмечается двойная ее локализация и преимущественно в соседних костях. Наиболее часто поражаются длинные трубчатые кости (74,2%), реже — плоские и мелкие кости.
В длинных трубчатых костях опухоль локализуется в эпиметафизарном отделе (у детей — в метафизе). Она не прорастает суставной хрящ и эпифизарный хрящ. В редких случаях наблюдается диафизарная локализация остеобластокластомы (по нашим данным, в 0,2% случаев).
Клинические проявления остеобластокластомы во многом зависят от локализации опухоли. Первым признаком бывают боли в области поражения, развивается деформация кости, возможны патологические переломы.
Доброкачественная остеобластокластома может озлокачествляться.
Причины озлокачествления доброкачественной опухоли точно не выяснены, но есть основания полагать, что этому способствуют травма и беременность. Мы наблюдали случаи озлокачествления остеобластокластом длинных трубчатых костей после многократных серий дистанционной лучевой терапии.
Признаки озлокачествления остеобластокластомы: бурный рост опухоли, нарастание болей, увеличение диаметра очага деструкции или переход ячеисто-трабекулярной фазы в литическую, разрушение кортикального слоя на большом протяжении, нечеткость контуров очага деструкции, разрушение замыкательной пластинки, ранее ограничивающей вход в костномозговой канал, периостальная реакция.
Заключение об озлокачествлении остеобластокластомы на основании клинико-рентгенологических данных должно быть подтверждено морфологическим исследованием опухоли.
Помимо озлокачествления доброкачественной формы остеобластокластомы могут быть и первично озлокачествленные остеобластокластомы, которые, по существу (Т. П. Виноградова) являются разновидностью сарком остеогенного происхождения.
Локализация злокачественных остеобластокластом такая же, как и доброкачественных опухолей. При рентгенологическом исследовании определяется очаг деструкции костной ткани без четких контуров. Кортикальный слой разрушен на большом протяжении, опухоль нередко прорастает в мягкие ткани. Имеется ряд особенностей, отличающих злокачественную остеобластокластому от остеогенной остеокластической саркомы: более старший возраст больных, менее выраженная клиническая картина и более благоприятные отдаленные исходы.
Рентгенологическая картина остеобластокластом длинных трубчатых костей.
Пораженный отрезок кости представляется асимметрично вздутым. Кортикальный слой неравномерно истончен, часто бывает волнистым, может разрушаться на большом протяжении. В месте перерыва кортикальный слой бывает разволокненным или заострен в виде «отточенного карандаша», что имитирует в ряде случаев «периостальный козырек» при остеогенной саркоме. Опухоль, разрушая кортикальный слой, может выходить за пределы кости в виде мягкотканной тени. Различают ячеисто-трабекулярную и литическую фазы остеобластокластомы. В первом случае определяются очаги деструкции костной ткани, как бы разделенные перегородками. Литическая фаза характеризуется наличием очага сплошной деструкции. Очаг деструкции располагается асимметрично по отношению к центральной оси кости, но увеличиваясь может занимать весь поперечник кости. Характерно четкое ограничение очага деструкции от неповрежденной кости. Костно-мозговой канал отделен от опухоли замыкательной пластинкой.
Диагноз остеобластокластомы длинных трубчатых костей представляется подчас сложным. Наибольшие затруднения бывают в рентгенологической дифференциальной диагностике остеобластокластом с остеогенной саркомой, костной кистой и аиевризматической кистой.
Важное значение в дифференциальной диагностике приобретают такие клинико-рентгенологические показатели, как возраст больного, анамнез заболевания, локализация очага поражения. Аневризматическая киста в длинных трубчатых костях, в отличие от остеобластокластомы, локализуется в диафизе или метафизе. При эксцентричном расположении аневризматической костной кисты определяется локальное вздутие кости, истончение кортикального слоя, иногда расположение костных перекладин перпендикулярно к длиннику кисты. Аневризматическая костная киста в отличие от остеобластокластомы, в этих случаях преимущественно вытянута по длиннику кости и может иметь известковые включения (А. Е. Рубашева, 1961). При центральной аневризматической кисте отмечается симметричное вздутие метафиза или диафиза, что не типично для остеобластокластомы. За остеобластокластому может быть ошибочно принята монооссальная форма фиброзной остеодисплазии длинной трубчатой кости. Однако фиброзная остеодисплазия проявляется, как правило, в первом или начале второго десятилетия жизни ребенка (М. В. Волков, Л. И. Самойлова, 1966; Furst, Schapiro, 1964). Деформация кости проявляется в виде искривления ее, укорочения, реже удлинения, но не выраженного вздутия, имеющего место при остеобластокластоме. При фиброзной остеодисплазии патологический процесс, как правило, локализуется в метафизах и диафизах трубчатых костей. Возможно утолщение кортикального слоя (компенсаторное), наличие зон склероза вокруг очагов деструкции, что не характерно для остеобластокластомы. Кроме того, при фиброзной остеодисплазии не наблюдается присущего для остеобластокластомы выраженного болевого симптома, быстрого прогрессировать процесса с наклонностью роста в сторону сустава, прорыва кортикального слоя с выходом опухоли в мягкие ткани. Из плоских костей чаще всего наблюдаются изменения тазовых костей и лопатки. Нижняя челюсть поражается, примерно в 10% случаев. Характерны также солитарность и изолированность поражения. Определяется вздутие кости, истончение, волнистость или разрушение кортикального слоя и четкое ограничение патологически измененного участка кости. При литической фазе превалирует разрушение кортикального слоя, при ячеисто-трабекулярной фазе — истончение и волнистость последнего. Наибольшие дифференциальные трудности возникают при локализации остеобластокластомы в нижней челюсти. В этих случаях остеобластокластома имеет большое сходство с адамантиномой, одонтомой, фибромой кости и истинной фолликулярной кистой.
Лечение доброкачественных остеобластокластом осуществляется двумя методами — хирургическим и лучевым. Большое значение в оценке проводимого лечения принадлежат рентгенологическому исследованию, позволяющему установить анатомические и морфологические изменения в пораженном отделе скелета в процессе терапии и на отдаленных сроках после нее. В этих случаях, помимо многоосевой рентгенографии, может быть рекомендована рентгенография с прямым увеличением изображения и томография. Известны определенные структурные особенности остеобластокластомы в различные сроки после проведенной дистанционной лучевой терапии. В среднем через 3-4 месяца при благоприятном течении процесса на месте ранее бесструктурных участков опухоли появляются трабекулярные тени; постепенно трабекулы становятся более плотными. Очаг поражения приобретает мелкоячеистую или крупноячеистую структуру. Восстанавливается истонченный или разрушенный кортикальный слой; могут уменьшаться размеры опухоли. Отмечается образование склеротического вала между опухолью и неизмененным отделом кости. Сроки репаративного костеобразования варьируют от 2-3 месяцев до 7-8 и более месяцев. В случаях развития феномена «парадоксальной реакции», описанного впервые Herendeen (1924), через 2-8 недель после лучевой терапии усиливается боль в области поражения, увеличиваются очаги деструкции, рассасываются трабекулы, истончается кортикальный слой. Парадоксальная реакция стихает, примерно, через 3 месяца. Однако парадоксальная реакция в процессе лучевой терапии остеобластокластом может и не наблюдаться. Важным критерием эффективности терапии остеобластокластом является выраженность реминерализации бывшего очага поражения. Относительная концентрация минеральных веществ в различные сроки после лучевого и хирургического методов лечения остеобластом определяется методом относительной симметричной фотометрии рентгенограмм.
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Остеобластокластомы, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику: Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно.
Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом.
Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой.
Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина.
Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.
Источник: https://www.eurolab.ua/diseases/563/
Остеобластокластома: симптомы, диагностика и лечение. Симптомы, диагностика и лечение эностоза бедренной кости
Причины происхождения опухоли кости не установлены. Многие врачи сходятся во мнении, что на образование патологии влияют:
- Наличие воспаления в кости и надкостницы.
- Неоднократное травмирование места поражения.
- Многократное применение лучевой терапии.
- Сбой при формировании костной ткани в период пренатального развития организма. При этом возможность генетической склонности к образованию патологии не выявлена.
В 70% случаев гигантоклеточная опухоль образуется в длинных трубчатых костях и способна разрастаться в мягкие ткани и сухожилия вокруг поражённого участка.
При возникновении патологии челюсти в нижней или верхней её областях провоцирующим фактором может быть травмирование кости или инфицирование при удалении зуба.
Иногда болезнь возникает на большеберцовой и малой берцовой кости, поражает ребра и область позвоночника.
Остеобластокластома кости
В области кистей, пальцев стоп, бедра, в суставах колена, у женщин редко в зоне сухожилий влагалища может диагностироваться теносиновиальная гигантоклеточная опухоль диффузного типа. Это новообразование в виде плотного узла в мягких тканях, возникающее вблизи сухожилий. Со временем оно способно распространиться на кость сустава, приводя к её разрушению.
К общим причинам возникновения новообразований в костных тканях относят:
- Нарушение гормонального фона;
- Заболевания эндокринной системы;
- Наличие вредных привычек;
- Неправильное питание;
- Применение некоторых лекарственных препаратов;
- Наличие паразитарных заболеваний;
- Длительное пребывание в районах с повышенной радиацией.
К возможным причинам озлокачествления остеобластокластомы относятся:
- Повторяющиеся ушибы поражённого участка;
- Период беременности;
- Многократное проведение лучевой терапии.
Наличие этих факторов не обязательно спровоцирует развитие опухоли, людям в группе риска просто стоит тщательнее следить за здоровьем.
Симптомы болезни
Симптоматика у детей и взрослых не отличается. На ранних этапах остеобластокластома протекает незаметно для пациента, что затрудняет своевременную постановку правильного диагноза. Первые признаки проявляются спустя 6-10 месяцев и носят болезненный характер.
Опухоль в трубчатой кости на рентгене
При гигантоклеточной опухоли клинические признаки разделяют на общие и локальные. Локальные симптомы чаще характеризуют доброкачественный вид новообразования. При малигнизации остеобластокластомы наиболее выражены общие признаки заболевания.
Общие симптомы
К общим относят симптомы, не зависящие от места развития патологии:
- Сильные боли в области поражения;
- Хруст при пальпации, характеризующий увеличение опухоли и разрушение поражённой кости;
- Сосудистая сетка над очагом образования;
- Стремительный рост новообразования;
- Нарастание болевых ощущений соразмерно увеличению опухоли;
- Нарушение функциональности мышц и суставов, прилегающих к поражённой области;
- Увеличение региональных лимфоузлов;
- Проявление общей слабости;
- Повышенная температура тела;
- Снижение аппетита и потеря веса;
- Снижение работоспособности.
Локальные симптомы
Симптомы, проявляющиеся при образовании патологии в какой-либо части организма.
Остеобластокластома челюсти в нижней или верхней области по мере роста сопровождается асимметрией лица. Это усложняет процесс приёма пищи. Также возможно расшатывание зубов с последующей их потерей. В некоторых случаях формирование очагов некроза и свищей.
Поражение нижних конечностей влечёт изменение походки. По мере роста новообразования происходит атрофия мышц, и пациент утрачивает способность передвигаться.
Иногда развивается дистрофия костной ткани и, как следствие, истончённый слой приводит к патологическому перелому кости. Такой перелом сопровождается сильнейшим отёком и усиленными болями при касании.
Ситуация осложняется кровоизлиянием и образованием некроза мягких тканей.
Развитие опухоли в бедренной и плечевой кости ведёт к затруднению подвижности фаланг одного пальца или нескольких. В дальнейшем приводит к дисфункции руки в целом.
При обнаружении подобных симптомов следует незамедлительно обратиться за медицинской помощью, а не заниматься самолечением!
Симптоматика озлокачествления
В случае трансформации доброкачественной остеобластокластомы в злокачественный вид опухоли проявляются следующие ухудшения состояния пациента:
- Нарастание болевых ощущений в области поражения;
- Стремительное разрастание опухоли;
- Расширение области разрушения костных тканей;
- Снижение чёткости очертания опухоли;
- Разрушение кортикального слоя;
- Очаг разрушения внутри новообразования растёт.
На развитие ракового процесса внешне будут указывать усиленные боли. Основную же часть симптомов сможет обнаружить врач при инструментальном обследовании пациента.
Диагностика заболевания
Остеобластокластома диагностируется следующими методами:
- Первичный осмотр, составление анамнеза;
- Рентген;
- Применение КТ и МРТ;
- Анализ на биопсию.
На этапе осмотра больного делают общий анализ крови, позволяющий выявить наличие воспалительного процесса. Далее больного отправляют на рентген.
Перелом кости из-за опухоли
Рентгенограмма помогает определить параметры образования: расположение опухоли, её размеры и видоизменения в кости.
На рентгеновском снимке остеокластома представляет собой эндостально расположенный очаг просветления кости, уменьшающий кортикальный слой.
Просветление кости имеет структуру, зависящую от вида новообразования: при ячеистой и кистозной имеет вид множества мыльных пузырей, как бы способных раздувать кость, а при литической практически однородна.
Если данных для точного диагноза не хватает, врачи применяют такие современные методы, как КТ и МРТ. Они способны установить, как глубоко поражены ткани, и помогают рассмотреть образование во всех плоскостях.
Анализ биопсии позволяет исключить либо подтвердить процесс озлокачествления. Для этого делают забор тканей в месте поражения с целью дальнейшего изучения в лаборатории.
Классификация остеобластокластомы
Злокачественность заболевания подразделяют на четыре степени:
- 1 степень – при обследовании опухоли не наблюдается клеточного атипизма.
- 2 степень – проявляются признаки незначительного полиморфизма клеток.
- 3 степень – наличие малигнизированных сарком, клеточный атипизм умеренный, увеличение числа митозов.
- 4 степень – наблюдается очевидная дедифференцировка.
Гигантоклеточную опухоль принято разделять на два вида: доброкачественную и злокачественную. Однако ввиду того, что доброкачественное образование способно разрушать мягкие ткани вокруг очага поражения, малигнизировать и метастазировать, целесообразнее располагать этот вид на переходной ступени классификации.
Раковые метастазы на рентгеновском снимке
Выделяют два вида остеобластокластомы, в зависимости от локализации новообразования по отношению к костным структурам:
- Центральная – клетки разрастаются в толще кости;
- Периферическая – поражается надкостница и поверхностная структура кости.
По результатам рентгенологического исследования гигантоклеточную опухоль разделяют на три вида:
- Ячеистая – в таком случае имеет место ячеистая структура новообразования.
- Кистозная – образуется из полости, ранее сформированной в кости. Полость заполняется жидкостью бурого цвета и приобретает вид кисты.
- Литическая – образование разрушает структуру кости, определить костный рисунок становится затруднительно.
Дифференциальная диагностика также зависит от: возраста пациента, анамнеза болезни и локализации участка поражения. Затруднительно дифференцировать остеокластому с остеогенной саркомой и костной кистой. При локализации новообразования в нижней челюсти оно имеет значительное сходство с фибромой кости и истинной фолликулярной кистой, что также затрудняет постановку диагноза.
Лечение
Применяют два способа лечения остеобластокластомы – лучевая терапия и хирургическое вмешательство.
К лучевой терапии прибегают редко: на ранних этапах развития патологии, когда опухоль имеет небольшие размеры. Влияние излучения способствует её уменьшению, вплоть до полной регрессии, что помогает избавиться от болезни без операции. Также облучение применяют в случаях, когда образование невозможно удалить хирургическим путём. К примеру, если оно локализовано внутри позвонка или крестца.
Хирургическое вмешательство – главный метод лечения заболевания. В этом случае полностью удаляют поражённый участок, включая часть кости или целого сустава. Это делается с целью профилактики рецидива. На месте удалённых участков устанавливают имплантаты, и пациент проходит длительный курс реабилитации.
В случае проявления признаков озлокачествления опухоли или при сильном увеличении её в размерах показана ампутация конечности. Такие радикальные меры также возможны при нагноении поражённой области в результате занесения инфекции.
Стадии злокачественного процесса
- 1 стадия самая благоприятная. К ней относятся опухоли низкой степени злокачественности, которые:
- ограничены кортикальным слоем кости;
- находятся за пределом этого слоя.
- Вторая стадия остеобластокластомы характеризуется повышением степени злокачественности (G3-4), но метастазы не присутствуют. Опухоли могут быть:
- в пределе кости;
- за ее пределом.
- 3 стадия обозначает, что присутствует множественное поражение кости.
- На 4 стадии остеобластокластома может иметь любой размер и степень злокачественности, но определяются региональные или отдаленные метастазы.
Расхождение костей при беременности и родах
Говоря о расхождении костей таза во время беременности и родов, подразумевают растяжение лонного сочленения. В организме женщины вырабатываются гормоны релаксин и пролактин, способствующие отеку и размягчению хрящевой ткани. Связки становятся рыхлыми, а образующиеся щели заполняет суставная жидкость.
Все сочленения таза приобретают большую подвижность. Основные перемены приходятся на лобковый симфиз — хрящевое соединение с внутренней полостью. За счет обильного поступления крови его ткани отекают, сочленение и щель становятся больше. В меньшей степени происходит расхождение в области крестца.
Таким образом обеспечивается беспрепятственное прохождение ребенка по родовым путям.
Чрезмерное размягчение и растяжение лонного сочленения приводит к симфизиту. Патология приводит к боли в районе лобка, изменению походки. Причинами воспаления являются:
- наследственная предрасположенность;
- недостаток кальция, витамина D в организме беременной женщины;
- проблемы с эндокринной системой.
В зависимости от степени заболевания расхождение костей составляет 1-2 см, а при разрыве больше 2 см. Диагностика проблемы выполняется методом УЗИ. Во время беременности назначается ношение бандажа.
После родов для сведения костей назначается ношение специального пояса, ограничение движений, прием витаминных комплексов. При значительном расхождении костей рекомендуется приобретение специального ортопедического матраса.
Симфизит возникает редко, обычно после родов уровень гормонов возвращается к норме. Хрящевые ткани и связки восстанавливают упругость.
Время для возвращения костей в привычное положение зависит от возраста роженицы и состояния сочленений. Обычно для этого требуется от двух до шести месяцев.
Эностоз позвоночника что это такое
Классификация
Главным диагностическим критерием обладает рентгенография, по результатам которой остеобластокластома бывает:
- ячеистой – опухоль имеет ячеистую структуру и состоит из неполных костных перемычек;
- кистозной – возникает из полости, которая уже была сформирована в кости: она заполняется бурой жидкостью, отчего и становится похожей на кисту;
- литической – в таких ситуациях образование разрушает костную ткань, поэтому не удается определить костный рисунок.
В зависимости от разновидности опухоли, зависит и прогноз выживаемости.
По своей локализации гигантоклеточные образования бывают:
- центральными – прорастает из толщи костей;
- периферическими – вовлекает в патологический процесс надкостницу или поверхностные костные ткани.
В подавляющем большинстве ситуаций доброкачественный очаг формируется в:
- кости и прилегающих к ней мягких тканях;
- сухожилиях;
- нижней челюсти, реже страдает верхняя челюсть;
- большеберцовой кости;
- плечевой кости;
- позвоночном столбе;
- бедренной кости;
- крестце;
- кисти.
Как диагностируется остеобластокластома?
Врач проводит опрос и собирает полный анамнез истории болезней на протяжении жизни, а также членов семьи. Проводится осмотр.
Чтобы точно определить этот тип опухоли делают ряд анализов. Рентгеновские снимки обязательны. На них видно истончение кости, которые расползается неравномерно, пораженный кортикальный слой, контуры кости вздуваются булавовидным образом и т.д.
Проводится морфологический анализ клеток, на котором видны многоядерные клетки очень большого размера.
Пораженный отдел опухает, а кожа над этим участком становится натянутой с выраженным сосудистым рисунком. Если пальпировать этот участок, можно почувствовать плотное образование, и услышать перманентный хруст. Иногда нарушается работа сустава рядом с опухолью.
Видео
Патология бедренной кости
Эностоз бедренной кости как симптом других заболеваний
Узелковые новообразования часто формируются на фоне серьезных поражений костной ткани. Специфика их строения позволяет установить причину появления.
- Выявление губчатых узелков с многочисленными участками уплотнения чаще всего говорит о развитии остеопойкилии.
- Такая редкая наследственная патология, как болезнь Альберса-Шенберга (мраморная болезнь), сопровождается образованием множественных очагов уплотнения с облитерацией костномозгового канала.
- Если границы новообразований в бедренной кости размытые, а структура эностоза нечеткая, есть основания подозревать остеогенную саркому.
- Бессимптомные эностозы неясного генеза могут рассматриваться не как патологический процесс, а в качестве «особого состояния» костной ткани.
Возможные осложнения
Эностоз не перерождается в злокачественную форму. Единственным осложнением могут быть болезненные ощущения, вызывающие хромоту или головные боли — в таком случае проводится операция. В процессе хирургического вмешательства существует риск возникновения кровотечения, воспаления или инфицирования.
Лучшая профилактика болезни — соблюдение врачебных рекомендаций.
Все ли корректно в статье с медицинской точки зрения?Ответьте только в том случае, если у вас есть подтвержденные медицинские знанияДаНет
Источник: https://tuberkulezkin.ru/nogi/osteoblastoklastoma-simptomy-lechenie-i-diagnostika.html

 Боль – первый признак литической формы остеобластокластомы. Она наблюдается при движении и пальпации пораженной области.
Боль – первый признак литической формы остеобластокластомы. Она наблюдается при движении и пальпации пораженной области. Сбор врачом анамнеза (врач спросит, с чего началось заболевание, какие жалобы пациент предъявляет в настоящее время, была ли подобная патология диагностирована у родственников).
Сбор врачом анамнеза (врач спросит, с чего началось заболевание, какие жалобы пациент предъявляет в настоящее время, была ли подобная патология диагностирована у родственников).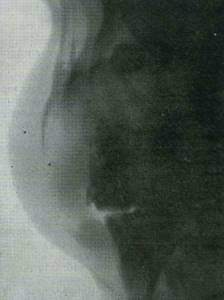 Рис. 37. Остеобластокластома верхней челюсти — рентгенограмма в боковой проекции
Рис. 37. Остеобластокластома верхней челюсти — рентгенограмма в боковой проекции 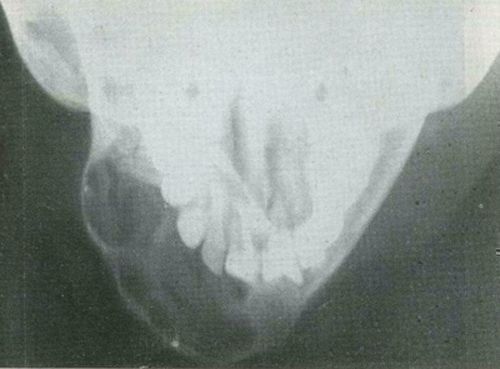 Рис. 38. Остеобластокластома нижней челюсти. Рентгенограмма аксиальной проекции.
Рис. 38. Остеобластокластома нижней челюсти. Рентгенограмма аксиальной проекции. 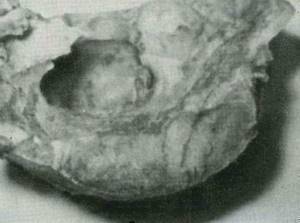 Рис. 39. Остеобластокластома — ячеистая форма. Препарат резецированной челюсти. Основными элементами опухоли являются мелкие одноядерные клетки с округлым или овальным ядром типа остеобластов, между которыми рассеяны многоядерные клетки-гиганты типа остеокластов с центральным расположением ядер.
Рис. 39. Остеобластокластома — ячеистая форма. Препарат резецированной челюсти. Основными элементами опухоли являются мелкие одноядерные клетки с округлым или овальным ядром типа остеобластов, между которыми рассеяны многоядерные клетки-гиганты типа остеокластов с центральным расположением ядер.